- Профилактика гипертрофических рубцов
- Профилактика гипертрофических рубцов
- Т.А. Гайдина (1,2), П.А. Скрипкина (1), О.В. Минкина (3), А.О. Галайда (3)
- Клиническое наблюдение
- Рубцы — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы рубцов
- Патогенез рубцов
- Классификация и стадии развития рубцов
- Осложнения рубцов
- Диагностика рубцов
- Лечение рубцов
- Прогноз. Профилактика
Профилактика гипертрофических рубцов
Профилактика гипертрофических рубцов
Т.А. Гайдина (1,2), П.А. Скрипкина (1), О.В. Минкина (3), А.О. Галайда (3)
Профилактика образования гипертрофических рубцов после удаления доброкачественных образований кожи
(1) Кафедра дерматовенерологии Лечебного факультета ФГБОУВО “Российский национальный исследовательский медицинский университет им. Н.И. Пирогова ” МЗ РФ, Москва
(2) ООО “Компания Реднор”, Москва
(3) Деканат Лечебного факультета ФГБОУ ВО “Российский национальный исследовательский медицинский университет им. Н.И. Пирогова” МЗ РФ, Москва
Представлен клинический случай формирования гипертрофического рубца после хирургического удаления папилломатозного невуса на коже спины. Через 3 нед после операции на осмотре отмечено начало формирования гипертрофического рубца и принято решение о профилактическом курсе IPL-терапии. Пациенту был назначен курс из 3 процедур с интервалом 3 нед. После курса IPL-терапии получен стойкий удовлетворительный косметический результат. Мы считаем обязательным назначать повторный осмотр пациентам, которым было произведено хирургическое удаление глубоких доброкачественных образований кожи, через 3 нед от момента операции. Именно в этот период возможна минимизация косметического дефекта с помощью IPL-терапии.
Ключевые слова: папилломатозный невус, доброкачественное образование кожи, гипертрофический рубец, IPL-терапия
Рубец — это физиологический ответ на повреждение кожного покрова и слизистых оболочек [1]. В настоящее время единой классификации рубцов не существует. Разные авторы классифицируют рубцы по давности существования, конфигурации, локализации, отношению к подлежащим тканям, размерам [1, 2]. Принято разделять рубцы на нормотрофические, атрофические, гипертрофические и келоидные [1]. Официальные данные по заболеваемости и лице, открытых участках тела, половых органах рубцы могут оказывать негативное влияние на психику пациента, снижать самооценку и вызывать чувство психосоциальной изоляции [2].
Дерматологи работают с пациентами, которым бывает необходимо удалить различные доброкачественные образования кожи, залегающие глубже базальной мембраны, что неизбежно приводит к формированию рубцовой ткани. Как правило, это небольшие гипертрофические рубцы (до 1—2 см), которые тем не менее вызывают у пациентов сильный дискомфорт [2]. Важно учитывать все факторы, влияющие на формирование рубца: локализацию в определенных анатомических областях, наследственную предрасположенность, IV—VI фототип кожи. При правильном понимании процесса заживления раны возможно профилактически влиять на формирование рубцовой ткани и снижать риск образования гипертрофических рубцов. Заживление раны с формированием рубца включает в себя 3 фазы: воспаления, пролиферации и ремоделирования.
Фаза воспаления. Длительность фазы составляет 48—72 ч от момента повреждения. При травме в поврежденной ткани образуется фибриновый сгусток, который обеспечивает гемостаз и индуцирует сложный воспалительный ответ [2, 3]. Тучные клетки, расположенные в большом количестве по краям сосудов, и активированные тромбоциты выделяют химические медиаторы, которые способствуют вазодилатации и повышению проницаемости сосудов. Это увеличивает местный кровоток и облегчает миграцию клеток воспаления [3]. Нейтро- филы являются первыми клетками, мигрирующими в матрицу фибринового сгустка. Они фагоцитируют клеточные частицы, бактерии и инородные вещества, а также выделяют ряд факторов (интерлейкин-1, интерлейкин-6, фактор некроза опухолей а), способствующих развитию воспалительной реакции [4]. Число нейтрофилов возрастает в течение 24—48 ч, после чего их количество снижается и доминирующими клетками в ране способствуют взаимодействия между белками-интегринами на поверхности клеток и такими компонентами внеклеточного матрикса, как фибрин, витронектин, фибронектин и гиалуроновая кислота [3]. При нормальном заживлении ран происходит апоптоз фибробластов, после того как они сформируют внеклеточный матрикс [6].
Важным процессом в синтезе грануляционной ткани является ангиогенез. Начиная со 2-го дня после травмы эндотелиальные клетки в местных неповрежденных капиллярах временно разрушают их базальную мембрану, мигрируют в рану и образуют новые капилляры [7]. Матричные металлопротеиназы играют решающую роль в ангиогенезе, четко становятся моноциты. Моноциты притягиваются к ране фрагментами белка внеклеточного матрикса, трансформирующим фактором роста в, моноцитарным хемоаттрактантным белком-1 и превращаются в макрофаги [4]. Макрофаги осуществляют дальнейший фагоцитоз мертвых клеток и способствуют образованию грануляционной ткани [4]. В фазе воспаления также участвуют Т-лимфоциты, фиброциты и эозинофилы. Воспалительная фаза заживления ран служит главным образом для подготовки раневой среды к восстановлению. Примерно через 72 ч после травмы воспалительная фаза переходит в пролиферативную [4].
Фаза пролиферации.Длительность фазы составляет от 72 ч до 6 нед. Примерно через 3 сут после травмы раневой дефект начинает заполняться грануляционной тканью [5]. В пролиферативной фазе фибробласты являются основным клеточным агентом. Их функция заключается в образовании коллагена для обеспечения структурной целостности новой ткани и рубца. Фибробласты перемещаются вдоль волокон соединительной ткани в ране, чему способствуют взаимодействия между белками-интегринами на поверхности клеток и такими компонентами внеклеточного матрикса, как фибрин, витронектин, фибронектин и гиалуроновая кислота [3]. При нормальном заживлении ран происходит апоптоз фибробластов, после того как они сформируют внеклеточный матрикс [6].
Важным процессом в синтезе грануляционной ткани является ангиогенез. Начиная со 2-го дня после травмы эндотелиальные клетки в местных неповрежденных капиллярах временно разрушают их базальную мембрану, мигрируют в рану и образуют новые капилляры [7]. Матричные металлопротеиназы играют решающую роль в ангиогенезе, четко направляя миграцию эндотелиальных клеток через внеклеточный матрикс. Фибриллы белка внеклеточного матрикса образуют каркас, на который перемещаются мигрирующие эндотелиальные клетки [6]. Концентрация кровеносных сосудов в грануляционной ткани может быть в 3 раза выше, чем в нормальной ткани, этим объясняется интенсивный красный цвет рубца. Позднее многие капилляры редуцируются через апоптоз эндотелиальных клеток [8].
Процесс эпителизации раны начинается через несколько часов после травмы и продолжается в воспалительную и пролиферативную фазы. Через 2—3 нед после травмы дефект замещается грануляционной тканью и покрывается новыми эпителиальными клетками. Раневая ткань состоит из относительно бесклеточной массы дезорганизованного коллагена и других белков внеклеточного матрикса, которые не содержат таких дермальных придатков, как волосяные фолликулы или потовые железы, и покрыта эпителием. Происходит апоптоз фибробластов, макрофагов и эндотелиальных клеток, которые вошли в раневое пространство [5]. На этом этапе начинается фаза ремоделирования.
Фаза ремоделирования.Длительность фазы составляет от 6 нед до 1 года и более от момента повреждения. В фазу ремоделирования коллаген III типа и протеогликаны замещаются коллагеном I типа, ориентация коллагеновых фибрилл становится более организованной [9]. Со временем перегруппировка волокон коллагена приводит к уплощению и размягчению рубца, гиперемия снижается за счет регресса большинства из первоначально сформированных капилляров [6].
Патологическое изменение метаболизма внеклеточного матрикса во вновь синтезированной соединительной ткани может приводить к образованию гипертрофических рубцов [1]. Основную роль в нарушении метаболизма внеклеточного матрикса играют гиперпродукция и повышенная экспрессия фибробластами коллагена I и III типов, а также избыточная неоваскуляризация [1]. Для профилактики формирования гипертрофических рубцов можно воздействовать на заживление раны в фазы пролиферации и ремоделирования. Рубец считается зрелым через 1 год от момента повреждения, и для его коррекции используются различные деструктивные методики.
Существует множество подходов к лечению гипертрофических рубцов: внутри — очаговое введение глюкокортикостероидов, криохирургия, шлифовка СО2-лазером, воздействие пульсирующим лазером на красителях, хирургическое иссечение, лучевое воздействие [1]. Лазерные технологии применяют в разные фазы формирования рубца [10]. Хороший клинический результат получен при работе PDL-лазером (PDL — pulsed dye laser — пульсирующий лазер на красителе) с длиной волны 585 нм [11]. Он действует за счет восстановления экспрессии трансформирующего фактора роста beta, термолиза мелких сосудов и перегруппировки коллагеновых волокон [11].Эффективность такого лазера доказана при лечении гипертрофических рубцов в фазу пролиферации [12]. IPL-терапия (IPL — intensive pulsed light — интенсивный пульсирующий свет) с длиной волны 560 нм также может использоваться в фазы пролиферации и ремоделирования, так как вызывает термолиз патологически измененных сосудов [13]. Фракционные лазеры 1,064 нм Nd:YAG и 1,550 нм Er:YAG продемонстрировали высокую эффективность в улучшении внешнего вида зрелых гипертрофических рубцов [15].
Представляем клиническое наблюдение лечения интенсивным световым излучением пациента с гипертрофическим рубцом после удаления доброкачественного образования кожи.
Клиническое наблюдение
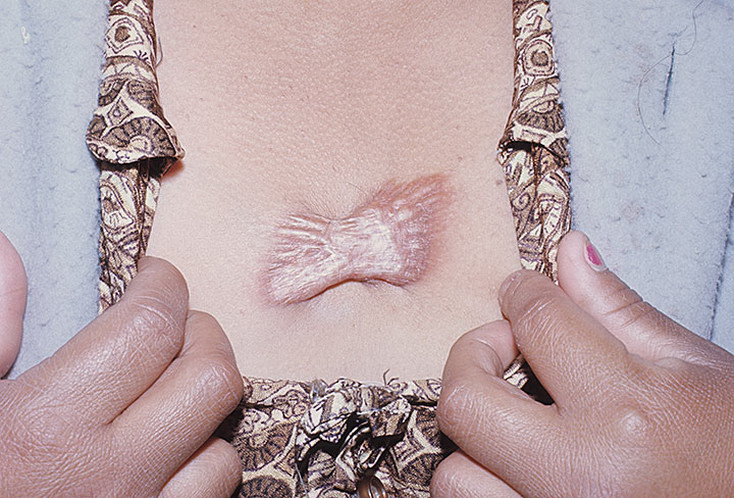
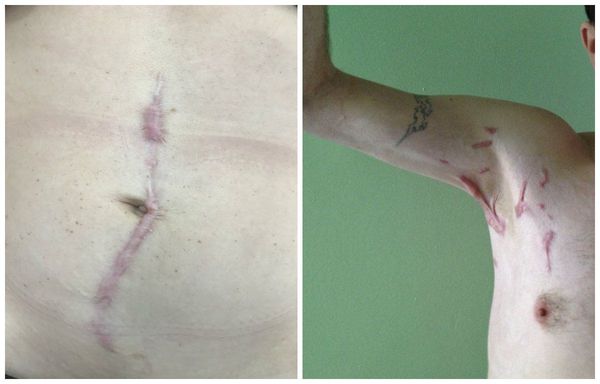
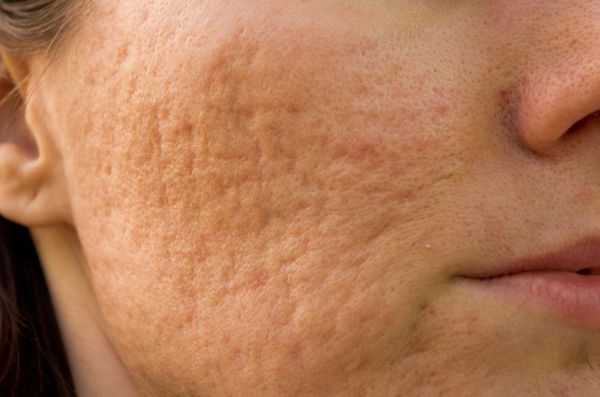
Пациент Н.20 лет, обратился в клинику “Реднор” к дерматологу с жалобами на образование, расположенное на коже поясницы, периодически травмируемое при ношении тесной одежды или ремня. Образование появилось в детском возрасте и постепенно увеличивалось в размерах в последние 5 лет (рис. 1). Пациент настаивал на удалении образования. В возрасте 5 лет обращался к дерматологу с целью удаления папилломатозного невуса на коже груди. Через 1 год после иссечения хирургом по месту жительства у пациента сформировался грубый гипертрофический рубец на месте удаленного невуса.
При осмотре кожные покровы туловища, верхних и нижних конечностей нормальной окраски, свободны от высыпаний;II фототип кожи по Фитцпатрику. На коже в области поясницы округлый узел размером 0,9 х 0,9 см, выступающий над уровнем кожи на 0,6 см, темно-коричневого цвета. Поверхность образования шероховатая, с папилломатозными выростами и вкраплениями темно-коричневого цвета. При пальпации образование мягкое, безболезненное. Дерматоскопия: равномерная пигментная сетка, равномерные гранулы, роговые пробки, милиумподобные кисты. Клинический диагноз: D22.5 меланоформный невус туловища, папилломатозный невус.
Папилломатозный невус на коже поясницы.
Источник
Рубцы — симптомы и лечение
Что такое рубцы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Силкиной Кристины Александровны, пластического хирурга со стажем в 9 лет.
Определение болезни. Причины заболевания
Кожный рубец — это новообразованная соединительная ткань, возникшая на месте глубоких дефектов кожи, сопровождавшихся разрушением дермы (изъязвления, раны, ожоги, трещины, воспалительные процессы) [1] . Он может просто существовать или вызывать дискомфорт (боль и/или зуд).
Практически у каждого человека на Земле есть рубцы: после операций, падений, оспы, ветрянки, у женщин иногда появляются растяжки (стрии), которые являются ничем иным, как атрофическими рубцами.
«Нередко на месте операции можно увидеть утолщённые, бугристые рубцы. Они нарушают косметику, растираются одеждой, зудят, а иногда заставляют больного стыдиться и мешают в отношениях пациента с окружающими. Уродующие рубцы, рубцы, ведущие к функциональным расстройствам, могут вызвать у больных серьёзные психические расстройства, излечить которые можно, лишь прибегнув к повторному оперативному вмешательству», — писал в своём руководстве для хирургов один из основоположников современной пластической хирургии Янош Золтан [2] . Эти слова никогда не потеряют своей актуальности, так как хирургические вмешательства на внутренних органах, травмы, ожоги будут всегда сопровождать жизнь человека, а значит будут образовываться рубцы.
На заживление раны и, соответственно, на качество рубца влияют местные и общие факторы. Местные факторы:
- Особенности кровоснабжения краёв раны. Ч ем лучше кровоснабжение этих тканей, тем быстрее заживает рана, так как сосуды переносят не только кислород, но и камбиальные элементы, которые впоследствии превращаются в рубцовую ткань.
- Направление раны.
- Загрязнённость раны.
- Травма тканей, которая должна быть сведена к минимуму.
- Гематома.
- Количество и качество шовного материала.
Общие факторы, которые плохо поддаются контролю:
- Возраст. В детском и молодом возрасте все раны заживают быстро, но, чем старше становится человек, тем медленнее протекают процессы регенерации, что может сказаться на качестве рубца.
- Иммунный статус. При повреждении активируется иммунная система человека, возникает воспаление, которое направлено на уничтожение патогенных микроорганизмов. Скопление лейкоцитов, которое при этом образуется, не позволяет инфекционному процессу распространяться.
- Истощение и недостаток витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования рубцовой ткани.
- Системные заболевания, например склеродермия, волчанка, сахарный диабет, почечная или печёночная недостаточность. При сахарном диабете нарушается углеводный обмен в тканях, снижается иммунитет, что препятствует нормальному течению раневого процесса.
- Онкологические заболевания и необходимость проведения химиотерапии или лучевой терапии. Рост злокачественной опухоли требует больших затрат энергии и питательных веществ, из-за этого страдают все виды обменов, что отрицательно влияет на заживление ран.
- Применение системных стероидов угнетает фазу воспаления, что значительно нарушает процесс образования соединительной ткани.
- Значительные гормональные нарушения и т. д. [7]
Симптомы рубцов
Симптомы рубцов отличаются в зависимости от типа рубца.
К атрофическим рубцам относятся растяжки, или стрии, постакне, а также последствия ветрянки и оспы. Такие рубцы расположены ниже уровня кожи, они как бы провалены. Формируются из-за замедления формирования новых коллагеновых и эластиновых волокон.
Нормотрофические рубцы. Это практически все рубцы после оперативных вмешательств, если они расположены по линиям натяжения кожи. Такие рубцы находятся на одном уровне с кожей, могут быть более или менее заметны. Иногда имеют шовные знаки или пигментацию, иногда это совсем тонкие царапины. Такие рубцы не доставляют боли и беспокойства.
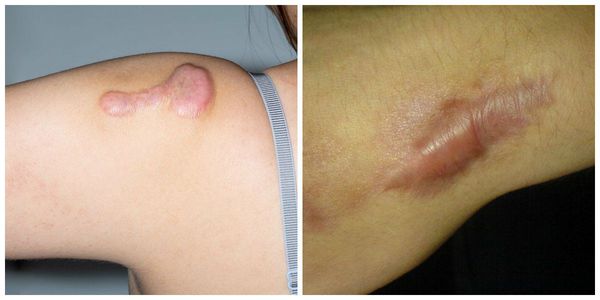
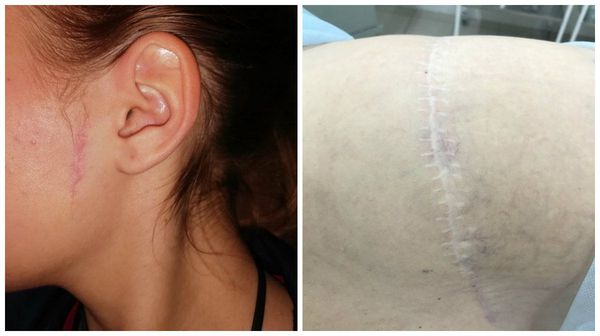
Гипертрофические рубцы в основном формируются при пересечении линий натяжения кожи, они красноватые, бугристые, возвышаются над поверхностью кожи, доставляют дискомфорт и эстетически беспокоят пациента. Иногда у пациента с детства есть склонность к гипертрофическому рубцеванию, иногда это следствие гормональных изменений. Например, у детей с 12 до 16 лет перестраивается работа организма и травма кожи может привести к образованию гипертрофического или келоидного рубца. Классический пример такого рубца:
- рубцы после металлоостеосинтеза крупных костей (бедренной, плечевой), когда травматологи для хорошей визуализации делают продольный разрез конечности;
- вертикальный рубец от срединной лапаротомии (вдоль белой линии от нижнего конца грудины вниз, к лонному сочленению), например, в случае операции при внематочной беременности или кесарева сечения;
- рубцы после кесарева сечения путём нижнесрединной лапаротомии — вертикальный рубец от пупка до лонного сочленения. Рубец после нижнесрединной лапаротомии делается с пересечением линий натяжения кожи и такая рана испытывает натяжение, зияет. В подавляющем большинстве случаев в дальнейшем формируется гипертрофический или атрофический рубец.
Келоидный рубец — самый сложный для лечения и неприятный для пациента вид рубцов. Он способен значительно разрастаться, поражая здоровые ткани. Раньше существовало разделение келоидов на истинные, возникающие спонтанно, и ложные, возникающие после травмы. Однако позже было доказано, что в случае истинного келоида всё равно имелась микротравма [3] .
Излюбленным местом локализации являются мочки ушей и декольте. Здесь мельчайший прокол может вызвать такое бурное разрастание рубца, которое вовлечёт всю мочку. Такие рубцы ярко-розовые, иногда красноватые, зудят (особенно ночью), вызывают крайне неприятные ощущения, значительно возвышаются над поверхностью кожи.
Образование келоидных рубцов может быть генетически детерминировано, в этом случае пациент знает, что с детства у него развиваются келоиды. Причиной может быть огромное количество самых разнообразных мелких генетических дефектов, влияющих на любой из процессов течения раневого процесса: от количества и качества цитокинов до фактора некроза опухолей и количественного соотношения коллагена в коже. Кроме того, келоидные рубцы могут возникнуть при гормональной перестройке, например у подростков, беременных, иногда у женщин в климактерическом периоде, иногда у мужчин при активных занятиях спортом. Но бывает, что установить точную причину сложно: иногда даже обычные прыщи после воспаления перерастают в зудящие рубцы.
Патогенез рубцов
Заживление раны — это комплексная биологическая реакция организма, оканчивающаяся образованием рубца [4] . Чтобы он сформировался тонким и малозаметным, крайне важен механизм заживления. Несложно предположить, что, чем чище рана и чем быстрее произошла первичная склейка краёв, тем эластичнее будет рубец. В американских руководствах чаще всего выделяют следующие виды заживления ран:
- Первичное заживление. Рана чистая, закрыта с помощью швов или самостоятельно в течение шести часов после травмы.
- Отсроченное первичное заживление. Загрязнённая микробами рана оставляется открытой для очищения, затем в течение трёх дней она затягивается сама или на неё накладывают швы.
- Вторичное заживление. Рана загрязнённая или с дефектом тканей, которая не ушивалась, а зажила самостоятельно.
- Заживление скальпированной раны. Такая рана возникает, например, при заборе ресщеплённого лоскута и заживает из мигрирующих кератиноцитов из волосяных фоликулов, потовых, сальных желёз и сохранившихся островков эпидермиса.
Российские авторы выделяют три основных типа заживления ран:
- Первичным натяжением заживают чистые раны с расстоянием между краями менее 5 мм. Это в основном все хирургические раны.
- Вторичным натяжением заживают загрязнённые раны, имеющие невосполненный дефект кожных покровов, очищающиеся через нагноение и т. д. Такая рана может затягиваться несколько недель и даже месяцев и иногда приводит к стойким негативным последствиям (хроническая рана, рубцовая контрактура и т. д.) [5] .
- Заживление ран под струпом происходит для поверхностных ранений, когда струп (сухая корочка) состоит из фибрина и форменных элементов крови. Заживление проходит достаточно быстро и редко приводит к формированию рубца, только если повреждение распространяется на все слои кожи [6] .
Заживление раны не зависит от её длины, а зависит от того, какой характер у травмы, была ли рана ушита и в какой срок была проведена хирургическая обработка. Например, в эстетической хирургии есть операция – бодилифтинг, которая совмещает обширную по травме абдоминопластику и иссечение тканей боков и спины. Рана получается циркулярной по всему телу, но адекватно ушитая она заживает первичным натяжением с образованием нормотрофического рубца.
Ведутся исследования такого интересного факта, что у плода при фетальной (внутриутробной) хирургии не образуются рубцы. Связано ли это с особым строением клеток у плода или большим количеством стволовых клеток, пока сказать нельзя, но исследования в этом направлении крайне интересны.
При прочих равных условиях качество рубцов определяется генетически и/или гормональными изменениями. Кроме того, крайне важно, как человек получил травму: резаные раны заживают более гладко, размозжённые или рубленные заживают с худшим результатом. Также имеет значение, есть ли дефект тканей, например, многие операционные раны тоже становятся некрасивыми рубцами, если был иссечён участок кожи и рана находится под натяжением.
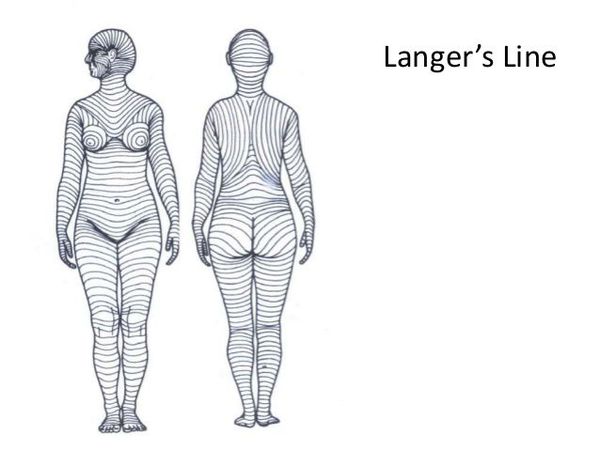
Линии натяжения — линии Лангера — это направление расположения в коже коллагеновых волокон, оно совпадает с формированием мимических морщинок и складок кожи. Волокна достаточно длинные, в коже они расположены пучками. Если кожа повреждается вдоль пучков, то рана получается узкой, линейной и заживает достаточно хорошо. Но если коллагеновые пучки пересекаются, кожа сокращается, рана зияет и заживление идёт хуже, а значит и качество рубца будет хуже.
Классификация и стадии развития рубцов
Как уже было отмечено, все рубцы делятся на нормотрофические, атрофические, гипертрофические и келоидные. Чтобы понять, как улучшить качество конкретного рубца (т. е. сделать его менее заметным, так как полностью избавиться от рубца невозможно), нужно понимать механизмы раневого процесса. А зная его, мы можем влиять на патогенез, заставляя процесс течь по нашему сценарию.
Стадии созревания рубца:
- Фаза воспаления — первые 7-10 суток после травмы. Для неосложнённых ран эта фаза характеризуется развитием отёка, отложением фибрина на краях раны и первичной склейкой раны. Фибрин — это белок крови, он выделяется из сыворотки крови при повреждении сосуда и активации тромбоцитов. Но по сути первичную склейку раны осуществляет гликопротеин — фибронектин, который содержится в межклеточном матриксе. Фибронектин содержится в фибриновом налёте на свежей ране, поэтому в литературе пользуются обобщающим термином «фибрин». Но эти вещества все-таки разные. Именно фибронектин является направляющей дорожкой, по которой мигрируют фибробласты и эпителиальные клетки. Впоследствии в этом фибронектиновом матриксе откладывается коллаген, и после формирования связей зрелого колагена фибронектин исчезает. Затем отёк понемногу спадает, рана прочно склеивается. Как такового рубца ещё нет.
- Стадия образования молодого рубца — 10-30 суток после травмы. В этот период формируются сосудистые петли, синтезируются новые коллагеновые и эластические волокна. Рубец в это время ярко-розовый, нежный.
- Стадия созревания рубца — 1-3 месяца после травмы. Начинается ремоделирование (изменение структуры) тканей в рубце, появляется больше пучков коллагена, имеющих явную направленность, уменьшается количество клеток воспаления, уменьшается диаметр сосудов, поэтому рубец белеет и становится похож на кожу. Однако гистологически он никогда не станет идентичен неповреждённой коже. На этом этапе может начать формироваться гипертрофический или келоидный рубец.
- Окончательная перестройка рубца длится с 4 по 12 месяц. На этом этапе рубец полностью сформировался, таким он останется на многие годы [8] .
Эти стадии характерны для острой раны, в случае хронических ран (трофических язв, тяжёлых ран, которые не заживают дольше шести недель) процесс заживления будет отличаться в связи с иным течением биохимических процессов в ране.
Известна ещё одна классификация, которая определяет соотношение клеточных элементов и волокон в рубце. В ней выделяют три стадии:
- Фибробластическая (до 30 дней) — эпителизация раневого дефекта, обилие сосудов, появление юных фибробластов, образование большого количества аморфного вещества и продукция ретикулярных волокон.
- Волокнистая (30-40 дней) — зрелые фибробласты синтезируют коллагеновые волокна
- Гиалиновая. На этом этапе происходит гиалиноз (белковая дистрофия с образованием белка — гиалина) коллагеновых волокон рубцовой ткани, уменьшение количества фибробластов и сосудов [9] .
Осложнения рубцов
Рубцы могут беспокоить человека, а могут и не вызывать никакого дискомфорта. Реклама часто вводит людей в заблуждение, сообщая о полном исчезновении рубцов, кроме того, хирурги сами иногда обещают пациентам операции без рубцов. Но это невозможно, за исключением эндоскопической операции, ведь любое повреждение кожи приводит к образованию рубца [10] . Однако если его вид эстетически приемлем, то пациенты редко бывают озабочены.
Рубцы неблагоприятного качества заметны на видимых частях лица и тела. Как правило, такие рубцы изменяют функцию окружающих тканей, например, вызывают рубцовую контрактуру (стяжение тканей), выворот век, угла рта, из-за рубцов бывает невозможно согнуть или разогнуть пальцы и т. д. Иногда рубцы болят сами, а иногда в рубце спаян подлежащий нерв и это может выражаться болью или онемением кожи. Келоидные рубцы разрастаются и вызывают мучительный зуд. Нарушение рельефа кожи и контурные деформации часто развиваются после акне и гнойных воспалений.
Диагностика рубцов
Существование рубца на коже может констатировать любой нормально видящий человек. Рубцы внутренних органов и тканей сложнее поддаются диагностике, но в этой статье мы их не рассматриваем — они требуют отдельного обсуждения.
В диагностике заживления и формирования рубца редко требуются дополнительные методы исследования, кроме самых простых: осмотра и пальпации. Тщательный сбор жалоб и анамнеза — один из самых верных способов диагностики. Иногда используются УЗИ и МРТ для определения качества подлежащих тканей. Для оценки мягких тканей целесообразно выполнение МРТ. Оно считается более безопасным, его применяют детям и даже беременным женщинам. Однако при наличии металлоконструкций в организме пациента выполнение МРТ ограничено.
Если есть возможность проследить формирование рубца с момента травмы, то внимания заслуживают такие методы контроля заживления, как измерение температуры тела, взятие посева из раны, общий анализ крови, биохимическое исследование раневого экссудата (воспалительной жидкости), цитологическое исследование раны для определения сроков наложения вторичных швов [11] . Наблюдение за рубцом показано всегда, когда пациент желает достичь лучшего его качества. Перечисленные исследования показаны для длительно незаживающих, хронических ран, загрязнённых или воспалившихся, так как рубцы после чистых ран, как правило, малозаметны и не тревожат пациентов.
Лечение рубцов
Если пациент обратился в момент получения травмы, то для рубца лучшего качества имеет значение первичная хирургическая обработка раны, иссечение явно нежизнеспособных тканей, удаление инородных тел для снижения обсеменённости раны. Важность повязки, соответствующей типу раны сложно переоценить [6] . Хирурги уже давно применяют и гидрогелевые, и вакуумные повязки и видят их колоссальную помощь.
Лечение уже сформированных рубцов должно основываться на типе рубца и его возрасте. Лечение может быть этапным (а значит длительным) и комплексным. В клиниках, где проводится комплексное лечение пациентов по эстетическим показаниям обычно разработаны протоколы реабилитации и лечения разных видов рубцов, поэтому пациент после эстетической операции начинает работать с косметологом практически с первого дня после травмы.
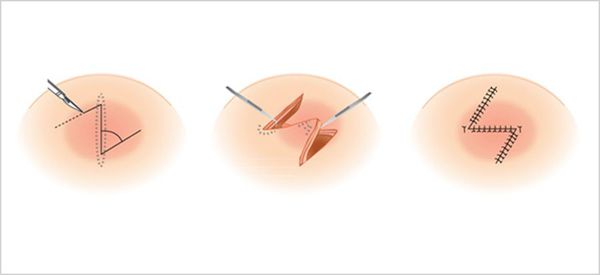
Возможно хирургическое и консервативное лечение. Хирургическое заключается в иссечение рубца, треугольной или другом виде пластики. Иногда достаточно выполнить пластику по Лимбергу. Метод основан на выкраивании и взаимном встречном перемещении двух смежных лоскутов треугольной формы, состоящих из кожи и подкожной жировой клетчатки. В этом случае нужно расположить линии рубца в большем соответствии с линиями натяжения кожи, чтобы перевести рубец из гипертрофического в длинный, но нормотрофический, не доставляющий беспокойства.
Обширные рубцы можно с успехом лечить методом экспандерной дермотензии, когда под рядом лежащий участок кожи укладывается экспандер. Экспандер представляет собой полый внутри силиконовый баллон, приспособленный к постепенному (в течение нескольких недель) введению в него физиологического раствора. Это приводит к постепенной дермотензии (растяжению) кожного покрова, который в дальнейшем используется для кожной пластики. Таким способом за несколько месяцев можно получить большое количество кожи, идентичной по цвету и текстуре (например, для закрытия волосистой части головы).
Консервативные методы могут быть спорными или подтверждёнными многолетними исследованиями. К спорным методам относятся криотерапия, лучевая терапия, рентгенотерапия рубцов — они не всегда дают хороший результат. Иногда их повреждающее действие больше, чем можно спрогнозировать. К подтверждённым можно отнести инъекции гормонов, ферментов, плазмотерапию, фонофорез и т. д. Большую ценность представляют исследования клеточных технологий, как например инъекции стволовых клеток или неофибробластов [13] .
Также интересны методы лечения с помощью веропамиловой мази, ацемина, втирания витамина Е, применения препаратов цитокинов. Эти методы целесообразно развивать, так как они могут быть эффективны и полезны в выявлении процессов, происходящих в ране. Но на практике их бывает сложно применить ввиду длительности, трудозатратности или дороговизны лечения.
Атрофические рубцы лечатся долго, сложно и могут не давать выраженного эстетического результата. Используют пилинги, лазерное лечение, инъекции коллагена и гиалуроновой кислоты, а также дармабразию — сошлифовывание поверхности эпидермиса. Если при дермабразии действовать очень грубо, то она может привести к образованию новых рубцов. К хирургическим методам относится иссечение участка кожи с растяжками (ведь чаще всего это живот с множеством стрий).
На нормотрофические рубцы можно достаточно эффективно воздействовать терапевтическими методами для улучшения качества, например, мазать силиконовыми гелями, иммоферазой. Эти средства ускорят созревание рубца и быстрее превратят его из красного в белый. Кроме того, через месяц после травмы можно обкалывать рубец собственной плазмой крови или «Сферогелем», что поможет сделать рубец максимально размытым. Если рубец белее окружающей кожи, с большим успехом применяют его татуаж.
Гипертрофические рубцы хорошо поддаются лечению с помощью инъекций гормональных препаратов, использования гормональных мазей, аппликаций силиконового геля, например «Кело-кот» или «Дерматикс». Действие этих препаратов основано на окклюзионном эффекте (блокируется испарение влаги), увлажнении рубца и уменьшении синтеза коллагена. Инъекции кортикостероидов помогают добиться быстрого улучшения состояния гипертрофического или келоидного рубца. Порой на практике для превращения гипертрофического рубца в нормотрофический необходимы 1-2 процедуры инъекции. Келоидный рубец уже после первой процедуры перестаёт зудеть, что значительно облегчает состояние пациента. Принцип действия кортикостероидов основан на мощном противовоспалительном эффекте, угнетении деления фибробластов и повышении активности собственной коллагеназы.
Инъекциями ферментных препаратов типа гиалуронидазы, лонгидазы лечат не только рубцы кожи, но и глубокие рубцовые деформации типа контрактуры Дюпюитрена. Это рубцовое перерождение ладонных сухожилий, при котором пальцы согнуты к ладони и их полное разгибание невозможно.
Улучшит состояние гипертрофического рубца не только инъекция, но и фонофорез с этими ферментными препаратами, что повышает доступность лечения. Хирургическое лечение заключается в треугольной пластике рубца — выполняется переориентирование линии рубца, чтобы его направление совпадало с линиями натяжения кожи.
Способов лечения келоидных рубцов очень много, это говорит о том, что на 100 % действенного метода не существует. Значительно улучшает качество рубца и снимает зуд инъекция гормонов, например «Кеналога». Прессотерапия в исследованиях даёт достаточно хорошие результаты. Это терапия постоянным давлением, например, с помощью эластической давящей повязки. Осуществлять её можно с помощью компрессионного белья или силиконовых пластин. Экспериментально выявлено, что давление в 25 мм рт. ст. на каждый сантиметр кожи сдавливает сосуды, ограничивает их рост и размягчает рубец, вплоть до полного его сглаживания. Силиконовые пластины высушивают поверхность рубца, гасят патологическое воспаление в рубце и тоже значительно облегчают состояние пациента.
Как и с гипертрофическими рубцами, хорошего результата можно ожидать от местного применения ферментных препаратов («Ферменкол») или их инъекций в ткань рубца. Не рекомендуется проводить первичное иссечение келоидного рубца. Иначе на месте иссечённой ткани в ответ на воспаление разрастётся рубец ещё больших размеров. Если у человека имеется такое состояние гомеостаза, при котором в ответ на травму формируется келоидный рубец, логично предположить, что удаляя существующий келоид врач нанесёт новую травму больше предыдущей, а значит практически со 100 % вероятностью рубец тоже станет келоидным и вовлечет в процесс какое-то количество здоровой кожи. Этот вид рубцов нуждается во внимательном отношении, спешки в лечении быть не должно.
Прогноз. Профилактика
Чем рубцы моложе, тем легче на них воздействовать консервативными методами. Зрелым рубец становится через год, после этого изменить качество рубца без хирургического воздействия уже очень сложно.
Основным способом профилактики грубого рубцевания является знание доктором основ раневого процесса, формирование линии разреза в соответствии с линиями натяжения кожи. Необходимо тщательно собирать анамнез и, если у пациента есть склонность к грубому рубцеванию, как можно раньше назначить лечение соответственно типу формирования рубцовой ткани. Также с целью профилактики грубого рубцевания целесообразно применять силиконовые гели и пластыри, что в эксперименте позволило предотвратить образование гипертрофических и келоидных рубцов в 75-85 % случаев [12] .
Источник