Профилактика гипертрофических рубцов
Профилактика гипертрофических рубцов
Т.А. Гайдина (1,2), П.А. Скрипкина (1), О.В. Минкина (3), А.О. Галайда (3)
Профилактика образования гипертрофических рубцов после удаления доброкачественных образований кожи
(1) Кафедра дерматовенерологии Лечебного факультета ФГБОУВО “Российский национальный исследовательский медицинский университет им. Н.И. Пирогова ” МЗ РФ, Москва
(2) ООО “Компания Реднор”, Москва
(3) Деканат Лечебного факультета ФГБОУ ВО “Российский национальный исследовательский медицинский университет им. Н.И. Пирогова” МЗ РФ, Москва
Представлен клинический случай формирования гипертрофического рубца после хирургического удаления папилломатозного невуса на коже спины. Через 3 нед после операции на осмотре отмечено начало формирования гипертрофического рубца и принято решение о профилактическом курсе IPL-терапии. Пациенту был назначен курс из 3 процедур с интервалом 3 нед. После курса IPL-терапии получен стойкий удовлетворительный косметический результат. Мы считаем обязательным назначать повторный осмотр пациентам, которым было произведено хирургическое удаление глубоких доброкачественных образований кожи, через 3 нед от момента операции. Именно в этот период возможна минимизация косметического дефекта с помощью IPL-терапии.
Ключевые слова: папилломатозный невус, доброкачественное образование кожи, гипертрофический рубец, IPL-терапия
Рубец — это физиологический ответ на повреждение кожного покрова и слизистых оболочек [1]. В настоящее время единой классификации рубцов не существует. Разные авторы классифицируют рубцы по давности существования, конфигурации, локализации, отношению к подлежащим тканям, размерам [1, 2]. Принято разделять рубцы на нормотрофические, атрофические, гипертрофические и келоидные [1]. Официальные данные по заболеваемости и лице, открытых участках тела, половых органах рубцы могут оказывать негативное влияние на психику пациента, снижать самооценку и вызывать чувство психосоциальной изоляции [2].
Дерматологи работают с пациентами, которым бывает необходимо удалить различные доброкачественные образования кожи, залегающие глубже базальной мембраны, что неизбежно приводит к формированию рубцовой ткани. Как правило, это небольшие гипертрофические рубцы (до 1—2 см), которые тем не менее вызывают у пациентов сильный дискомфорт [2]. Важно учитывать все факторы, влияющие на формирование рубца: локализацию в определенных анатомических областях, наследственную предрасположенность, IV—VI фототип кожи. При правильном понимании процесса заживления раны возможно профилактически влиять на формирование рубцовой ткани и снижать риск образования гипертрофических рубцов. Заживление раны с формированием рубца включает в себя 3 фазы: воспаления, пролиферации и ремоделирования.
Фаза воспаления. Длительность фазы составляет 48—72 ч от момента повреждения. При травме в поврежденной ткани образуется фибриновый сгусток, который обеспечивает гемостаз и индуцирует сложный воспалительный ответ [2, 3]. Тучные клетки, расположенные в большом количестве по краям сосудов, и активированные тромбоциты выделяют химические медиаторы, которые способствуют вазодилатации и повышению проницаемости сосудов. Это увеличивает местный кровоток и облегчает миграцию клеток воспаления [3]. Нейтро- филы являются первыми клетками, мигрирующими в матрицу фибринового сгустка. Они фагоцитируют клеточные частицы, бактерии и инородные вещества, а также выделяют ряд факторов (интерлейкин-1, интерлейкин-6, фактор некроза опухолей а), способствующих развитию воспалительной реакции [4]. Число нейтрофилов возрастает в течение 24—48 ч, после чего их количество снижается и доминирующими клетками в ране способствуют взаимодействия между белками-интегринами на поверхности клеток и такими компонентами внеклеточного матрикса, как фибрин, витронектин, фибронектин и гиалуроновая кислота [3]. При нормальном заживлении ран происходит апоптоз фибробластов, после того как они сформируют внеклеточный матрикс [6].
Важным процессом в синтезе грануляционной ткани является ангиогенез. Начиная со 2-го дня после травмы эндотелиальные клетки в местных неповрежденных капиллярах временно разрушают их базальную мембрану, мигрируют в рану и образуют новые капилляры [7]. Матричные металлопротеиназы играют решающую роль в ангиогенезе, четко становятся моноциты. Моноциты притягиваются к ране фрагментами белка внеклеточного матрикса, трансформирующим фактором роста в, моноцитарным хемоаттрактантным белком-1 и превращаются в макрофаги [4]. Макрофаги осуществляют дальнейший фагоцитоз мертвых клеток и способствуют образованию грануляционной ткани [4]. В фазе воспаления также участвуют Т-лимфоциты, фиброциты и эозинофилы. Воспалительная фаза заживления ран служит главным образом для подготовки раневой среды к восстановлению. Примерно через 72 ч после травмы воспалительная фаза переходит в пролиферативную [4].
Фаза пролиферации.Длительность фазы составляет от 72 ч до 6 нед. Примерно через 3 сут после травмы раневой дефект начинает заполняться грануляционной тканью [5]. В пролиферативной фазе фибробласты являются основным клеточным агентом. Их функция заключается в образовании коллагена для обеспечения структурной целостности новой ткани и рубца. Фибробласты перемещаются вдоль волокон соединительной ткани в ране, чему способствуют взаимодействия между белками-интегринами на поверхности клеток и такими компонентами внеклеточного матрикса, как фибрин, витронектин, фибронектин и гиалуроновая кислота [3]. При нормальном заживлении ран происходит апоптоз фибробластов, после того как они сформируют внеклеточный матрикс [6].
Важным процессом в синтезе грануляционной ткани является ангиогенез. Начиная со 2-го дня после травмы эндотелиальные клетки в местных неповрежденных капиллярах временно разрушают их базальную мембрану, мигрируют в рану и образуют новые капилляры [7]. Матричные металлопротеиназы играют решающую роль в ангиогенезе, четко направляя миграцию эндотелиальных клеток через внеклеточный матрикс. Фибриллы белка внеклеточного матрикса образуют каркас, на который перемещаются мигрирующие эндотелиальные клетки [6]. Концентрация кровеносных сосудов в грануляционной ткани может быть в 3 раза выше, чем в нормальной ткани, этим объясняется интенсивный красный цвет рубца. Позднее многие капилляры редуцируются через апоптоз эндотелиальных клеток [8].
Процесс эпителизации раны начинается через несколько часов после травмы и продолжается в воспалительную и пролиферативную фазы. Через 2—3 нед после травмы дефект замещается грануляционной тканью и покрывается новыми эпителиальными клетками. Раневая ткань состоит из относительно бесклеточной массы дезорганизованного коллагена и других белков внеклеточного матрикса, которые не содержат таких дермальных придатков, как волосяные фолликулы или потовые железы, и покрыта эпителием. Происходит апоптоз фибробластов, макрофагов и эндотелиальных клеток, которые вошли в раневое пространство [5]. На этом этапе начинается фаза ремоделирования.
Фаза ремоделирования.Длительность фазы составляет от 6 нед до 1 года и более от момента повреждения. В фазу ремоделирования коллаген III типа и протеогликаны замещаются коллагеном I типа, ориентация коллагеновых фибрилл становится более организованной [9]. Со временем перегруппировка волокон коллагена приводит к уплощению и размягчению рубца, гиперемия снижается за счет регресса большинства из первоначально сформированных капилляров [6].
Патологическое изменение метаболизма внеклеточного матрикса во вновь синтезированной соединительной ткани может приводить к образованию гипертрофических рубцов [1]. Основную роль в нарушении метаболизма внеклеточного матрикса играют гиперпродукция и повышенная экспрессия фибробластами коллагена I и III типов, а также избыточная неоваскуляризация [1]. Для профилактики формирования гипертрофических рубцов можно воздействовать на заживление раны в фазы пролиферации и ремоделирования. Рубец считается зрелым через 1 год от момента повреждения, и для его коррекции используются различные деструктивные методики.
Существует множество подходов к лечению гипертрофических рубцов: внутри — очаговое введение глюкокортикостероидов, криохирургия, шлифовка СО2-лазером, воздействие пульсирующим лазером на красителях, хирургическое иссечение, лучевое воздействие [1]. Лазерные технологии применяют в разные фазы формирования рубца [10]. Хороший клинический результат получен при работе PDL-лазером (PDL — pulsed dye laser — пульсирующий лазер на красителе) с длиной волны 585 нм [11]. Он действует за счет восстановления экспрессии трансформирующего фактора роста beta, термолиза мелких сосудов и перегруппировки коллагеновых волокон [11].Эффективность такого лазера доказана при лечении гипертрофических рубцов в фазу пролиферации [12]. IPL-терапия (IPL — intensive pulsed light — интенсивный пульсирующий свет) с длиной волны 560 нм также может использоваться в фазы пролиферации и ремоделирования, так как вызывает термолиз патологически измененных сосудов [13]. Фракционные лазеры 1,064 нм Nd:YAG и 1,550 нм Er:YAG продемонстрировали высокую эффективность в улучшении внешнего вида зрелых гипертрофических рубцов [15].
Представляем клиническое наблюдение лечения интенсивным световым излучением пациента с гипертрофическим рубцом после удаления доброкачественного образования кожи.
Клиническое наблюдение
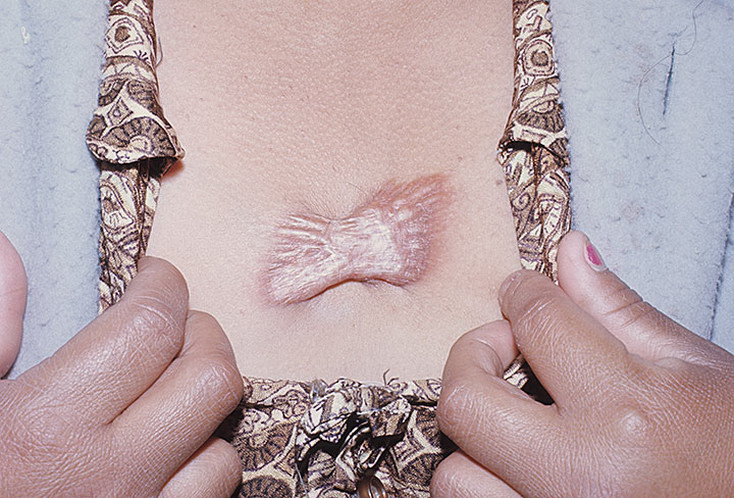
Пациент Н.20 лет, обратился в клинику “Реднор” к дерматологу с жалобами на образование, расположенное на коже поясницы, периодически травмируемое при ношении тесной одежды или ремня. Образование появилось в детском возрасте и постепенно увеличивалось в размерах в последние 5 лет (рис. 1). Пациент настаивал на удалении образования. В возрасте 5 лет обращался к дерматологу с целью удаления папилломатозного невуса на коже груди. Через 1 год после иссечения хирургом по месту жительства у пациента сформировался грубый гипертрофический рубец на месте удаленного невуса.
При осмотре кожные покровы туловища, верхних и нижних конечностей нормальной окраски, свободны от высыпаний;II фототип кожи по Фитцпатрику. На коже в области поясницы округлый узел размером 0,9 х 0,9 см, выступающий над уровнем кожи на 0,6 см, темно-коричневого цвета. Поверхность образования шероховатая, с папилломатозными выростами и вкраплениями темно-коричневого цвета. При пальпации образование мягкое, безболезненное. Дерматоскопия: равномерная пигментная сетка, равномерные гранулы, роговые пробки, милиумподобные кисты. Клинический диагноз: D22.5 меланоформный невус туловища, папилломатозный невус.
Папилломатозный невус на коже поясницы.
Источник
Гипертрофический шрам как избавиться
Журнал «Косметолог» №3 (53) 2012
Прежде чем приступить к изложению данной темы, необходимо четко разобраться в понятиях «келоидный рубец» и «гипертрофический рубец». От этого в дальнейшем будет зависеть тактика лечения, ее эффективность и прогнозы.
Итак, келоидным рубцом, или келоидом, называется грубая соединительная ткань, которая образовалась вследствие патологического заживления раны. Коллагеновые волокна, составляющие каркас рубца, незрелые и расположены хаотично в виде отдельных узлов. Келоидные рубцы значительно превышают размер первичной травмы и образуются на месте ожогов, травм, после воспалительных процессов и операций. Келоиды могут быть активными (растущими) и неактивными (стабилизированными), независимо от давности рубца. Чаще всего они локализуются в области мочки уха, зоны декольте и плеч. Активный рубец растет и вызывает боль, зуд, чувство онемения, эмоциональные расстройства, имеет вид напряженного красного рубца, часто с синюшным оттенком. Неактивный келоид – не растет, субъективно не беспокоит пациента, цвет рубца розовый, или приближается к цвету нормальной кожи. Келоидные рубцы имеют все признаки доброкачественной опухоли, поэтому пациентов с такими рубцами часто направляют к онкологу, хотя приоритет лечения рубцов принадлежит дерматологу.
Келоидные рубцы плеча
Гипертрофический рубец – это рубцовая ткань, которая остается в пределах зоны первичного повреждения и отграничена от окружающей нормальной кожи. Увеличиваются в размерах такие рубцы за счет выталкивания краев, а не за счет прорастания в нормальную кожу, как это имеет место у келоидов. Коллагеновые волокна грубые и толстые, но идут более или менее параллельно поверхности кожи. Возникают гипертрофические рубцы, как правило, после оперативных вмешательств и травм в результате пересечения линий натяжения кожи, воспаления, присоединения вторичной инфекции, снижения местного иммунитета, эндокринных дисфункций и др.
Гипертрофический рубец плеча
Уже на этапе формирования рубца по механизму и происхождению травмы, по месту локализации, глубине поражения заранее возможно предугадать каков будет этот рубец: нормо-, гипертрофическим, или превратится в келоид. Но это под силу только специалисту, и только он может повлиять на формирование того или иного рубца. Поэтому все рубцы должны находиться под наблюдением и контролем специалиста. Чем раньше пациент обращается к врачу, тем эффективнее и быстрее можно провести лечение или коррекцию.
Особенности гипертрофических и келоидных рубцов
Гипертрофический рубец
Келоидный рубец
1. Встречается как у людей, так и у животных.
1. Встречается только у людей.
2. Нет генетической и половой принадлежности.
2. Существует вероятность генетической связи.
3. Нет возрастной и расовой зависимости.
3. Чаще встречается у людей с темным цветом кожи.
4. Часто развивается на месте травмы или ожога 2-3-й ст.
4. Ассоциируется с концентрацией меланоцитов в коже.
5. Локализуется на любом участке тела.
5. Имеет излюбленные места локализации.
6. Образуется в первые недели на месте ран, пересекающих линии натяжения кожи.
6. Образование рубца может происходить спустя годы после повреждения.
7. Размер рубца соизмерим с первоначальным повреждением.
7. Размер рубца не зависит от размеров первоначального повреждения.
8. Возможен спонтанный регресс через 12-18 месяцев.
8.Самостоятельно полностью не регрессирует.
Основными причинами формирования келоидных рубцов являются:
- Генетическая предрасположенность (связь с лейкоцитарными антигенами HLA: B14, B21, Bw16, Bw35, DR5, DQw3, и со второй группой крови.) Передача возможна как по аутосомно-доминантному, так и по аутосомно-рецессивному типу.
- «Гормональный стресс» вследствие травмы или ожога.
- Молодой возраст. Самая высокая частота образования в возрасте 10 — 30 лет.
Факторы формирования келоидных и гипертрофических рубцов.
- Нарушение целостности глубоких слоев кожи
- Отсроченное время первичной обработки раны
- Интенсивность отека и воспаления
- Место локализации
- Оперативные вмешательства (пересечение линий Лангера)
- Неадекватная иммобилизация
- Инсоляция, сауна, физические нагрузки
- Воздействие раздражителей (поверхностно-активных веществ).
Клинические особенности гипертрофических и келоидных рубцов
Гипертрофический рубец
Келоидный рубец
1. Фиолетового или бледно – розового цвета.
1. Активный келоид красного цвета с блестящей поверхностью.
2. Зуда нет, болезненность незначительная.
2. Обычно отмечается зуд и болезненность.
3. Не вызывает образование контрактур.
3. Контрактура и потеря объема движения в суставе.
4. Не увеличивается с течением времени, а уменьшается.
4. Может продолжать увеличиваться в размерах спустя некоторое время.
6. В окружающую кожу не прорастает.
6. Прорастает в окружающую кожу на расстояние от нескольких миллиметров до 2-3 см.
7. Самостоятельный регресс встречается редко и не до конца.
7. Спонтанно регрессирует через 12-18 месяцев.
Лечение гипертрофических и келоидных рубцов.
В нормальной коже процесс синтеза и распада находится в динамическом равновесии, т.е. сколько сформировано нового коллагена, столько же старого подверглось биологической деградации. В гипертрофическом рубце синтез коллагена превышает норму в 7 раз именно за счет уменьшения процесса распада (биодеградации). Поэтому лечение гипертрофических рубцов направлено на разрушение уже сформированных коллагеновых волокон. Это может быть достигнуто следующими методами:
- Оперативный метод (иссечение) рубца.
- Лучевая терапия.
- Компрессия (давление).
- Силиконовые пластины или гель.
- Лазерная обработка.
- Инъекции кортикостероидов.
- Криотерапия.
- Другие фармакологические агенты
- Комбинированная терапия.
Хирургическое иссечение. Келоид: при хирургическом иссечении как монометод дает рецидивы в 70 -90% случаев. Гипертрофический рубец при иссечении дает приемлемые результаты.
Рецидив оперированного келоида через 5 дней (слева) и через 4 месяца (справа) после операции по поводу иссечения келоида.
Лучевая терапия (рентгентерапия). Эффективность оспаривается. Как монотерапия дает рецидив в 50-100 %. Ввиду канцерогенного действия применяется только в самых крайних случаях. Не применяется в области головы, лица, грудины.
Компрессия (давление). Постоянная компрессия 20-40 мм. рт.ст. применяется 12-24 часа в сутки на протяжении 3-12 месяцев. С одной стороны она противостоит росту рубцовой ткани, механически удерживая ее в ограниченном пространстве, с другой, сдавливая сосуды рубца, блокирует его питание, что приводит к остановке его роста и частичной регрессии.
Силикон. Механизм его действия силиконовых пластин и гелей основан на увлажнении (гидратации) рубца, сдавлении капилляров, уменьшении доставки медиаторов воспаления, уменьшение синтеза коллагена за счет кислородного голодания.
Гипертрофический рубец до и после лечения силиконом
Мазевая терапия. В зависимости от цели применяют различные мази: антибактериальные, нормализующие кровообращение, замедляющие или усиливающие синтез коллагена, разжижающие раневую среду, повышающие иммунитет в области раны, и т.д. С этой целью применяются: Кордран, Дерматикс, Медгель, Келофибраза, Скаргуард, Контрактубекс, Альдара и др. Безусловно, в каждом отдельном случае при подборе кремов или мазей необходима консультация врача, т.к. некоторые препараты могут не улучшить, а ухудшить состояние рубца. Например, «Контрактубекс» не рекомендуется наносить на атрофические рубцы и растяжки. Входящий в состав геля экстракт лука забирает на себя влагу и обезвоживает рубец. При гипертрофических рубцах это оправдано: при обезвоживании они «приседают». А вот атрофические рубцы и растяжки становятся еще глубже. Как правило, мазевая терапия проводится либо параллельно, либо после аппаратных методов лечения. Никакими имеющимися на сегодняшний день кремами и мазями невозможно убрать уже образовавшийся келоидный рубец! Эти средства применяются либо при лечении гипертрофических рубцов, либо для профилактики образования келоидов. В этих случаях их применение оправдано, при келоидах – нет.
Лазерная обработка. При гипертрофических и келоидных рубцах аблятивные лазеры дают высокий процент рецидивов 90-100%. При обработке сосудистым (неаблятивным) лазером эффективность лечения гипертрофических рубцов – 75-95%; келоидных – 60-70%. Цель лазерной обработки: склеить сосуды, питающие рубец.
Послеоперационный молодой активный келоидный рубец до и после 2-х сеансов обработки сосудистым лазером
Инъекции кортикостероидов. Стероиды применяются локально как для профилактики образования келоидов, так и для лечения келоидных и старых гипертрофических рубцов путем внутрирубцовых инъекций кристаллической суспензии. Внутрирубцовые инъекции снижают синтез коллагена не только за счет угнетения деления фибробластов (клеток, синтезирующих коллаген), но повышением концентрации коллагеназы (фермента, разлагающего коллаген). Кроме этого стероиды обладают и противовоспалительным действием.
Келоидные рубцы груди до и после инъекций кортикостероидов
Криодеструкция. Механизм повреждения тканей криогеном обусловлен поражением микроциркуляторного русла и гибелью цитоплазмы и органелл клеток, вызванным внутриклеточным и внутрисосудистым образованием кристаллов льда. Во время оттаивания в клетках повышается концентрация электролитов, что при повторном охлаждении тканей сопровождается еще большей кристаллизацией, ускоряющей их гибель. Как моно – метод криотерапия показала полное исчезновение келоидов и гипертрофических рубцов с отсутствием рецидива в 37 и 74% случаев соответственно. В сочетании с другими методами 76-90% без рецидивов после 30 месячного наблюдения.
Келоидный рубец назолабиальной складки до и после точечной криодеструкции
Лечение рубцов довольно сложное и трудоёмкое занятие, которое не всегда дает ожидаемый результат. Пациенты же, как правило, рассчитывают «удалить шрам быстро и без следа». Задача врача состоит в том, чтобы откровенно, не лукавя, объяснить пациенту тактику лечения и настроить его на длительную совместную работу, ведь келоидные рубцы могут лечиться годами и к тому же имеют склонность к рецидивам. Только в содружестве с пациентом, возможно, получить хороший и стойкий результат.
Источник