- Нужно ли лечить ВПЧ у женщин?
- Способы заражения
- Типы вируса папилломы человека
- Могут ли папилломы пройти сами?
- Диагностика вируса
- Надо ли лечить ВПЧ у женщин
- Чем опасен ВПЧ
- Профилактика
- Кондиломы остроконечные — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы остроконечных кондилом
- Патогенез остроконечных кондилом
- Проникновение
- Размножение
- Проявления
- Классификация и стадии развития остроконечных кондилом
- Осложнения остроконечных кондилом
- Диагностика остроконечных кондилом
- Лечение остроконечных кондилом
- Консервативное лечение
- Хирургическое лечение
- Прогноз. Профилактика
Нужно ли лечить ВПЧ у женщин?
Содержание
Способы заражения
Вирус папилломы человека передается контактным путем, обычно при генитальных и анальных контактах. Считается, что вероятность заразиться наиболее высока в первые годы половой жизни: эпидемиологи из университета Вашингтона выяснили, что 40% пациенток были инфицированы в течение двух лет после первого полового контакта.*
* Genital human papillomavirus infection: incidence and risk factors in a cohort of female university students: https://misuse.ncbi.nlm.nih.gov/error/abuse.shtml
Другие источники передачи инфекции:
- Роды. Вирус передается от матери к ребенку. Вероятность заражения плода очень мала: всего около 2%.
- Совместное использование предметов личной гигиены: бритвы, зубных щеток, полотенец, пинцетов.
- Хирургические вмешательства, если они происходят в нестерильных условиях.
Образ жизни и состояние здоровья также влияет на вероятность заражения. Так, в зоне риска женщины, часто меняющие сексуальных партнеров. Презерватив не способен обеспечить полноценную защиту: инфицирование может произойти через незакрытые участки кожи.Поскольку сам вирус находится в клетках эпителия, любые микротравмы кожи и слизистых увеличивают риск попадания инфекции в организм.
Типы вируса папилломы человека
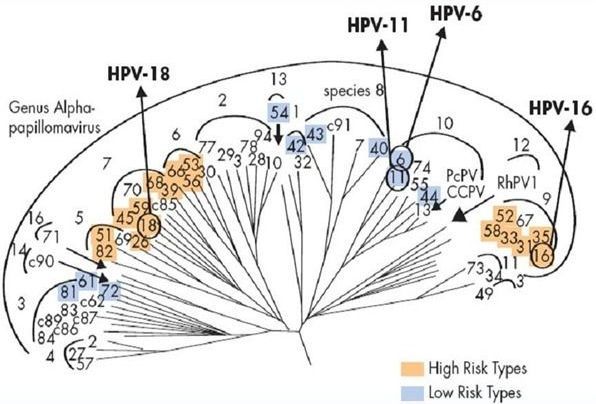
Сейчас уже известно более 100 типов вируса. Проявляются они по-разному: при 1–4-ом типе папилломы возникают на подошвах ног, при 6-ом, 11-ом, 13-м, 16-м, 18-м, 31-м, 33-м и 35-м — на половых органах. Плоские бородавки появляются после инфицирования вирусами 10, 28, 49. Но самых опасных 14: 16-й, 18-й, 31-й, 33-й, 35-й, 39-й, 45-й, 51-й, 52-й, 56-й, 58-й, 59-й, 66-й, 68-й — они обладают высоким онкогенным риском, т.е. могут спровоцировать развитие рака глотки, ануса или шейки матки.
Клинические проявления ВПЧ зависят от местоположения бородавок: папилломы гортани могут привести к охриплости голоса и нарушению дыхания, а папиллома мочеточника вызвать нарушение оттока мочи, но в основном образования представляют собой чисто косметический дефект.
Хорошие новости: обычно ВПЧ не представляет опасности для здоровья и организм самостоятельно справляется с ним в течение двух лет. Но контроль все же необходим. Если никаких жалоб нет, а папилломы отсутствуют, то достаточно просто сдавать анализы раз в год. Важно: назначить лечение может только врач.
Могут ли папилломы пройти сами?
Если они уже успели сформироваться, то, скорее всего, нет. Папилломы могут отвалиться только при механическом воздействии: постоянном натирании или надрывах. Но это небезопасно: при повреждении возрастает риск проникновения вторичной инфекции, поэтому для удаления папиллом стоит обратиться к специалисту.
Диагностика вируса
Догадаться о заболевании непросто: при латентном течении ВПЧ может никак не проявляться. Узнать об инфицировании можно сдав анализы — мазок со слизистой. Для постановки диагноза используется метод ПЦР (полимеразной цепной реакции). Он позволяет установить тип вируса и вирусную нагрузку.
Чтобы определить, вызвал ли папилломавирус изменение клеток шейки матки, необходимо пройти гинекологическое обследование. В него могут входить:
- Цитологический мазок (тест Папаниколау)
Исследование проводится при помощи микроскопа. Диагноз подтверждается, если в мазке присутствуют койлоциты и дискератоциты — особые видоизмененные клетки. - Digene-тест
Скрининговый тест, который позволяет повысить результативность теста Папаниколау при выявлении предраковых поражений. - Кольпоскопия
Это визуальное исследование состояния шейки матки при помощи кольпоскопа — специального оптического прибора. С его помощью можно найти измененные клетки плоского эпителия. - Гистологический метод
Если во время проведения кольпоскопии специалист замечает трансформацию клеток эпителия, он может взять маленький образец ткани, чтобы определить характер их изменения.
Анализы подтвердили ВПЧ? Возможно, стоит провести обследование и на наличие других инфекций: часто вирус папилломы человека сопровождается герпесом, хламидиозом или гонореей.
Надо ли лечить ВПЧ у женщин
Многие типы ВПЧ не опасны для здоровья. Около 90% инфицированных женщин избавляются от инфекции без какого-либо лечения, благодаря здоровой иммунной системе. Но в некоторых случаях высокоонкогенные типы вируса могут приводить к хронической инфекции, а с течением времени — к развитию рака шейки матки.
Пока специфического лечения ВПЧ не существует. Поэтому задачи терапии — снизить вирусную нагрузку и избавиться от возможных папиллом. Для этого назначается курс иммуностимулирующих и противовирусных препаратов, деструкция новообразований с помощью электрокоагуляции, лазера или криодеструкции.
Если вирус папилломы человека поразил шейку матки или выросли аногенитальные бородавки, то врач может дополнить лечение, назначив Спрей Эпиген Интим.
Действующее вещество Спрея — активированная глицирризиновая кислота — воздействует не только на вирусы папилломы человека, но и на герпесвирусы 1-го и 2-го типа, а также цитомегаловирусы. Она ограничивает распространение инфекции и стимулирует местный иммунитет. Способ применения и дозы определяет врач: обычно при латентном течении инфекции спрей используют до и после полового акта, на фоне деструкции дисплазии шейки матки или аногенитальных бородавок — три раза в день во время подготовки и пять раз в день после до полного заживления (до 10 дней и более). Для купирования вульвовагинита, который может развиться на фоне ВПЧ, препарат нужно прмименять три-четыре раза в сутки до 10 дней после курса этиотропной терапии.
При папилломавирусной инфекции высока вероятность рецидивов, поэтому после удаления папиллом или кондилом важна профилактика: врачи рекомендуют пользоваться Спреем Эпиген Интим три раза в день в течение месяца. Провоцирующие факторы — стресс, переутомление, простудные заболевания — могут спровоцировать рецидив, и симптомы болезни вернутся снова. Поэтому можно использовать Спрей Эпиген Интим три раза в день, пока не закончится период действия этих факторов.
Чем опасен ВПЧ
Связь вируса папилломы человека и рака шейки матки научно доказана: почти в более 90% случаев у больных раком шейки матки находят один из типов ВПЧ. Наиболее опасных типа два: 16-й и 18-й. Они провоцируют 70% случаев рака шейки матки и предраковых образований. Но это не означает, что если у вас нашли один из типов вируса, то вы обязательно заболеете раком. Болезнь развивается только тогда, когда у вируса получается задерживается в организме на очень долгое время. У женщин с нормальной работой иммунной системы этот срок составляет 15-20 лет. Но процесс может ускориться, если у пациентки есть нарушения иммунной системы. В этом случае развитие рака может занять 5-10 лет.
Профилактика
В настоящее время существует три вакцины, защищающие от 16-го и 18-го типа ВПЧ — тех самых, которые вызывают рак шейки матки. Эти вакцины также обеспечивают перекрестную защиту от других менее распространенных онкогенных типов вируса папилломы человека. Поэтому всемирная организация здравоохранения считает, что вакцины могут считаться средствами профилактики рака шейки матки. Проводить вакцинацию лучше до 14 лет, когда большинство девочек еще не начало вести половую жизнь — так эффект будет максимальным.
После 30 лет всем женщинам, которые активно ведут половую жизнь, нужно проходить ежегодный гинекологический осмотр, а также скрининг на атипичные клетки шейки матки и наличие предраковых поражений. У пациенток с ВИЧ, если они активно ведут половую жизнь, скрининг должен начинать раньше: с того момента, когда они узнали о своем статусе.
Источник
Кондиломы остроконечные — симптомы и лечение
Что такое кондиломы остроконечные? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданов Д. В., проктолога со стажем в 20 лет.
Определение болезни. Причины заболевания
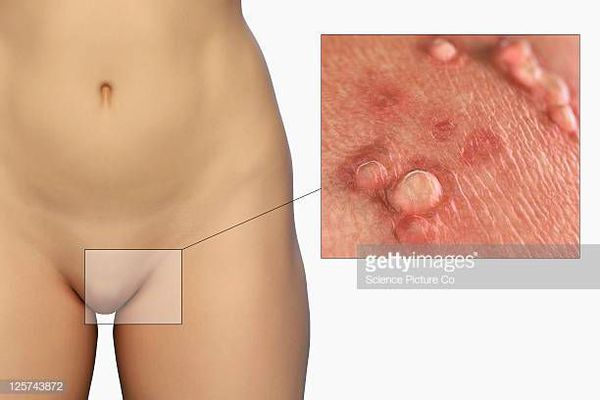
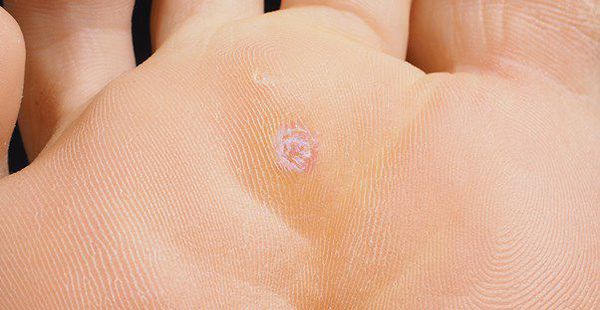
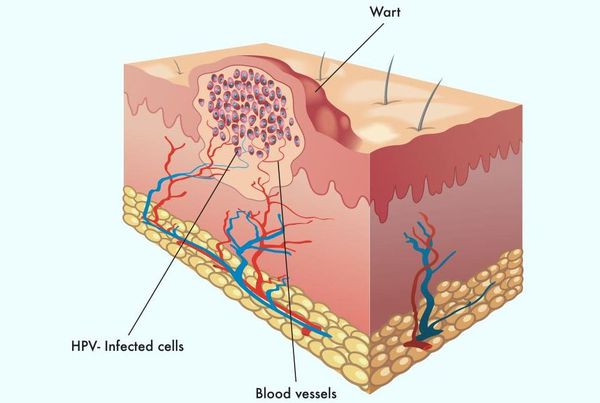
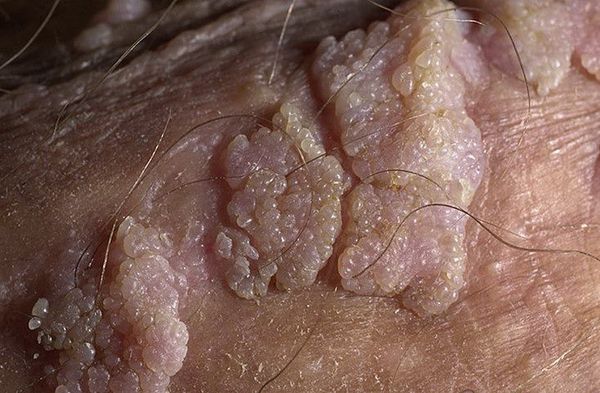
Остроконечные кондиломы — образования на коже, вызванные наличием в тканях вируса папилломы человека (ВПЧ). Активизация вирусов приводит к появлению разрастаний на поверхности кожи в области заднего прохода, наружных половых органов и анальном канале.
Другой распространённый синоним данной патологии — аногенитальные бородавки. Это заболевание описано ещё Гиппократом как «половая бородавка». Оно передаётся половым путём и склонно к рецидивам.
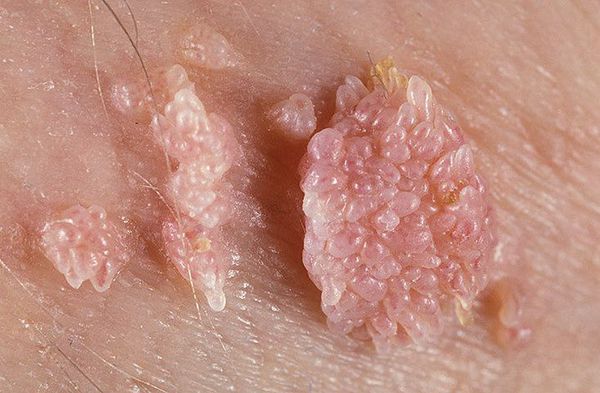
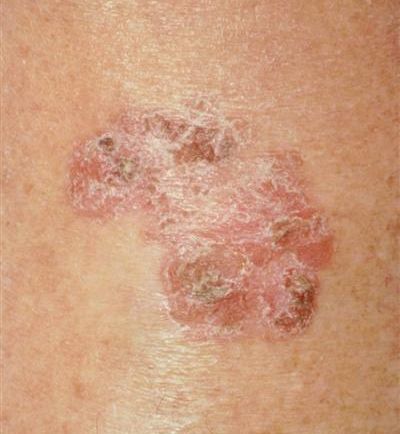
Аногенитальные бородавки представляют собой выступающие над поверхностью кожи объёмные мягкие выросты бледно-розового цвета с неоднородной поверхностью. Размеры и количество бородавок варьируются от единичных кондилом 1-2 мм в диаметре до множественных, часто сливных образований размером до 9-10 см и даже более.
Кондиломы могут появляться и вырастать до значительных размеров буквально за несколько дней.
Причиной появления кондилом является присутствие вируса папилломы человека в крови. В организм вирус попадает при половом контакте через дефекты в слизистой или коже. Возможен перинатальный путь передачи — ребёнок заражается во время родов от больной матери при прохождении по родовым путям. Также имеет место контактно-бытовой путь передачи, но данные об этом варианте передачи немногочисленны.
Длительное время после заражения человек может не подозревать о своём носительстве ВПЧ. Период инкубации зависит от особенностей иммунитета индивида и может длиться от двух месяцев до трёх лет. В дальнейшем, при снижении активности иммунных механизмов, в характерных локациях появляются бородавки (кондиломы). [7] [8] [16]
ВПЧ относится к одной из наиболее частых инфекций, передающихся половым путём (ИППП) — до 55-65% от общего числа заболеваний. [1] [4] [6] Опасность его состоит также в том, что носитель может не подозревать о своём заболевании и не иметь внешних признаков инфекции (выростов, бородавок).
Наиболее часто ВПЧ диагностируют у молодых людей в возрасте 18-25 лет. При половых контактах, даже с использованием барьерных контрацептивов (презервативов), вероятно заражение партнёров.
Известно до 600 видов ВПЧ (HPV), некоторые из которых проявляются бородавками кожи на груди, лице, подмышечных впадинах. Другие выбирают своей локализацией слизистые оболочки рта, половых органов или анального канала. При аногенитальных кондиломах чаще выявляют 6 и 11 типы HPV (папилломавируса). [4]
Симптомы остроконечных кондилом
Вне обострения наличие ВПЧ в крови никак не проявляется. При активации вирусной инфекции симптомы болезни могут появиться буквально за несколько часов:
- образование остроконечных кондилом (чаще в местах наибольшей травматизации, трения при половом контакте):
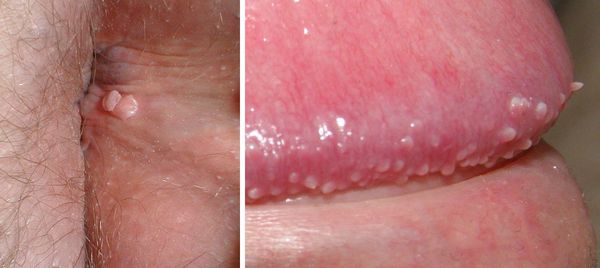
– на коже вокруг ануса, в промежности, на уздечке, головке полового члена, губках наружного отверстия мочеиспускательного канала у мужчин;
– на слизистой половых губ у женщин, в уретре у мужчин;
- зуд, жжение, дискомфорт в месте появления бородавок — такие неприятные ощущения часто бывают очень интенсивными и значительно влияют на самочувствие пациента;
- ощущение инородного предмета в анальном канале (при образовании кондилом внутри заднепроходного отверстия);
- выделение небольшого количества крови в виде алых полосок при дефекации (если кондиломы расположены внутри анального канала и травмируются при прохождении каловых масс);
- дизурия, болезненность при мочеиспускании, если бородавки находятся в уретре;
- болезненность во время полового акта (диспареуния).
Другим вариантом проявления ВПЧ может стать наличие в области промежности папул с бархатистой поверхностью или пятен серовато-бурого, розового или красновато-коричневого цвета. [2] Такие морфологические формы встречаются намного реже и часто вызывают затруднение при постановке первичного диагноза.
Патогенез остроконечных кондилом
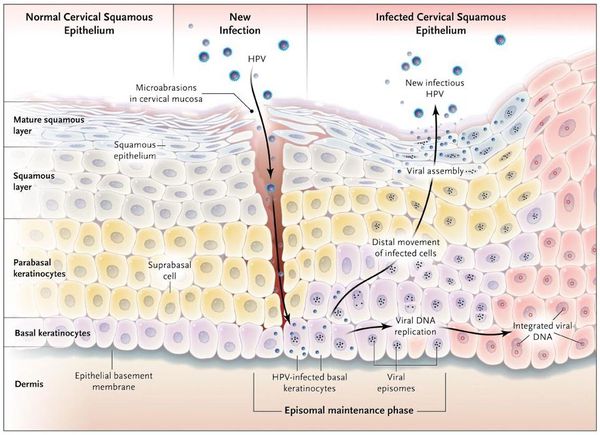
Ключевым моментом в патогенезе заболевания становится проникновение HPV в организм хозяина. При однократном половом контакте вероятность заражения составляет 80%, затем при хорошем состоянии иммунной системы инфекционные агенты подвергаются элиминации (уничтожаются).
Вирусы различных типов адаптированы к определённому хозяину. Существуют сотни типов вирусов, многие из них не опасны для человека, так как тропны к тканям млекопитающих, рептилий и птиц и вызывают у них доброкачественные опухоли (образование папиллом). [3]
При изучении ВПЧ выделили три рода вирусов — альфа, бета, гамма. Из них аногенитальные поражения вызывают папилломавирусы первой группы (α). Инфекционные агенты, относящиеся к родам Бета и Гамма, чаще встречаются при папилломах ороговевающего эпителия [3] — появляются подошвенные, ладонные бородавки.
В родах при классификации вирусов выделили типы (генотипы). Они обозначаются арабскими цифрами. Из сотни генотипов вирионов выделяют частицы с высоким канцерогенным риском – это α 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59. Их выявляют в 90-95% случаев при злокачественных процессах шейки матки, влагалища и вульвы. Особенно значимы 16 и 18 типы. Такие онкогенные типы ВПЧ, содержащие в своём ДНК белки Е6 и Е7, способны подавлять активность белков-супрессоров опухолей р53 и рRb, приводя к быстрому злокачественному перерождению папиллом в карциномы.
Порядка 90% случаев аногенитальных кондилом вызываются ВПЧ α 6 и 11. Это возбудители низкого канцерогенного риска. [5] К этой же группе низкого риска относят ВПЧ 40, 42, 43, 44, 54, 61, 72, 81.
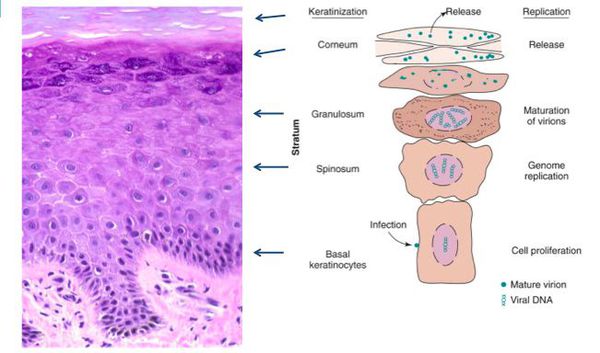
Проникновение
Вирионы через микроскопические повреждения проникают в базальный слой эпителия, затем прикрепляются к белкам мембраны клетки. Далее они задействуют механизм рецепторного эндоцитоза (при участии интегрина и белка L1 из вирусного капсида) и попадают в цитоплазму. Белок L2 из капсида вируса способствует высвобождению ДНК вируса и попаданию его в ядро. [5]
Размножение
Белки Е1 и Е2 из ДНК вируса участвуют в репликации чужеродного генома в ядре поражённой клетки. При этом способность к делению и воспроизводству собственной ДНК клетка сохраняет. Размножая свою ДНК, вирус обеспечивает её присутствие в виде эписом в цитоплазме (около 100 на клетку). Такая совместная «работа» вируса и клетки хозяина приводит к сбою в процессах пролиферации (размножения клеток) и дифференцировки в базальном слое, приводя к визуальным проявлениям.
Проявления
Появляются аномальные эндофитные или экзофитные выросты эпителия — папилломы, пятна или кондиломы. Рыхлая слизистая или атипичный эпителий выростов склонен к быстрой травматизации и мацерации (размягчению). На таком фоне быстрее присоединяется вторичная инфекция, появляются болезненность, дискомфорт, обильное отделяемое, воспаление, отёк, неприятный запах, изъязвление кондилом. [2] [3]
В клетках базального слоя происходит активная репликация вируса, по мере дифференцировки клеток кондилом их кровоснабжение резко обедняется, редуцируют центральные сосуды. Но, оставаясь в верхних слоях эпителия в неактивной форме, именно здесь вирус опасен в плане контактного инфицирования.
При гистоанализе биопсийных материалов эпителий утолщён, выявляются участки акантоза, папилломатоза. Обнаруживаются койлоциты (изменённые в размерах клетки со светлой цитоплазмой, множеством вакуолей, перинуклеарным светлым ободком). Их ядра гиперхроматичны. Часто встречаются клетки с двумя ядрами и более. [8]
Из вышеперечисленного можно сделать вывод: вирусы, вызывающие образование аногенитальных бородавок, в 90% случаев относятся к типам α 6 и 11 HPV. [6] [7] Они с низкой степенью вероятности могут вызвать малигнизацию (раковое перерождение). Однако часты случаи совместной персистенции (пребывания) вирусов различных типов у одного носителя. Это обязывает пациента и доктора особенно внимательно относится к профилактическим осмотрам, их качеству и регулярности для предотвращения аноректального рака.
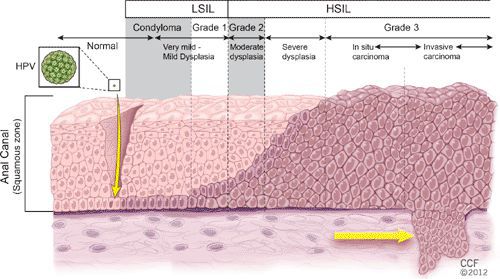
Классификация и стадии развития остроконечных кондилом
Остроконечные кондилломы являются наиболее частыми, классическими проявлениями папилломавирусной инфекции кожи и слизистых в аногенитальной области — до 65% от числа заболеваний, передающихся половым путёv. [1]
Другими диагностическими находками могут быть:
- бородавки в виде папул;
- инфильтрация слизистой в виде пятен розовато-серого или коричневого цвета;
- внутриэпителиальная неоплазия;
- бовеноидный папулёз, болезнь Боуэна — отдельный вид папул, они появляются как пятна на слизистых красновато-бурого, оранжево-бурого цвета, на коже цвет образований серовато-розовый;
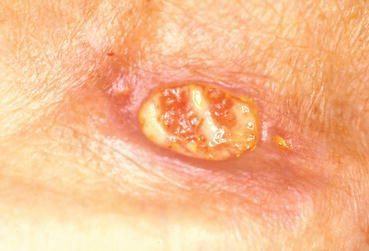
- гигантская папиллома (Бушке — Левенштейна). Её рост начинается с остроконечных кондилом, которые довольно быстро увеличиваются в размерах и количестве, сливаются и превращаются в крупную опухоль с неровной поверхностью, покрытой вегетациями и ворсинчатоподобными выступами.
Хотя болезнь (гигантская папиллома) ассоциируется с типами вирусов 6 и 11, с низким риском канцерогенеза, именно в случаях гигантских папиллом происходит подавление белка-супрессора опухолей р53, и образование трансформируется в плоскоклеточный рак. Причиной такой частой малигнизации (озлокачествления) может быть наличие иммунодефицитных состояний, ассоциированных инфекций, хронических дистрофических состояний кожи (склероатрофический лихен, красный плоский лишай). Даже после радикального хирургического лечения [9] папиллома Бушке — Левенштейна склонна к частому рецидивированию. [10]
Осложнения остроконечных кондилом
Эстетические проблемы. Быстро разрастающаяся ткань кондилом, помимо физического дискомфорта, приносит массу неудобств пациенту. Выросты в области наружных половых органов, заднего прохода значительно снижают самооценку и мешают полноценной половой жизни и правильной гигиене.
Нагноение, воспаление. Аногенитальные бородавки имеют свойство быстро травмироваться при незначительных механических воздействиях или трении. Эти микротравмы, ранки становятся воротами для вторичного инфицирования. Появляются эрозии, перифокальное воспаление. Раны начинают мацерироваться (мокнуть), нагнаиваться. При развитии осложнения присоединяются неприятный запах и боль. Проводить тщательную гигиеническую обработку перианальной области из-за разрастаний становится невозможным, что ещё больше усугубляет воспалительный процесс.
Малигнизация. Типы вирусов с высокой канцерогенной активностью, персистируя (долго находясь) в коже и слизистых, приводят к трансформации клеток и их перерождению в атипичные (раковые) клетки. Как уже упоминалось, аногенитальные бородавки обычно не так опасны в плане раковой трансформации, как вирусное поражение шейки матки (ВПЧ 16, 18 типов и т. д). Но проблема может появиться, если у пациента присутствует два и более типов вируса с различными индексами канцерогенности и имеется иммунодефицитное состояние.
Рецидивы после хирургического лечения. При наличии вирусной инфекции в организме избавиться от неё невозможно, ведь вирионы уже проникли внутрь клеток, пройдя сквозь защитные мембраны. Хирургическое лечение может радикально устранить видимые проявления. Если остановиться только на удалении кондилом, то вероятность рецидива будет составлять до 50-60%. [1] Консервативное лечение имуномодуляторами значительно снизит активность процесса воспроизводства ДНК ВПЧ, размножение чужеродных элементов прекратится. Риск рецидивов составит уже 10% [1] [11] , но они останутся в цитоплазме внутри клеток в виде эписом и будут «готовы» к массированному наступлению при снижении иммунных механизмов в организме хозяина — такие моменты могут случиться при стрессовых ситуациях, в случае острых заболеваний и обострения хронических. Вот почему нередко случаются рецидивы, и кондиломы появляются вновь.
Важно изменение образа жизни в целом для постоянного поддержания здоровья и предупреждения активизации дремлющих вирионов.
Диагностика остроконечных кондилом
При выявлении остроконечных кондилом в перианальной зоне целью дополнительных диагностических исследований является уточнение генотипа ВПЧ, а также исключение внешне схожих с ними образований:
- интрадермальный невус;
- контагиозный моллюск;
- сифилитический шанкр;
- себорейный кератоз.
Быстрым способом установления ВПЧ в образованиях (кондилломах) во время приёма является проба с 5% раствором уксусной кислоты. Под воздействием этого вещества папилломы, вызванные HPV, бледнеют, приобретая сероватый, бледный оттенок, в них визуализируется характерный капиллярный рисунок. Исследование носит предварительных характер.
Минимальные лабораторные исследования:
- серологическая реакция на возбудителей сифилиса;
- обнаружение антител к ВИЧ, гепатитам В,С;
- ПЦР для типирования вируса;
- цитология мазка из шейки матки у женщин;
- цитология мазков-отпечатков;
- исследование биоптатов и удалённых образований — аногенитальных бородавок.
При частых рецидивах болезни, крупных размерах опухолей, быстром их росте или сомнительном диагнозе прибегают к дополнительным методам исследования.
При частых обострениях проводится исследование имунного статуса.
При подозрении на злокачественное перерождение кондилом, папилломах на широком основании, нетипичных выделениях из влагалища или прямой кишки проводят:
- УЗИ вагинальным и ректальным датчиком;
- колоноскопию;
- УЗИ органов брюшной полости;
- рентгенографию органов грудной клетки;
- кольпоскопию;
- исследования на ИППП . [1][12][13]
Часто пациенты направляются на консультацию к гинекологу, урологу, онкологу и дерматовенерологу.
Лечение остроконечных кондилом
В случае с остроконечными кондиломами наиболее результативен комплексный подход к лечению. Следует обязательно информировать пациента о необходимости лечения половых партнёров, их возможном носительстве ВПЧ.
Даются общие рекомендации о необходимости модификации образа жизни для поддержания адекватного состояния иммунитета, предупреждения дополнительного инфицирования другими ИППП:
- упорядочение половой жизни;
- применение барьерных методов контрацепции;
- коррекция веса;
- достаточные физические нагрузки;
- правильное питание и т. д.
Консервативное лечение
Применяются препараты, стимулирующие местный и гуморальный иммунный ответ. Это необходимо, так как у всех больных с папилломатозным поражением выявлялись нарушения интерферонового статуса (системы врождённого иммунитета). [1] Противопоказаниями к терапии иммуномодуляторами являются папилломы на широком основании.
- ректальные свечи с «Генфероном»;
- «Панавир» в форме мази и инъеции;
- «Инозин пранобекс» для перорального приёма по схеме.
Редуцирование симптомов возможно в трёх из четырёх случаев (до 84%) при единичных кондиломах небольших размеров. [1] [17]
При упорном, рецидивирующем течении болезни, а также если больного беспокоят эстетические моменты, для профилактики раковой трансформации прибегают к хирургическим методам.
Хирургическое лечение
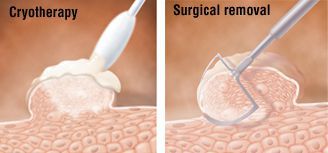
В зависимости от размеров, формы, расположения кондиломы и предпочтений хирурга возможно применение химических, физических, цитотоксических методов удаления.
Физические методы применяются при любых размерах и расположении аногенитальных бородавок. По выбору используется скальпель, лазерная вапоризация, криодеструкция (разрушение ткани бородавки экстремально низкими температурами под воздействием жидкого азота) или радиоволновой способ (radioSURG).
Ткани иссекаются включительно с собственной пластиной дермы. Если удаляется кондилома анального канала, дно раны образует внутренний сфинктер. В перианальной зоне дно раны должна составлять подкожная клетчатка.
Удаление образований не проводится без консультации онколога, если есть малейшие подозрения на малигнизацию (изъязвление, некроз, инфильтративный рост).
Обычно при иссечении кондиломы достаточно местной или спинальной анальгезии (снижения чувствительности к боли). Госпитализация может проводиться в случаях некоторых сопутствующих заболеваний (патология свертывания и другие), а также при невозможности амбулаторного лечения.
Цитотоксические методы предполагают использование препаратов «Подофиллин» и «Подофиллотоксин». Есть ограничения к применению метода: таким обазом лечат только единичные небольшие кондиломы, расположенные вне анального канала и влагалища. Применение препаратов в каждом пятом случае может вызвать местную реакцию в виде раздражения, зуда, воспаления и т. д. Частота рецидивов колеблется в диапазоне от 31 до 70% случаев. [1] [16]
Химические методы подразумевают применение 80-90% раствора трихлоруксусной кислоты, «Солкодерма» (комбинация концентрированных кислот) или «Ферезола» (комбинация трикрезола и фенола). Действие препаратов основано на локальной деструкции папиллом: образуется некротизированный участок коагулированной ткани, кондилома мумифицируется и отпадает. Метод эффективен при небольших единичных бородавках. Частота рецидивов меньше, чем у предыдущего метода.
Прогноз. Профилактика
Прогноз при своевременном и адекватном лечении остроконечных кондилом благоприятный. Обязательно проведение гистологического исследования удалённых образований для исключения диагноза злокачественной опухоли. В сомнительных случаях необходимы дополнительные консультации гинеколога, дерматовенеролога, онколога, радиолога, лабораторные и инструментальные исследования.
При комплексном лечении обычно все симптомы исчезают. Однако не исключены рецидивы, частота которых колеблется от 10 до 50% и более. На увеличение риска рецидивов влияет общее состояние здоровья пациента, наличие у него сопутствующих заболеваний и иммунодефицитных состояний.
Профилактика включает в себя:
- своевременное, профилактическое обследование у гинеколога, уролога и проктолога;
- коррекцию образа жизни, питания;
- упорядочение половых отношений.
До начала половой жизни можно по схеме пройти вакцинацию поливалентной вакциной от ВПЧ 6, 11, 16, 18 типов (самые частые причины остроконечных кондилом — HPV 6 и 11) и рака шейки матки (HPV 16 и 18). Рекомендуемый возраст для введения вакцины — 9-17 лет (к примеру, в календаре США от 2015 года рекомендуемы возраст вакцинации — 9-11 лет). В ряде стран (США, Австрия, Германия, Франция и др.) вакцинация включена в календарь обязательных прививок. В России в настоящее время это добровольная процедура. [18]
Источник