- Мигрень: причины возникновения и лечение
- Виды мигрени и их симптомы
- Диагностика
- Лечение
- Мигрень — симптомы и лечение
- Определение болезни. Причины заболевания
- Что такое мигрень напряжения
- Распространённость мигрени
- Причины мигрени
- Психологические причины мигрени
- Симптомы мигрени
- Виды аур при мигрени
- Патогенез мигрени
- Классификация и стадии развития мигрени
- Осложнения мигрени
- Какими могут быть последствия мигрени
- Диагностика мигрени
- Опрос
- Какие вопросы задаст врач
- Осмотр
- Боль при мигрени
- Нейровизуализация
- Лечение мигрени
- Как избавиться от боли при мигрени
- Какие ещё лекарства помогают в лечении мигрени
- Немедикаментозные методы лечения мигрени
- Стоит ли использовать народные средства лечения мигрени
- Как лечить мигрень при беременности
- Прогноз. Профилактика
- Меры профилактики
- Берут ли с мигренью в армию
- Дают ли инвалидность при мигрени
- Дают ли больничный при мигрени
Мигрень: причины возникновения и лечение
Мигрень – хроническое неврологическое заболевание, как правило характеризующееся повторяющимися мучительными, изнуряющими приступами умеренной/сильной головной боли, которые сопровождаются свето- и звукобоязнью, а также тошнотой и/или рвотой.
Распространенность заболевания в популяции – 12 % населения, в 3-4 раза чаще встречается у женщин.
Наиболее часто встречается в возрасте 30-39 лет, однако, нередкость у детей и подростков.
Как правило, можно проследить наследственную предрасположенность к заболеванию. Генетическая основа самых частых форм мигрени сложна и опосредована не одним геном, поэтому специфические генетические анализы не проводятся и не являются критерием диагноза.
Провоцирующие факторы/триггеры мигрени:
- стресс;
- менструация;
- смена погоды;
- алкоголь, особенно красное вино;
- некоторые продукты;
- нахождение в душном помещении;
- резкие запахи;
- нарушение режима сна, переутомление;
- пропуск приема пищи;
- боль в шее.
Виды мигрени и их симптомы
Наиболее часто выделяемые формы мигрени: мигрень с аурой и мигрень без ауры. Из них самая частая форма – мигрень без ауры, встречается в 75% случаев заболевания.
Типичная мигренозная атака развивается в 4 стадии:
первая стадия – продромальная, встречается у 77% страдающих мигренью, включает в себя ряд симптомов, возникающих за 24-48 ч непосредственно до начала ауры и головной боли, такие как: повышенная зевота, раздражительность, скованность в шейном отделе;
вторая стадия – мигренозная аура, встречается у 25%, включает в себя постепенное развитие полностью обратимой, как правило в течение часа, неврологической симптоматики (зрительные феномены, чувствительные и двигательные нарушения в конечностях и многое другое);
третья стадия – собственно головная боль. Чаще всего это односторонняя боль, давящего или пульсирующего характера, с тенденцией к усилению от обычной физической активности, такой как быстрая ходьба, подъем по лестнице. Часто сопровождается тошнотой или рвотой, свето- и звукобоязнью. Если пациент не принимает обезболивающее приступ головной боли длится не менее 4 часов;
четвертая стадия – постдромальный период: после окончания приступа головной боли пациенты могут отмечать общую слабость, а резкие движения головой могут вызывать временную боль в месте локализации предшествующей боли.
Зрительные аномалии при мигрени
Диагностика
Для постановки диагноза, как правило, не требуется выполнение инструментальных или лабораторных исследований. Диагноз основывается на сборе анамнеза, неврологическом осмотре и соответствии жалоб диагностическим критериям заболевания.
Однако в случае нетипичного течения или наличия так называемых «красных флагов» Ваш доктор может назначить дополнительное обследование.
Лечение
Головная боль при мигрени чаще не купируется стандартными обезболивающими препаратами, а только специфическими. Их может назначить только невропатолог, а аптеки отпускают по рецепту.
Лечение принципиально включает два направления: купирование приступа мигрени и профилактическое лечение, т.е. направленное на уменьшение частоты приступов. Последнее в свою очередь включает немедикаментозные методы и медикаментозные.
Немедикаментозные методы подразумевают избегание триггерных факторов, в том числе оптимизацию режима труда и отдыха, гигиену сна, прогулки на свежем воздухе и дозированные физические нагрузки.
Для медикаментозной профилактики используются препараты самых разных классов, поэтому доктор подбирает препарат с учетом индивидуальных особенностей пациента.
Профилактическая терапия подразумевает под собой ежедневный прием препарата на протяжении 6-12 мес.
Самой современной группой препаратов для профилактики мигрени являются моноклональные антитела, которые действуют на так называемый белок СGRP (кальцитонин-ген связанный пептид) или его рецептор. Этот белок – один из медиаторов боли, который выделяется в системе тройничного нерва и отвечает за головную боль при приступе мигрени.
Описанные препараты блокируют путь возникновения боли, в котором участвует белок CGRP. Препарат вводится в виде подкожной инъекции 1 раз в месяц.
Если вы обнаружили у себя признаки мигрени – обратитесь к врачу и он определит наиболее эффективную индивидуальную тактику.
В нашем медицинском центре работают доктора, прошедшие специализированную подготовку по диагностике и лечению головной боли. Они установят диагноз, подберут необходимый курс лечения и определят стратегию профилактики головной боли.
Лекарственное средство и дозу специалист подбирает персонально. Лечебно-профилактическая тактика при мигрени разная на разных этапах состояния, поэтому самолечение недопустимо.
Источник
Мигрень — симптомы и лечение
Что такое мигрень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Грищука Д. В., невролога со стажем в 16 лет.
Определение болезни. Причины заболевания
Мигрень — это заболевание, проявляющееся приступами тяжёлых головных болей. Зачастую боль односторонняя, пульсирующая, усиливается при физической нагрузке и может сопровождаться тошнотой и повышенной чувствительностью к свету, звуку и запахам.
Около 25 % пациентов c мигренью сталкиваются с неврологическими нарушениями, предшествующими приступам, которые называют аурой. Предвестники мигрени длятся от нескольких минут до часа. В этот период у человека может нарушаться равновесие, чувствительность, координация движений, речь и зрение. Мигрень обычно начинается в период полового созревания и ослабевает после 50 лет [11] .
Снижение качества жизни при мигрени наблюдается не только во время приступа головной боли, но и в периоды между приступами.
Что такое мигрень напряжения
«Мигрень напряжения» — неправильный термин, который иногда употребляют для обозначения головных болей напряжения. Головные боли напряжения связаны со стрессом или скелетно-мышечными проблемами шеи. Для этого типа головной боли характерна сдавливающая или сжимающая боль, как от тугой повязки вокруг головы. Боль может начинаться с шеи или распространяется на неё [13] .
В некоторых источниках выделяют гормональную и шейную мигрени. В научной литературе и клинической практике эти термины не используются.
Распространённость мигрени
Распространённость мигрени в популяции составляет около 15 % [12] . Мигренью страдает примерно в два раза больше женщин, чем мужчин — это объясняется гормональными факторами [13] . Пик заболеваемости приходится на третье десятилетие жизни. Почти 40 % пациентов испытывают тяжёлые приступы мигрени, более половины — средней тяжести и только у 10 % пациентов мигрень протекает в лёгкой форме [3] .
У многих пациентов мигрени сопутствуют другие заболевания, такие как:
Эти заболевания при мигрени возникают чаще, чем в популяции в целом.
Причины мигрени
Для мигрени характерна наследственная природа расстройства — близкие родственники многих пациентов также страдают от головных болей [6] .
Факторы, провоцирующие приступы мигрени [15] [16]
У каждого пациента приступ мигрени может провоцировать свой индивидуальный набор факторов.
Психологические причины мигрени
Причина мигрени в большинстве случаев наследственная и связана с нарушением регуляции тонуса мозговых сосудов и повышенной возбудимостью нейронов коры головного мозга. Следует помнить, что наследуется не сама мигрень, а патологическая особенность реагирования центральной нервной и сосудистой системы на определённые типы раздражителей [15] . Психологические причины (стресс и тревога, усталость, депрессия) могут вызывать мигренозный приступ, выступая триггерами, провоцирующими проявление наследственного заболевания [14] .
Симптомы мигрени
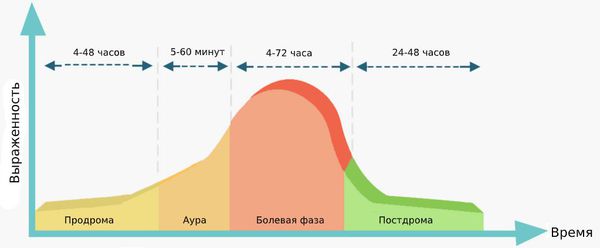
Симптомы мигрени различаются в зависимости от фазы приступа:
- Продромальная фаза (4-48 часов). Пациенты чувствуют слабость, у них ухудшается концентрация внимания, появляется раздражительность, беспокойство, зевота, повышается аппетит, снижается температура кожных покровов.
- Аура (5-60 минут). Аура проявляется в виде зрительных, сенсорных и эмоциональных нарушений. Эта фаза возникает не у всех пациентов.
- Болевая фаза (4-72 часа). Характеризуется пульсирующей головной болью и может сопровождаться тошнотой, рвотой, слабостью, непереносимостью звуков, запахов и света.
- Постдрома (24-48 часов). Выражается слабостью, тяжестью в голове, когнитивными и эмоциональными нарушениями, диареей, зевотой.
Виды аур при мигрени
Все нарушения, возникающие в период ауры, полностью обратимы.
Ауры и их характеристики
Патогенез мигрени
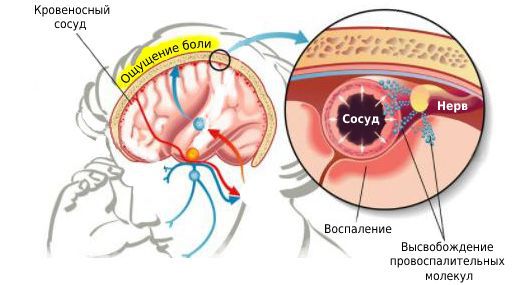
Мигрень — это сложное расстройство мозга, механизмы которого активно изучаются. Мигрень возникает у пациентов, нервная система которых более чувствительна по сравнению с другими людьми. У таких людей нервные клетки головного мозга легко стимулируются, вырабатывая электрическую активность.
Возбуждённые нервные клетки активируют тройничный нерв. При стимуляции тройничного нерва высвобождаются вещества, вызывающие болезненное воспаление в кровеносных сосудах головного мозга, а также в слоях тканей, покрывающих головной мозг. К таким веществам относится нейромедиатор CGRP — пептид, сильно расширяющий сосуды, вызывая локальный отёк, который привлекает клетки, участвующие в процессе воспаления. Провоспалительные молекулы стимулируют болевые окончания мозговых оболочек, что приводит к возникновению пульсирующей головной боли, рвоты, тошноты и повышенной чувствительности к свету и звуку [11] .
Также существует гипотеза, что к мигрени приводит дисбаланс химических веществ в мозге, включая серотонин, который регулирует болевые ощущения [24] .
Патологическое возбуждение нервных клеток, запускающее мигрень, связано с наследственностью и физиологией, однако его причины полностью не определены до сих пор.
Классификация и стадии развития мигрени
Мигрень включена в Международную классификацию расстройств, сопровождающихся головной и лицевой болью (МКГБ-3) третьего пересмотра (2018 г.).
Врачу общей практики достаточно поставить диагноз на первом уровне, т. е. диагностировать мигрень.
Неврологи детализируют диагноз до второго и третьего уровня:
Диагноз «возможная мигрень» ставится, когда требуется дальнейшее обследование и наблюдение.
Также отдельно выделяют эпизодические синдромы детства, которые могут сочетаться с мигренью:
Повторяющиеся желудочно-кишечные нарушения:
- Синдром циклических рвот. Эпизоды тошноты и рвоты до пяти суток не реже четырёх раз в час; другие заболевания ЖКТ при этом отсутствуют, между приступами пациент здоров.
- Абдоминальная мигрень. Тупая боль в животе вокруг пупка или по средней линии или нелокализуемая. Боль умеренная или высокой интенсивности продолжительностью до 72 часов. Боль сопровождается двумя или более симптомами: анорексией, тошнотой, рвотой, бледностью. Патологии ЖКТ при этом не выявлены.
Доброкачественное пароксизмальное головокружение. Эпизоды внезапного тяжёлого головокружения от нескольких часов до суток без других неврологических нарушений и при нормальном слухе, подтверждённом аудиометрией.
Доброкачественный пароксизмальный тортиколис. Приступы кривошеи от нескольких дней до нескольких недель, сопровождаются бледностью, беспокойством, тошнотой. Чаще возникают у детей в первый год жизни и может трансформироваться в доброкачественное позиционное головокружение [22] .
Глазная мигрень (офтальмическая форма мигрени) — устаревшее понятие, особенность этой формы заключается в зрительной ауре. Такая аура встречается чаще всего и является типичной, то есть эта форма мигрени является одним из вариантов простой мигрени с аурой [14] .
При базилярной мигрени возникают сочетание головокружения, нарушение согласованности движений различных мышц, ограничение полей зрения, чувствительных нарушений, очаговой слабости и изменения состояния сознания.
Хроническая мигрень — впервые выделена в мировой классификации болезни в 2004 г. До этого хроническую форму мигрени называли «трансформированной мигренью» или «хронической смешанной головной болью». Общая распространённость хронической мигрени в нашей стране составляет 6,8 %. Средний возраст начала заболевания 40-49 лет [19] . Хронической мигрени предшествует эпизодическая мигрень, проявляющаяся с детства или юношества типичными мигренозными приступами.
Было бы логично считать хроническую мигрень осложнением или этапом развития мигрени, но в Международной классификации болезней 10-го пересмотра хроническая мигрень выделена отдельно от осложнений мигрени и без связи с остальными формами. Однако в источниках иногда и встречается термин «эпизодическая мигрень», к которому относят все формы мигрени с периодическими приступами.
С течением времени количество мигренозных приступов увеличивается, затем в межприступный период появляются боли, похожие на головные боли напряжения. Одновременно снижается интенсивность мигренозных болей и сопровождающих их вегетативных симптомов (тошноты, рвоты, свето- и звукобоязни), но увеличивается общее количество дней с головной болью. Головная боль теряет типичный мигренозной “рисунок”, обретает двухсторонний сжимающий характер (черты головной боли напряжения) и за несколько лет формируется хроническая мигрень [20] .
Осложнения мигрени
Осложнения мигрени встречаются достаточно редко. К возможным осложнениям относят зрительную ауру в течение нескольких часов, тревогу пациента, мигренозный статус, эпилептический припадок и мигренозный инсульт.
Какими могут быть последствия мигрени
«Мигренозный инсульт» — термин, принятый в классификации головных болей [20] . Нет достоверных указаний, подтверждающих, что именно мигрень вызывает инсульт, но есть очерченная клиническая картина мигренозного инсульта и выявлен повышенный риск инсульта у пациентов, страдающих мигренью с аурой.
Этот риск может быть связан с тремя факторами:
- Патофизиология мигрени (её причины, особенности, механизмы развития) может привести к ишемическому инсульту:
- корковая распространяющаяся депрессия, приводящая к обеднению кровоснабжения мозга, особенно задних отделов [21] ;
- во время приступа может возникать сужение сосудов вместо расширения;
- во время приступа из-за высвобождения фермента матриксной металлопротеиназы может нарушаться целостность гематоэнцефалического барьера.
- Инсульту и мигрени сопутствуют общие заболевания: состояния с повышенной свёртываемостью крови (гиперкоагуляцияей), эндотелиальная дисфункция, расслоение артерий, пороки сердца, антифосфолипидный синдром, синдром Снеддона, системная красная волчанка.
- Существуют генетические нарушения, способные проявляться цереброваскулярными заболеваниями с мигренозными болями: церебральная аутосомно-доминантная артериопатия с подкорковыми инфарктами и лейкоэнцефалопатией, митохондриальная энцефалопатия, молочнокислый ацидоз и приступы инсульта, болезнь Моямоя [21] .
Таким образом, на данный момент нет однозначного ответа, вызывает ли мигрень острое нарушение мозгового кровообращения (инсульт) или им сопутствуют одинаковые причины. Сложность состоит в недостаточном объёме исследований из-за большой редкости мигренозного инсульта (0,2-0,5 % среди всех инсультов).
Включение мигренозного инсульта в классификацию — это скорее общепринятая договорённость, основанная на не полностью доказанной теории. Хотя и описана чётко очерченная клиническая картина: продолжительность типичного приступа ауры более 60 минут с наличием очаговых нарушений, типичных для мигренозного инсульта при нейровизуализации [21] .
Кроме мигренозного инсульта встречаются следующие осложнения мигрени: мигренозный статус, продолжительная аура без инсульта, эпилептический припадок, вызванный мигренозной аурой (мигралепсия).
Осложнения мигрени возникают на фоне приступов головной боли и являются показанием к обязательной госпитализации.
Осложнения мигрени
Диагностика мигрени
Диагностика мигрени основывается на сборе данных о характеристиках головной боли и сопутствующих симптомов.
Опрос
Симптом головной боли встречается при множестве заболеваний. При этом у одного пациента может быть одновременно несколько вариантов головной боли. Наиболее частое сочетание — мигрень и головная боль напряжения (ГБН). Для выявления мигрени применяют тест из нескольких простых вопросов:
- Сопровождалась ли головная боль за последние три месяца тошнотой или рвотой?
- Сопровождалась ли головная боль за последние три месяца непереносимостью света или звуков?
- Ограничивала ли головная боль работоспособность, учёбу или повседневные дела как минимум на один день?
При положительных ответах более чем на два вопроса пациенту ставят диагноз «мигрень».
В дальнейшем невролог уточняет диагноз согласно критериям МКГБ.
Какие вопросы задаст врач
На приёме врач-невролог может уточнить:
- где возникает боль и куда распространяется;
- в течение какого времени боль нарастает и как долго длится;
- возвращается ли боль после стихания;
- нарушается ли зрение во время приступа;
- возникает ли тошнота и рвота;
- повышается ли чувствительность к свету и звукам;
- возникает ли дискомфорт при движении глаз;
- какие факторы провоцируют приступы (стрессы, менструации, изменения режима сна, сильные запахи);
- в каком возрасте началась болезнь — мигрень дебютирует в детском или подростковом возрасте, головные боли после 50 лет, как правило, являются признаками артериальной гипертензии и атеросклероза;
- как пациент ведёт себя во время приступа — мигрень заставляет прилечь, выключить свет, приложить холод ко лбу.
Осмотр
Осмотр пациента неврологом при мигрени в большинстве случаев не выявляет нарушений. Наличие симптомов очаговой патологии — повод для дальнейшего обследования. К таким симптомам относятся: неустойчивость при ходьбе, параличи, судороги пальцев рук или ног, нарушения чувствительности, затруднение пассивных движений в конечностях и др. Для исключения гигантоклеточного артериита проводят пальпацию височных артерий.
Боль при мигрени
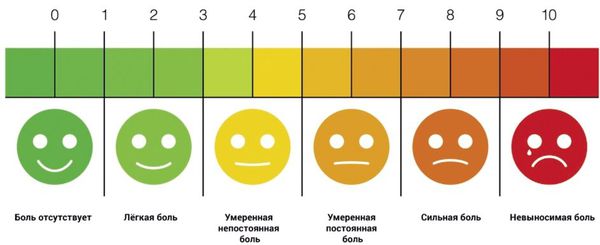
Ведущей характеристикой боли при мигрени является пульсирующий характер с усилением в момент сокращения сердца. Половина пациентов отмечает пульсацию в период приступа, остальные — замечают пульсирующий компонент при ходьбе, кашле или чихании. Пульсация — это ключевой фактор, разграничивающий мигрень и головную боль напряжения.
Определение интенсивности боли субъективно, однако при мигрени пациенты чаще оценивают боль от 5 до 10 баллов. При ГБН — редко более 5 баллов.
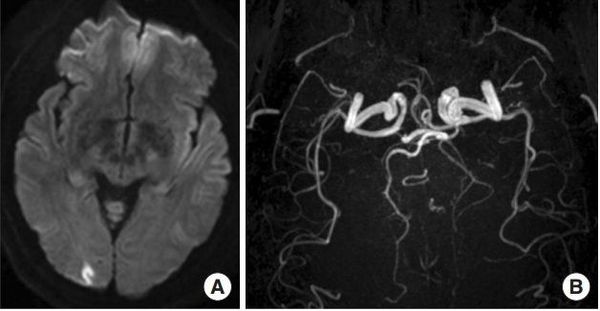
Нейровизуализация
Большинство инструментальных методов (электроэнцефалография, ультразвуковая допплерография и дуплексное сканирование головы и шеи, рентгенография черепа, магнитно-резонансная томография, компьютерная томография) при мигрени неинформативны. Их проведение нецелесообразно, поскольку эти методы не выявляет специфические для мигрени изменения.
При подозрении на вторичный характер болей, вызванных другими заболеваниями, потребуются методы нейровизуализации. Выбор метода основан на предполагаемом диагнозе. При сосудистой патологии мозга или подозрении на опухоль предпочтительна магнитно-резонансная томография (МРТ).
Лечение мигрени
Избавление от боли при мигрени — сложная комплексная задача, требующая не только медикаментозной терапии, но и коррекции образа жизни и немедикаментозного лечения.
Лечение мигрени включает:
- Коррекцию образа жизни, информирование пациента о природе заболевания, поведенческая терапия.
- Лечение приступов — направлено на снятие отдельного мигренозного приступа, может применяться в моноварианте, если приступы редки.
- Профилактическое лечение — назначают по просьбе пациента или при учащении приступов и увеличении их выраженности.
Как избавиться от боли при мигрени
Как правило, пациент с мигренью самостоятельно начинает принимать простые или комбинированные анальгетики или НПВП до обращения к неврологу. В таком случае необходимо придерживаться терапевтических доз препаратов, избегать лекарств, содержащих кофеин и кодеин, из-за высокого риска формирования зависимости с синдромом отмены. Злоупотребление такими препаратами может вызвать присоединение хронической ежедневной головной боли, что значительно осложнит дальнейшее лечение.
Препараты для лечения приступов мигрени
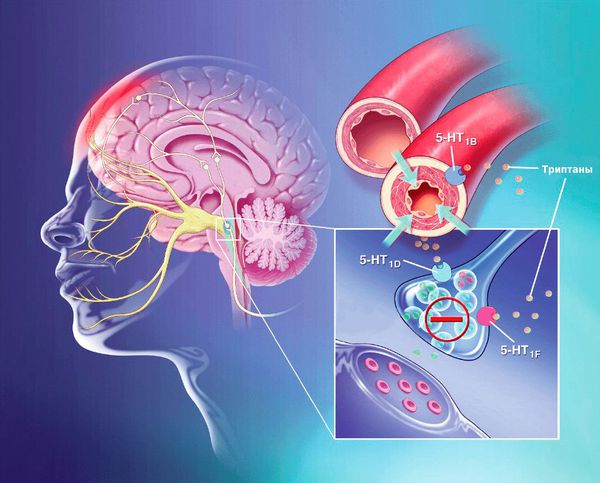
Специализированными препаратами для лечения мигрени являются триптаны. Они связываются с серотониновыми рецепторами и активируют их. При этом подавляется выделение ключевого нейромедиатора CGRP, связанного с развитием мигрени. Этот механизм блокирует основное патологическое звено в развитии мигрени. Приём триптанов избирательно сужает сосуды твёрдой мозговой оболочки, снижает проницаемость сосудистой стенки и уменьшают воспаление и боль, а также интенсивность сопутствующих симптомов мигрени.
Существует несколько видов триптанов, подбор препарата осуществляет врач-невролог индвидуально.
Основные принципы приёма триптанов:
- Врачу следует обучить пациента различать разные виды головной боли и идентифицировать мигрень.
- Чем раньше пациент принимает препарат, тем более вероятно, что он подействует. Лекарство, принятое в первые минуты приступа, эффективно примерно в 80 % случаев. Принятый же через два часа от начала приступа триптан эффективен в 20 % случаев.
- В момент приступа мигрени происходит паралич желудочно-кишечного тракта, из-за чего препараты плохо всасываются. Поэтому их рекомендуют принимать совместно с прокинетиками — лекарствами, улучшающими моторику желудка, двенадцатиперстной кишки, а в некоторых случаях тонкой и даже толстой кишки.
- Отсутствие эффекта после первого приёма препарата не говорит о его неэффективности. Необходимо принимать препарат ещё в течение трёх приступов.
Какие ещё лекарства помогают в лечении мигрени
По просьбе пациента или в случае учащения приступов и увеличения их выраженности может быть назначено профилактическое лечение.
Препараты для профилактики приступов мигрени
— Беллатаминал
(эрготамина тартрат, фенобарбитал,
алкалоиды красавки).
— Пикамилон
(N-никотиноил-гамма- аминобутировой
кислоты натриевая соль).
— Ницерголин
В конце сентября 2021 года FDA (Управление по санитарному надзору за качеством пищевых продуктов и медикаментов) одобрило новый препарат для лечения мигрени — Qulipta (Атогепант). Он нацелен на нейропептид CGRP, который повышается при мигрени и рассматривается как основной биомаркер болезни [39] .
Немедикаментозные методы лечения мигрени
В качестве немедикаментозных методов лечения применяется биологическая обратная связь (БОС) — компьютерный метод саморегуляции, а также методы транскраниальной электростимуляции, гипербарическая оксигенация и другие варианты индивидуально подобранной физиотерапии. Эффективность этих методов исследована недостаточно и подвергается сомнению.
Стоит ли использовать народные средства лечения мигрени
Согласно определению ВОЗ, «народная медицина представляет собой общий итог накопленных знаний, верований и навыков, основанных на теории, убеждениях и опыте коренных народов и представителей различных культур, независимо от того, можем мы их объяснить или нет, которые используются для поддержания здоровья, а также для профилактики, диагностики и улучшения состояния при физических и психических расстройствах» [25] .
Когда речь идёт о вере и традициях, сложно говорить об их научной доказательности. Наиболее близка к понятию народной медицины фитотерапия — лечение с помощью растительных средств, в составе которых содержатся лекарственные вещества. Однако большие и хорошо контролируемые исследования, доказывающие эффективность фитотерапии, не проводились.
Существуют отдельные пилотные исследования, свидетельствующие об эффективности некоторых растительных средств:
- Масло лаванды, перечной мяты, базилика, аниса. Показали эффективность в ослаблении приступов мигрени [34][35][36] .
- Белокопытник (Petasites hybridus). Способен снизить частоту и тяжесть приступов мигрени [27] .
- Конопля и грибы рода Psilocybe. Показали эффективность при мигрени [28][29] . Однако их применение противоречит законодательству РФ.
- Экстракт коры ивы. Содержит обезболивающее вещество — ацетилсалициловую кислоту, поэтому может быть эффективным при мигрени.
- Имбирь. Имбирный порошок показал эффективность и хорошую переносимость при мигрени [30] .
- Кофеин в составе кофе, чая, мате. Показал эффективность в сочетании с парацетамолом и суматриптаном [31] .
- Кориандр. Сироп кориандра показал эффективность в уменьшении продолжительности и частоты приступов мигрени и ослабления боли [32] .
- Корень Донг-кай (Angelica sinensis). Способен облегчить симптомы мигрени [33] .
- Валериана. Доказательств того, что валериана объективно помогает при мигрени, нет. Однако благодаря её успокаивающему и снотворному действию, возможен положительный эффект при приступах мигрени.
- Пиретрум (Tanacetum parthenium). Данных, доказывающих эффективность в сравнении с плацебо, недостаточно [26] .
- Розмарин, липа, черенки сырого картофеля, жимолость, хрен, коровяк, тысячелистник обыкновенный, тиберри, сушёные черешни, алекост, бананы, шпинат, белок лосося, арбуз, хмель обыкновенный, бетони, эводия. Доказательств эффективности недостаточно.
К использованию народных средств при мигрени следует относиться критически. Причина этого в недоказанности и противоречивости данных, а также в том, что большая часть исследований проведена в государствах, где требования к клиническим испытаниям ниже, чем в США и странах ЕС.
Особенно осторожными с применением фитотерапии следует быть при средне-тяжёлой и тяжёлой выраженности приступов и при осложнённой мигрени.
Как лечить мигрень при беременности
Особенности лечения мигрени у беременных:
- Проводится полноценное обследование для исключения вторичного характера заболевания.
- Предпочтение отдаётся немедикаментозным методам:
- поведенческие рекомендации — коррекция режима труда и отдыха, избегание стрессов, ведение дневника головной боли для выявления и исключения триггеров мигрени;
- применяются методы, которые при лечении мигрени не у беременных используются не так часто в связи с недоказанностью их эффективности: психотерапия, биологическая обратная связь [37] , методы физиотерапии — транскраниальная электростимуляция, гипербарическая оксигенация (барокамера), иглорефлекостерапия, остеопатия, массаж.
Основные принципы медикаментозного лечения при беременности:
- Самостоятельный бесконтрольный приём препаратов без консультации врача недопустим.
- Любое назначение должно быть обосновано, польза должна превышать потенциальный риск.
- Предпочтение отдается терапии одним препаратом — максимально исследованным и безопасным, для быстрого прекращения приступа, в минимальной эффективной дозе. Доза может превышать средне-терапевтическую с учётом особенностей обмена веществ у беременной женщины.
- Следует избегать профилактического лечения из-за его длительности и противопоказаниях к приёму большинства препаратов. Однако профилактический приём возможен, если есть несколько показаний к назначению одного лекарственного средства, например применение бета-адереноблокаторов при аритмии, артериальной гипертензии и мигрени одновременно.
- Рекомендуется избегать назначения любых препаратов в первом триместре и за две недели до предполагаемых родов.
- При приёме препаратов необходим строгий контроль и своевременная диагностика состояния беременной женщины и плода.
По этическим причинам прямые исследования на беременных женщинах не проводились, поэтому на данный момент не существует ни одного препарата для лечения мигрени, безопасность которого была бы полностью доказана. Суматриптан — самый исследованный и безопасный из триптанов, применяемых при беременности. Приём возможен в случае, если польза превышает возможный риск [37] . При лёгких приступах мигрени используется парацетамол, при более серьёзных в первых двух семестрах — ибупрофен, для усиления эффекта может назначаться метоклопрамид. Применение перечисленных препаратов при беременности не считается полностью безопасным, их принимают под контролем врача с осторожностью и в минимальной дозировке.
Прогноз. Профилактика
Мигрень — это доброкачественное заболевание, зачастую с помощью современных препаратов удаётся добиться повышения качества жизни пациента.
Меры профилактики
- вести активный образ жизни;
- соблюдать режим сна и бодрствования;
- придерживаться назначенной врачом терапии;
- вести дневник головной боли — это поможет выявить провокаторы приступа и оценить эффективность лечения.
И — интенсивность головной боли по шкале от 0 до 10;
П — продолжительность приступа головной боли (оценивается в часах или минутах)
Наиболее частые провокаторы: стресс, пропуск приёма пищи, недостаточное потребление жидкости, менструации, приём алкоголя, употребление в пищу определённых продуктов, изменения погоды, недостаточный или избыточный сон.
Сопровождающие симптомы: тошнота, рвота, повышенная чувствительность к свету и звукам.
Берут ли с мигренью в армию
Мигрень может быть основанием для признания призывника негодным к службе в армии. Однако, в связи тем, что головная боль является субъективной жалобой, на практике признание негодным к службе в армии или отсрочка по причине мигрени предоставляется крайне редко.
В каких случаях при мигрени возможна отсрочка или признание призывника негодным к службе в армии:
- Мигрень с частыми и длительными приступами (раз в месяц или чаще, продолжительностью сутки или более), при лечении в стационаре — показание для отнесения призывника к категории «В». Категория «В» означает, что пациент освобождён от призыва в мирное время и зачислен в запас. В военное время он подлежит призыву.
- Призывник с редкими приступами мигрени может получить категорию «Г», при которой он временно не годен к военной службе. Категория «Г» означает отсрочку от призыва на 6–12 месяцев для проведения углублённого обследования и лечения.
Для принятия решения об отсрочке или признании негодным для службы в армии необходимо предоставить военной комиссии полные данные анализов и обследований, выписки из амбулаторной карты и выписные документы по данным госпитализаций с подтверждёнными диагнозами.
Дают ли инвалидность при мигрени
На практике инвалидность при мигрени даётся крайне редко. Чётких критериев для получения инвалидности при мигрени нет. Так как головная боль — субъективная жалоба, то имеются сложности с её объективизацией. Это возможно, но в условиях стационара. В связи с этими сложностями врачи обычно стараются направлять на инвалидность по любой другой сопутствующей причине.
Дают ли больничный при мигрени
При лёгких кратковременных приступах мигрени оснований для выдачи больничного листа нет. При приступах средней тяжести больничный лист выдаётся на 2—3 дня. При тяжёлых длительных приступах больные нетрудоспособны в течение 3—5 дней. В случае мигренозного статуса временная нетрудоспособность в среднем составляет 2—3 недели. Сроки временной нетрудоспособности больных с мигренозным инсультом зависят от характера нарушений (транзиторная ишемия, малый инсульт). Такие пациенты нуждаются в стационарном обследовании и лечении [38] .
Теоретически получение больничного листа при мигрени возможно, но на практике терапевты зачастую не используют этот диагноз, так как потребуется дополнительная консультация невролога, а это не всегда возможно осуществить оперативно. Неврологи также предпочитают использовать, если возможно другие поводы для выдачи больничного листа, так как мигрень требует определённого наблюдения и обследования для соблюдения критериев корректной диагностики.
За дополнение статьи большое спасибо Толмачеву Алексею Юрьевичу — неврологу, функциональному диагносту, научному редактору портала «ПроБолезни».
Источник