- Болезнь Паркинсона: как с ней справляться
- Каковы основные диагностические критерии болезни Паркинсона? Когда пациента необходимо отправить к специалисту? С каких препаратов начать лекарственную терапию? Каким образом устранить побочное действие специфической терапии?
- Таблица 1. Лекарственные препараты, применяемые для лечения паркинсонизма
- Лечение болезни Паркинсона
- Эпидемиология
- Современное видение
- Лечение
- Недочеты официальных терапевтических методов лечения болезни Паркинсона
- Апитерапия
- Причины
- Признаки
- Симптомы
- Известные люди, ставшие жертвами болезни Паркинсона
- Стоимость
Болезнь Паркинсона: как с ней справляться
Рисунок 1. Применение антихолинергических препаратов, известных с прошлого века, для снятия тремора и ригидности ограничено из-за их побочных эффектов Каковы основные диагностические критерии болезни Паркинсона? Когда пациента необходимо
 |
| Рисунок 1. Применение антихолинергических препаратов, известных с прошлого века, для снятия тремора и ригидности ограничено из-за их побочных эффектов |
Каковы основные диагностические критерии болезни Паркинсона?
Когда пациента необходимо отправить к специалисту?
С каких препаратов начать лекарственную терапию?
Каким образом устранить побочное действие специфической терапии?
Причины паркинсонизма до сих пор неизвестны, а лечение остается симптоматическим, несмотря на то, что прошло уже четверть века с тех пор, как леводопа прочно внедрилась в жизнь больных паркинсонизмом.
Но не будем слишком пессимистичны — современные методы лечения продлевают жизнь таким больным и делают ее более или менее нормальной [1]. Один человек из тысячи страдает болезнью Паркинсона. Диагноз ставится на основании клинического синдрома, включающего гипокинезию, ригидность, тремор и нарушенные рефлексы позы. Уровень допамина снижается почти на 80% к моменту появления клинических признаков, поэтому неудивительно, что невозможно точно указать время появления первых симптомов.
Далеко не всегда просто отличить идиопатическую болезнь Паркинсона от других состояний, включая такое часто встречающееся, как эссенциальный тремор, и менее распространенные заболевания, которым присущи иные неврологические симптомы — супрануклеарный паралич, автономные нарушения или мозжечковые симптомы [2].
Патолого-анатомические исследования показывают, что каждый пятый диагноз в данной группе заболеваний ошибочен. Перед тем как поставить диагноз, важно убедиться в наличии по крайней мере двух из четырех основных клинических признаков, помня при этом, что у большинства пациентов симптоматика асимметрична. В сомнительных случаях помогает пробное лечение леводопой или допаминовыми агонистами [3].
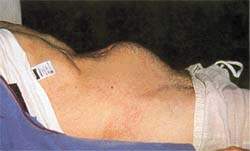 |
| Рисунок 2. Задержка мочи часто сопровождает болезнь Паркинсона |
Основной проблемой в контролировании болезни Паркинсона на сегодняшний день остается поздняя недостаточность допаминергической терапии, проявляющаяся в исчезновении или колебаниях реакции на препарат или в развитии дискинезий и прочих побочных эффектов у 75% пациентов после пяти лет лечения [4].
Расширение спектра препаратов и вновь возросший интерес к хирургическому лечению объясняется стремлением избежать или уменьшить проблемы длительного лечения.
Врач общей практики, подозревающий у пациента болезнь Паркинсона, должен решить, к кому его направить — к невропатологу, гериатру или другим специалистам. Особенно это важно в хронических прогрессирующих случаях у молодых людей, нуждающихся в длительном лечении.
Пациенту крайне необходимо рассказать о его болезни, прогнозе и сути применяемого лечения. Как и при астме, диабете и другом хроническом заболевании, врач и пациент должны действовать сообща, при активном участии последнего в принятии решений, касающихся лечения.
Как правило, с такими пациентами легко договориться, но по мере прогрессирования заболевания их приходится уговаривать принимать различные препараты несколько раз в день.
Контроль за заболеванием не сводится лишь к лекарственной терапии, напротив, психотерапия, трудотерапия, обучение навыкам речи и психологические методы существенно улучшают состояние пациентов [5]. Регулярная физиотерапия, назначаемая до допаминергических препаратов, замедляет прогрессирование заболевания [6], поэтому сразу после установления диагноза нужно советовать пациентам физические упражнения, соблюдение диеты, трудотерапию.
Весьма часто такие методы используются на более поздних стадиях заболевания, когда ничто другое уже не помогает, в то время как их нужно использовать для предупреждения развития болезни. Общество больных болезнью Паркинсона выпускает информационные сборники для персонала больниц и специальный обучающий материал для пациентов.
В ряде центров специально обученные сиделки помогают больным и тем, кто за ними ухаживает. Несмотря на отсутствие конкретных научных данных, многие пациенты признают эффект музыкотерапии, обучения, йоги и прочих дополнительных методов лечения.
Количество доступных препаратов и их новых форм в последние десять лет значительно увеличилось и обещает еще большее увеличение в ближайшем будущем. В табл. 1 приведены основные группы препаратов.
Таблица 1. Лекарственные препараты, применяемые для лечения паркинсонизма
антихолинергические препараты
Антихолинергические средства применялись еще в прошлом веке. Они до сих пор помогают справиться с тремором и, в меньшей степени, с ригидностью, практически не влияя на гипокинезию. Выбор среди них невелик. Все они имеют побочные эффекты: сухость во рту, нарушение аккомодации, запор и задержка мочи. У пожилых пациентов они склонны вызывать спутанность сознания и прочие психиатрические нарушения.
Следует отметить, что все антипаркинсонические средства способны вызывать подобные проблемы и любое нарушение ментальной функции требует пересмотра целесообразности применения и адекватности доз препарата. Леводопа, в настоящее время назначаемая вместе с ингибитором периферической декарбоксилазы (ИНД), остается пока самым эффективным лекарственным средством. В начале курса лечения могут возникать тошнота, рвота, поэтому пациенты предпочитают принимать их вместе с пищей или с противорвотными лекарствами — домперидоном и метоклопрамидом.
Необходимо учитывать, что большое потребление белка может мешать всасыванию леводопы.
Кроме психологических расстройств необходимо отметить и другие побочные эффекты — дискинезии или непроизвольные движения. Они бывают различными: движения языка и губ, гримасы, болезненные напряжения мышц, хореоатетоз, двигательное беспокойство. Снижение дозы препарата, как правило, уменьшает и дискинезию, однако пациенты часто предпочитают последнюю невозможности передвигаться вообще.
Другой элемент нарушений, возникающих при длительном лечении, — колебания реакции на препарат. Вначале это проявляется феноменом «выключения» — продолжительность действия леводопы-ИПД все время уменьшается. В тяжелых случаях человек внезапно переключается от движения, обычно с дискинезиями, к полной неподвижности.
 |
| Рисунок 3. Нарушение постуральных рефлексов — одна из составляющих клинического синдрома |
Для преодоления подобных проблем были разработаны формы с дозированным высвобождением препарата, позволяющие избежать колебаний концентраций лекарства в крови, и порошковые формы, обеспечивающие быстрое нарастание уровня лекарства в крови.
Агонисты допамина действуют на различные участки дофаминового рецептора. Соответственно разнится и их действие. Применяемые в одиночку, агонисты допамина менее эффективны, чем леводопа, но и реже приводят к колебаниям и дискинезиям [4]. Желудочно-кишечные побочные эффекты и воздействие на психику у них такие же. Апоморфин отличается от прочих упомянутых средств тем, что вводится путем инъекции.
По данным исследования, проведенного в Соединенных Штатах, селигин отсрочивает необходимость назначения леводопы, имеет нейропротекторные свойства и способен замедлять развитие болезни [7]. С тех пор, однако, было доказано, что селегилин сам по себе обладает умеренным допаминергическим эффектом, а также амфетаминоподобным и антидепрессантным воздействием; его защитные свойства в настоящее время находятся под сомнением [8].
Механизм действие селегилина — блокада моноаминоксидазы В, одного из основных ферментов допаминового метаболизма. Бытует мнение, что он потенциирует действие леводопы.
Ингибиторы катехол-о-метилтрансферазы (КОМТ) просто замедляют метаболизм допамина. По крайней мере два таких препарата уже готовятся к массовому производству [9, 10].
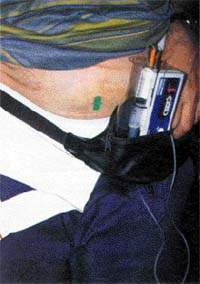 |
| Рисунок 4. Инъекции апоморфина применяют в трудно поддающихся лечению случаях |
Допаминергический эффект антивирусного препарата амантадина замечен еще много лет назад, но он менее эффективен, чем леводопы. Точный механизм его действия неизвестен, но все же его пытаются применять в случаях, резистентных к терапии леводопой; кроме того, его назначение совместно с леводопой позволяет уменьшить дозу последней.
Бесспорно, при назначении лекарственных препаратов следует учитывать возраст пациента, степень нарушений и индивидуальные особенности, однако невропатологи, как и другие специалисты, единого подхода к последовательности применения препаратов пока не разработали. Некоторые считают, что откладывать применение леводопы не имеет смысла, и начинают со стандартных схем ее использования.
Еще один подход заключается в использовании сначала пролонгированных форм, применении только дофаминового агониста или в сочетании с низкими дозами леводопы; или же назначают на какое-то время один селегилин, а затем присоединяют леводопу.
Какой бы схеме вы ни следовали, целесообразно начинать с низких доз, осторожно и постепенно подбирая необходимую дневную дозу. По возможности нужно избегать резких изменений в схеме приема или быстрого увеличения дозы.
При развитии феномена «выключения» нередко, хотя и на непродолжительное время, может оказаться полезным разделение дневной дозы препарата на несколько более мелких приемов. Можно попробовать присоединить к леводопе селегилин и/или агонист допамина, а также использовать вместо леводопы (или чаще дополнительно к ней) лекарственные формы пролонгированного действия. Биодоступность подобных форм меньше, чем у обычных препаратов, и их доза обычно несколько больше. У отдельных пациентов хороший результат дает прием препарата до, а не после еды или сокращение потребления белка.
В случаях с ярко выраженным феноменом включения-выключения используют те же приемы, в сочетании с индивидуальным подбором наиболее эффективной схемы лечения.
| Не рекомендуется устраивать длительные перерывы между приемами препаратов |
При отсутствии успеха от перорального приема препарата можно использовать такие новые методы, как подкожное введение апоморфина. Правда, для этого требуется обученный персонал, лучше всего — специальная сиделка для больных паркинсонизмом.
Другой подход — нейрохирургия. Проводят стереотоксическую паллидотомию или стимуляцию таламуса при феномене включения-выключения, а также при упорном треморе [11]. Имеющиеся на сегодняшний день данные обнадеживают. Они свидетельствуют об уменьшении дискинезии и удлинении периода включения. Однако, как и трансплантацию фетальных тканей, подобные хирургические методы пока следует считать экспериментальными, требующими дальнейшего изучения и оценки.
Кроме дискинезий и тремора, у многих пациентов при прогрессировании заболевания развиваются когнитивные и психические расстройства. При этом необходимо снижать дозу препарата.
Небольшие перерывы в приеме лекарств, отмена допаминергических препаратов на короткое время — такие «каникулы» (один-два дня каждую неделю) позволяют снизить психотоксичность [10]. Отмена препаратов на длительный срок не рекомендуется, поскольку может повлечь серьезные или даже необратимые нарушения способности двигаться.
- Прочие виды симптоматического лечения
Болезнь Паркинсона сопровождается нарушениями сна, депрессией, задержкой мочи, запорами, болями, расстройствами автономной нервной системы и сексуальными отклонениями. Все это поддается лекарственной коррекции. Просто надо дать возможность пациенту подробно описать все, что его беспокоит. Ограниченное время консультации вместе с тяжелыми проблемами общения, от которых страдают многие пациенты, могут быть преодолены посредством заранее подготовленного самим пациентом или сиделкой описания его состояния.
1. Clarke C. E. Mortality from Parkinson’s disease in England and Wales 1921-89. J. Neurol. Neurosurg Psychiatry 1993; 56:690-3.
2. Quinn N. Parkinsonism — recognition and differential diagnosis. BMJ 1995; 310:447-52.
3. Hughes A. J., Lees A. J., Stern G. M. Challenge test to predict the dopaminergic response in untreated Parkinson’s disease. Neurology 1991; 41:1723-5.
4. Marsden C. D. Parkinson’s disease. J. Neurol. Neurosurg Psychiat 1994; 57:672-81.
5. Patti F., Reggio A., Nicoletti F. et al. Effects of rehabilitation therapy on Parkinsonians’ disability and functional independence. J. Neurol. Rehab 1996; 10:223-231.
6. Doshay L. J. Method and value of physiotherapy in Parkinson’s disease. N. Eng. J. Med. 1962; 266:878-80.
7. Parkinson Study Group. Effects of tocopherol and deprenyl on the progression of disability in early Parkinson’s disease. N. Eng. J. Med. 1993; 328:176-83.
8. Jankovic J., Shoulson I., Weiner W. J. Early-stage Parkinson’s disease: to treat or not to treat. Neurology 1994; 44(suppl1):S4-S7.
9. Pouttinen H. M., Rinne U. K. A double-blind pharmocokinetic and clinical dose-response study of entacapone as an adjuvant to levadopa therapy in advanced Parkinson’s disease. Clin. Neuropharmac 1996; 19:283-96.
10. Stocchi F., Nordera G., Marsden C. D. Strategies for treating patients with advanced Parkinson’s disease with disastrous fluctuations and dyskinesias. Clin. Neuropharmac 1997; 20:95-115.
11. Obeso J. A., Guridi J., Delong M. Surgery for Parkinson’s disease. J. Neurol. Neurosurg. Psychiat 1997; 62:2-8.
Источник
Лечение болезни Паркинсона
Эпидемиология

Существуют следующие разновидности данного заболевания: идиопатическии паркинсонизм – собственно болезнь Паркинсона и синдром паркинсонизма, клинические симптомы у него те же самые, но причины возникновения другие (дегенеративные заболевания ЦНС). Болезнь Паркинсона или синдром паркинсонизма проявляется в среднем у 60—140 человек на 100 000 населения; заболеваемость значительно увеличивается со старением организма, чем старше возраст, тем больше вероятность заболеть. Согласно исследованиям, паркинсонизм обнаруживается у 1 % человек до 60 лет и у 5% людей старше 60 лет. Статистика показывает, что мужское население болеет этим заболеванием больше, чем женское.
Современное видение
Болезнь Паркинсона вместе с различными патологическими нарушениями ЦНС: болезнью Альцгеймера и рассеянным склерозом, можно объединить в группу технократических болезней. Причины возникновения болезни Паркинсона по настоящее время окончательно не изучены, но сегодня можно с уверенностью говорить, что болезнь возникает на фоне снижения сопротивляемости организма, усиления воздействия экологических факторов, интенсивности ритма жизни, постоянного стресса, неграмотной терапии, что создает благоприятную среду для появления соответствующих патологических процессов. Также исследования показывают существенную роль воздействия вредных факторов (токсических веществ), длительное лечение медикаментами, влиящими на ЦНС: нейролептики, барбитураты, резерпин, циннаризин и др., отравление веществами: марганцем, углекислым газом, ртутью. Были выявлены ряд эпизодов выраженного паркинсонизма у лиц, злоупотребляющих наркотиками, особенно синтетическим героином. Кроме вышеперечисленного, вызвать развитие паркинсонизма могут вирусные заболевания, сосудистая патология головного мозга, травмы головного мозга тяжелые и повторные.
Лечение
Недочеты официальных терапевтических методов лечения болезни Паркинсона
К сожалению из всех вариантов лечения этого заболевания, практически нет эффективного метода лечения, а лекарственная терапия оказывает только симптоматический эффект, то есть влияя уже больше на последствия от возникшей болезни, что не может даже притормозить процессы, зато имеет ряд побочных действий, порой усугубляющих процесс. Кроме того, при длительном (годами) приеме препарата наступает к нему привыкание, в этом случае необходимо повышать дозу препарата или менять сам препарат, иначе симптомы заболевания усиливаются. Важно адекватно и точно подобрать сам препарат и правильно определить дозировку, но, к сожалению, часто терапия проходит вслепую, а для достижения лечебного результата принимается несколько медикаментов одновременно, что истощает возможности организма и снижает защитные механизмы. В результате чего утяжеляется форма и заболевание прогрессирует.
Одной из главных причин паркинсонизма, считается уменьшение (с возрастом), количества проводящих путей в ЦНС, что приводит к дисбалансу нервно-рефлектороной возбудимости, которую надо подавлять. Существующие медикаментозные препараты могут давать такое торможение, но при этом часто ухудшается общее самочувствие.
Апитерапия
Лечебные задачи при болезни Паркинсона:
- воздействие на предрасполагающие факторы;
- восполнение дофаминовой недостаточности извне;
- стимуляция собственной выработки нейромедиаторов, в частности дофамина;
- выборочное воздействие на рефлеторно-двигательные механизмы;
- посимптомное лечение;
- полноценная разносторонняя реабилитация.
Для выполнения этих задач недостаточно никакого существующего медикамента и даже группы медикаментов. Однако, изучая это заболевание более 20 лет, относящееся к группе болезней трудно поддающихся лечению существующими медикаментозными методами,мы вышли на вещество, способное охватить всё вышеперечисленное — это ЯД ПЧЁЛ, точнее состовляющие яда-АПИТОКСИНЫ и на их основе разработать программу «АПИТОКС»
Лечебно-реабилитационная апитоксинотерапия при болезни Паркинсона, в рамках программы «АПИТОКС».
Итак, для получения результатов в лечении этого заболевания, нужен комплексный и продуманный подход с грамотным определением целей:
- Создание адекватного уровня дофаминергической активности;
- Улучшение питания тканей головного мозга;
- Коррекция неврологической симптоматики и двигательной активности;
- Стабилизация психоэмоционального фона.
- Уменьшение или остановка прогрессирования заболевания;
- Достижение положительного результата за счет повышения выработки ДОФА и катехоламинов (дофамина, адреналина, норадреналина);
- Посимптомное лечение;
- Двигательная реабилитация;
- Психо-эмоциональная реабилитация;
- Улучшение качества жизни.
Улучшение состояния и уменьшение симптомов заболевания регистрируется практически у всех пациентов,причём лучше поддающиеся апитоксинотерапии, оказались формы с мышечной ригидностью.
Положительная динамика достигалась не только в клинической картине на данный момент времени, но и в последующем, за счет того, что пчелиный яд способен воздействовать на все структурные составляющие болезни Паркинсона (причинные факторы и механизмы формирования).
Восполнение недостающего дофамина достигается за счёт непосредственного содержания данного нейромедиатора в пчелином яде.Также составляющие пчелинного яда способствуют высвобождению биогенных аминов: допамина, серотонина и др.,что нормализует концентрацию дофамина.
При атеросклеротических изменениях сосудов, в сочетании с артериальной гипертензией и дисциркуляторной энцефалопатей, компоненты пчелиного яда за счет, прежде всего, его компонента кардиопепа оказывают сосудорасширяющий эффект и способствуют накоплению простагландинов в соединительной ткани. В свою очередь- мелиттин, входящий в состав яда, обладает сильным кроворазжижающим свойством, а также растворяет тромбы. Все это способствует значительному улучшению мозгового кровообращения и артериального давления. Наряду с вышеперечисленными эффектами, «работая» через БАТ, пчелиный яд нормализует прохождение нервного импульса по нервным отросткам, а также восстанавливает трофические процессы за счет содержания 18 незаменимых аминокислот.
Получение лечебного эффекта при БП, возможно независимо от симптоматики заболевания и длительности течение заболевания. Это происходит за счет воздействия апитоксинов на все структурные составляющие и развёрнутости лечебной программы «АПИТОКС», в которой принимает участие большая группа специалистов с разной специализацией, но работающие все под единым контролем.
Причины
При правильной скоординированной работе нервной системы и всего организма, большее количество движений производится неосознанно, но и при частичном взаимодействии с сознанием. Эту работу координирует лобные зоны головного мозга, посылая сигналы по нервным волокнам в нижние и верхние конечности. Функцию «передатчиков» в проведении нервных импульсов между нервными окончаниями выполняют вещества – передатчики с определенным биохимическим составом — нейротрансмиттеры (нейромедиаторы), главный из них ацетилхолин. Процесс осознанного двигательного акта осуществляет ПИРАМИДНАЯ СИСТЕМА.
Неосознанные движения координирует ЭКСТРАПИРАМИДНАЯ СИСТЕМА. Именно она отвечает за пластичность движений и выполнение прекращения какого-либо действия.
Экстрапирамидная система соединяет между собой нейрональные узлы, находящиеся вне продолговатого мозга (этим и объясняется сам термин «экстрапирамидная система»). Нейромедиатор, отвечающий за неосознанное регулирование двигательных актов, называется «дофамин». Главным в развитии болезни Паркиносна является процесс постепенного разрушения дофаминергических нейронов — структурных единиц, производящих и концентрирующих дофамин.
Дисбаланс дофаминергических структур ведет к изменению баланса тормозящих (дофаминовых) и стимулирующих (ацетилхолиновых) нейромедиаторов, это и выявляется симптоматикой болезни Паркинсона.
Лечение болезненного состояния, соответственно основывается на коррекции соотношения базовых нейротрансмиттеров, одним из двух путей:
- на увеличение уровня дофамина в ЦНС;
- на уменьшение концентрации ацетилхолина.
Для лучшего представления схемы формирования БП, обратимся к анатомии. Базальные ядра, расположены в подкорке, в белом веществе мозга и объединяют следующие структуры:
- хвостатое ядро;
- скорлупу (вместе — полосатое тело);
- бледный шар;
- черную субстанцию.
Подкорковые ядра распределяют передачу импульсов по аксонам от лобных зон коры головного мозга, отвечающей за контроль сознательных двигательных актов, и параллельно осуществляют обратную неосознанную связь за двигательными актами через премоторную кору и таламус.
Болезнь Паркинсона образуется из-за постепенного разрушения дофаминергических нейронов черной субстанции.
Дофамин образуется и концентрируется в пресинаптическом нейроне и затем под действием нервно-рефлекторной команды выбрасывается в пространство синапса. В синаптической щели он соединяется с дофаминовыми рецепторами, находящимися в постсинаптической мембране нейрона, это мехнизм продвижения нервного импульса через постсинаптический нейрон.
Итак, вшесказанное доказывает, что болезнь Паркинсона это медленно прогрессирующее хроническое неврологическое заболевание, относящееяся к дегенеративным заболеваниям экстрапирамидной моторной системы.
Признаки
Клинически значимые признаки заболевания:
- уменьшение двигательной активности — гипокинезия;
- снижение эластичности мышц — ригидность;
- тремор (дрожание);
- нарушение равновесия — постуральные расстройства.
1. Гипокинезия (брадикинезия) объединяет в себе уменьшение и замедление двигательной активности человека. Пациентами симптом этой болезни ощущается чувством слабости и повышенной утомляемостью, а со стороны заметнее всего это значительное снижение мимики, уменьшение жестикуляции в беседе. Наибольшую трудность для пациента с этой болезнью дается начальный период двигательного акта, а также скоординированные сложные движения. Ходьба у пациента маленькими шажочками, ноги при этом ставятся ровно, близко друг другу. Эта походка называется «кукольной». Характерна особенная осанка для болезни Паркинсона в виде сгорбленности, наклоном туловища и головы вперёд, руки приведены к телу, согнуты в локтевых суставах под углом 90, ноги полусогнуты. При прогрессировании этой болезни пациенты обращают внимание на усиление этого состояния к вечеру, что проявляется выраженной скованностью движений ночью, вследствие чего невозможно поменять положение тела во время сна. Утром больному проблематично подняться с кровати без посторонней вмешательства.
Снижение движений более выражено в теле, нижних и верхних коенчностях, мимических мышцах лица. Речь у них маловыразительна, монотонна.
2. Ригидность — это состояние, сопровождающееся напряжением мышц, особенно в конечностях. При обследовании человека с болезнью Паркинсона выявляется особенный для этого состояния симптом «зубчатого колеса». Он проявляется сопротивлением мышц при постороннем сгибании рук и ног. Усиление тонуса мышц спины и грудной клетки — это еще одно симптоматическое состояние больного, так называемая поза «просителя» — значительная сутулость в грудном отделе позвоночника с наклоном туловища вперед. Напряжение мышц может сопровождать интенсивной болью и иногда именно это и заставляет обратиться пациента впервые за медицинской помощью. Иногда эти болевые ощущения неправильно диагностируются и могут маскироваться под симптомы ревматизма, из-за этого иногда выставляется неверный диагноз.
3. Дрожание или тремор — необязательный признак болезни Паркинсона. Вообще мелкоразмашистая дрожь при этом состоянии особенная и отличается от дрожи при других заболеваниях. Он возникает в покое и проявляется только в одной кисти, при усилении заболевания появляется и на соседней руке и на ногах. Механизм его образования это ритмическое сокращение мышечных волокон противоположного друг другу действия с периодичностью 5 колебаний в минуту.
Специфические противоположные по действию движения первого и других пальцев кистей напоминают движения кистями при счёте монет. Это симптом называется «скатывание пилюль» или «счет монет». Редко, но прослеживается мелкоразмашистая дрожь головы вперед – назад — «да-да» или в стороны «нет-нет», подрагивание век, языка, нижней челюсти. Особенностью этого варианта дрожания является то, что он увеличивается при беспокойстве и исчезает в процессе сна и самопроизвольных движений. Это главные отличительные черты тремора при болезни Паркинсона — снижение или исчезновение его при целенаправленном движении.
Очень похож с паркинсоническим дрожанием по клинике — тремор эссенциальный, но его отличительной чертой является его постоянство даже при целенаправленных движениях.
4. Постуральная неустойчивость — это своеобразная неуклюжесть в ходьбе из-за трудностей преодоления (затруднения начать ходьбу и ее закончить). Она на сегодняшний момент является обязательным симптомом этого заболевания, как тремор, ригидность и гипокинезия. Эти рефлексы отвечают за процесс стояния, начала и окончания ходьбы. Это неосознаваемые рефлекторные движения. При болезни Паркинсона происходит дискоординация этих рефлекторных актов, вследствие чего тело человека в процессе движения опережает ноги и происходит как бы проталкивание тела вперед ног.
Именно из-за этих нарушений рефлексов «устойчивости» и объясняются нередкие падения пациетов с болезнью Паркинсона.
Симптомы
Из симптомов болезни Паркинсона следует отметить:
- Нарушение работы вегетативной нервной системы – усиленное слюноотделение, состояние повышенной жирности кожи лица и волос, перхоть волосиситой части головы, повышенное потоотделение или наоборот сухость кожи, затруднение мочеиспускания, запоры, снижение полового влечения.
- Изменение психического состояния (появляются незаетно). Вначале появляются изменения, касающиеся отельных жизненных направлений, проявляется усилением некоторых черт характера: у пациента появляется мелочность, скрупулезность, чрезмерная дотошность, трудность в переключении с одной темы разговора на другую, становится ворчливым, конфликтным. Появляются необоснованные колебания настроения, снижается интерес к жизни, появляется прилипчивость (акайрия), замедленность и ригидность мышления. Пациент замыкается в себе, стремится ограничить себя в общении с другими людьми, порой проявляется озлобленность. Болезнь Паркинсона ухудшает качество жизни, отмечается эмоционально-волевое снижение, может отвечать за возникновение депрессии. Существенно снижается память. Умственные способности с течением времени усиливаются и формируется деменция. Еще одним неблагоприятным фактором является то, что медикаментозные препараты, используемые в лечении болезни Паркинсона, провоцируют возникновение психических расстройств таких, как галлюцинации, психозы.
- Изменение процесса сна – появляются сложности с засыпанием, чувство «отсутствия сна», поверхностный сон с частыми пробуждениями. Частично причиной возникновения этих нарушений являются симптомы болезненного состояния: скованность движений не позволяет поменять положение тела в постели.
- Симптомы чувствительных изменений: гиперестезии, локльные боли, онемение отдельных зон, чувство ползания мурашек, синдром «беспокойных ног» и т.д.
Классификация, которая оценивает двигательную активность пациента и способность к самостоятельному обслуживанию предложена в 1967 году Хеном и Яром:
- 0 стадия – отклонений движений нет.
- 1 стадия – нарушение двигательной функции только с одной стороны.
- 2 стадия – нарушение двигательной функции с двухсторон, но без отклонений в постуральных рефлексах.
- 3 стадия – средней степени отклонения постуральных рефлексов, но может себя обслуживать самотоятельно.
- 4 стадия – существенные затруднения движений, но передвижение без посторонней помощи.
- 5 стадия – значительные двигательные нарушения требующие дополнительного ухода за пациентом.
Кроме того разделяют болезнь Паркинсона по времени ее возникновения:
- Ювенильная форма — дебют в возрасте 13-14 лет.
- Ранняя форма — дебют в возрасте от 20 до 40 лет.
- Форма с поздним началом — после 50 лет.
Существуют следующие формы болезни Паркинсона:
- Форма дрожательно-ригидная. Для нее основным характерным признаком является тремор. Выявляется у 37% заболевших.
- Форма акинетико-ригидная. Отличительный признак этого состояния – скованность мышц, малоподвижность. Тремор либо отсутствует, либо проявляется незначительно в волнительных ситуациях. Провляется в 33 % случаев болезни.
- Форма ригидно-дрожательная. Разновидность патологического состояния – медлительность и чрезмерное напряжение мышц. Встречается в 21% заболевших.
- Форма дрожательная. С самого начала заболевание проявляется тремором, этот симптом и остается главным. Остальные проявления болезни Паркинсона: тонус мышц не повышен, медлительность и амимичность выражены слабо. Данная форма составляет только 7% от всех форм.
- Форма акинетическая. Для состояния главный признак снижение или практически отсутствие самопроизволных движений. Этот вид встречается только у 2% заболевших.
Акинетическая форма болезни проявляется высокой степенью снижения движений со значительным снижением общей двигательной активности и жестикуляционных движений. Мимика обедняется, она становится более медленная и маловыразительная, а в тяжелых случаях лицо «застывает», становится гипомимичным. У пациентов с болезнью Паркинсона отмечается урежение мигания — синдром Мари. Медлительность прослеживается даже в речи, она становится менее эмоционально окрашенная, приглушенная. В процессе ходьбы наблюдается такое явление, как ахейрокинез — отсутствие содружественных движений рук. Походка у таких пациентов мелкими шажками с наклоном туловища вперед и как бы еще в начале ходьбы пробегая немного – явление пропульсии.
При акинетикоригидной форме болезни вместе с урежением движений выявляется значительная ригидность мышц. Вместе с повышенным мышечным напряжением (гипертонией) определяется специфический признак – «зубчатое колесо» – прерывистое сопротивление пассивному сгибанию и разгибанию рук и ног. Мышечная ригидность выявляется либо во всех группах мышц конечностей и тела, либо носит локальный характер, затрагивая отдельные конечности. Значительная ригидность мышц у человека, больного болезнью Паркинсона проявляется в «позе просителя»: корпус наклонен вперед, голова опущена вниз, подбородок приведен к грудной клетке, руки прижаты к туловищу, полусогнуты в локтях, кисти рук сжаты.
Ригидно-дрожательная форма болезни объединяет в клинической картине ригидность и дрожательный гиперкинез. Тремор характеризуется мелкоритмичностью, особенно в покое (тремор покоя), больше в руках, не обнаруживается при целенаправленных движениях. При паркинсонической дрожи характерны однообразные движения в виде приведения большого пальца кисти, как будто катания пилюль. В других случаях тремор переходит на группы мышцы шеи и головы. Но все таки базовым симптомом дрожательной формы паркинсонизма является дрожательный гиперкинез, а акинезия и ригидность мышц выражены слабее.
Известные люди, ставшие жертвами болезни Паркинсона
- Папа Римский Иоанн Павел II
- Мохаммед Али
- Мао Цзэдун
- Ясир Арафат
- Фокс, Майкл Джей
- Гитлер
- Франко
- Дебора Керр
- Сальвадор Дали
- Бруно Понтекорво
- Эстель Гетти
- Макси Гербер
- Андрей Вознесенский
- Артур Кёстлер
- Винсент Прайс
- Лео Фендер
- Фил Хилл
Стоимость
Цены на минимальные лечебно-реабилитацинные и восстановительные пятидневные программы по болезни Паркинсона в клинике-стационаре (включая питание и проживание):
- Для жителей Челябинской области от 22200 руб.
- Для жителей других городов и областей от 24400 руб.
- Для иностранных граждан от 630 Евро.
Курсы 5-20 дней , в зависимости от диагноза, тяжести и течения.
Источник
