- Мания преследования: причины, симптомы и лечение
- Причины
- Симптомы
- Диагностика мании преследования
- Лечение
- Синдром деперсонализации — дереализации — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы синдрома деперсонализации — дереализации
- Патогенез синдрома деперсонализации — дереализации
- Классификация и стадии развития синдрома деперсонализации — дереализации
- Осложнения синдрома деперсонализации — дереализации
- Диагностика синдрома деперсонализации — дереализации
- Лечение синдрома деперсонализации — дереализации
- Прогноз. Профилактика
Мания преследования: причины, симптомы и лечение

Для примера: страдающий бредом преследования приходит в кинотеатр, вокруг находятся люди, перешептываются, случайно бросают взгляд на него, смеются, смотрят на экран. А больному кажется, что сидящие в зале зрители задумали против него что-то нехорошее и договариваются, как это совершить. Психика индивида находится на взводе, он не выдерживает и покидает кинотеатр, недосмотрев ленту до конца.
Самый известный больной с манией преследования – великий философ и писатель Жан-Жак Руссо. После написания книги «Эмиль, или о воспитании», в которой он предложил заменить репрессивные методы воспитания на поощрительные и ласку, у него возникли серьезные конфликты с церковью и государством. От рождения подозрительный, Жан-Жак стал везде предполагать заговоры против себя, потому что считал: знакомые и друзья замышляют недоброе. Так, скитаясь, однажды он гостил в замке, и в это время там умер один из слуг. Руссо потребовал вскрыть мужчину в уверенности: его подозревают в отравлении мужчины.
Первым бред преследования описал в 1852 году французский психиатр Эрнест Шарль Ласег. Физиолог Иван Павлов полагал, что его появление связано с такой хронической патологией, как отклонения функционирования головного мозга. Данное психическое заболевание считается одним из самых тяжелых и рассматривается в психиатрии как проявление хронического психоза – паранойи.
Возникает это расстройство в пожилом возрасте и сопровождает человека уже до конца его жизни, при этом чередуются периоды ремиссии и обострения.
Больной выглядит со стороны вполне нормальным человеком, и он отдает отчет в своих действиях. Но реальность он воспринимает неадекватно, придумывает какие-либо факты. Богатая фантазия, в этом случае, ни причем. «Кривую логику» индивида невозможно скорректировать извне – никаких доводов он не слушает.
Развивается паранойя: больному страшно принимать пищу (а вдруг она отравлена), переходить дорогу (злоумышленники на автомобиле могут сбить) и.т.п. Он как бы живет в своем мире, его мысли тревожны, но рассудок вполне чист. «Грызущий» его страх такой человек старательно прячет внутри себя, но терзаемый страхами и навязчивыми мыслями, он стремится всячески избежать кажущейся опасной ситуации и защититься.
Персекуторный бред может быть самостоятельным нарушением или симптомом какого-либо психического расстройства, среди которых первые места занимает шизофрения и болезнь Альцгеймера.
Мания преследования, согласно ВОЗ, диагностирована у 44 миллионов пожилых людей во всем мире. Основная масса больных проживает в США (5,3 млн пенсионеров от 75 до 80 лет) и Западной Европе.
Причины
Психиатры не пришли к единому мнению о причинах развития данного психического расстройства. Часть из них обвиняют дисфункцию головного мозга, вернее, тех его отделов, которые отвечают за условнорефлекторную деятельность человека. Другие же склоняются к особенностям центральной нервной системы пациентов, приводящим к отклонениям в виде психических заболеваний.
В настоящее время выделены факторы, способствующие развитию мании преследования:
- Комплекс жертвы. У человека формируется такой комплекс в силу постоянных обид и унижений. Происходит это на протяжении долгого времени. Индивид боится что-то сделать неправильно, избегает самостоятельных решений, обвиняет в своих несчастьях кого угодно, только не себя.
- Высокий внешний локус контроля, то есть, человек уверен – его жизнь полностью управляется кем-то другим, провидением, любой внешней силой. Люди с внутренним локусом контроля сами определяют свою судьбу, и они редко подвержены развитию бреда преследования.
- Оборонительная личность воспринимает самые безобидные слова и действия в свою сторону как оскорбление или угрозу, что заставляет их тут же защищаться.
- Выученная беспомощность – чувство бессилия, сопровождающее комплекс жертвы. Такие люди уже не считают, что во всех их проблемах виноваты внешние причины – у них сформировался менталитет жертвы, чувство, что они не в силах прекратить или изменить происходящее.
Причиной мании преследования может быть:
- наследственность — генетическая предрасположенность к данному расстройству. Если кто-то из родственников им страдал, то имеется риск, что заболевание передастся и следующим поколениям;
- параноидная шизофрения с характерными зрительными и слуховыми галлюцинациями;
- стрессы, при которых мысли от переживаний «работают» в одном направлении – покушение на жизнь, нападение, разбой;
- психозы. Нервные срывы, потеря душевного равновесия, неадекватное поведение приводит к зацикливанию на переживаниях, навязчивым состояниям;
- тревожность – в таком состоянии индивид всего боится, подозрителен к окружающим, пуглив;
- длительное насилие приводит к ужасу перед насильником и закрепляет мысли о преследовании;
- передозировка лекарственными средствами, особенно психотропными. Их выписывают при терапии психических заболеваний, а если употребить в неправильной дозе, то возникнут галлюцинации и бред преследования;
- наркомания и алкоголизм – в тяжелых стадиях или резком прекращении приема наркотиков или спиртных напитков настроение становится тревожным при ясном сознании;
- старческое слабоумие (болезнь Альцгеймера и др.);
- атеросклероз уменьшает проходимость сосудов, сердце перегружается, человеку становится тревожнее;
- травмы головы, повреждающие мозг. В этом случае страдает левое полушарие, которое отвечает за когнитивные процессы. Как следствие – возникновение навязчивых мыслей;
- болезни головного мозга ведут к сбоям в его работе. Например, больному кажется, что его постоянно преследуют.
Симптомы
Как уже говорилось, человек, страдающий бредом преследования, может жить со своей проблемой один на один годами. Он прекрасно понимает ложность своих мыслей и тщательно контролирует собственное поведение. Никто из окружающих и не догадывается о пограничном состоянии психики такого индивида, так как у него все вроде отлично в личной жизни и работе.
Но так бывает крайне редко. Обычно мания преследования проявляет себя такими признаками:
- подозрительностью;
- излишней ревностью;
- мыслями об угрозе жизни;
- мнительностью;
- странностью поступков;
- агрессивностью;
- тревожностью и паническими атаками;
- бессонницей;
- расстройством умственной деятельности;
- сутяжничеством;
- замкнутостью;
- недоверчивостью;
- попытками суицида.
Для больного характерно постоянное ощущение преследования, несущего угрозу. Навязчивое состояние, тревога нарастают. Бредовое настроение переходит в манию преследования, а определяется это так: человек может точно назвать, когда и как его начали преследовать, описать нюансы «покушения» и какие результаты это дало.
Все это развивается постепенно, источник угрозы при этом может меняться: сначала она исходит от близкого, потом расширяется на соседей и других людей, а потом приобретает «вселенские масштабы». То есть, буквально все окружающие являются участниками заговора.
Человек меняется личностно: он становится подозрительным, агрессивным, всегда напряженным, совершает несвойственные ему поступки и не может объяснить, в каких целях.
Заболевание развивается поэтапно:
I этап. Появляется тревожность, больной замыкается в себе.
II этап. Человек не может общаться с родственниками, ходить на работу, становится асоциальной личностью.
III этап. Состояние становится тяжелым: страх беспредельный, депрессия, приступы безумия Больной пытается нанести вред кому-то либо предпринять попытку суицида.
Психическое состояние больного манией преследования в тяжелых случаях весьма опасно и для него, и для окружающих, поэтому требуется вмешательство специалистов и даже госпитализация.
Диагностика мании преследования

Манию преследования способен точно определить только психиатр, проведя психологические и инструментальные процедуры.
Врач внимательно изучит симптоматику и анамнез пациента, пообщается с его родственниками. Особое внимание уделяется наличию генетической предрасположенности к заболеваниям головного мозга и психическим, вредных привычек. Важно выяснить характер бреда и то, как больной сам относится к своей проблеме.
В качестве дополнительной информации используется тестирование, позволяющее определить текущее состояние психики пациента: особенности его эмоциональной сферы, памяти, умственной деятельности и т.д.
Инструментальные исследования подразумевают:
- КТ или МРТ мозга (выявит опухоль или патологию сосудов);
- электроэнцефалографию — она позволит оценить работу мозга по степени его активности.
Лечение
Сразу стоит отметить, что, несмотря на доскональную изученность персекуторного бреда, методика его лечения досконально не отработана. То есть, единого эффективного способа избавления от него не существует.
Медикаментозная терапия используется в более тяжелых случаях. Она предполагает назначение психотропных препаратов, снимающих страхи, избавляющие от тревожности, улучшающие сон.
- Нейролептики снижают уровень возбуждения в мозге, устраняют мысли о преследовании, подавляют бред.
- Противосудорожные препараты подавляют очаги возбуждения в головном мозге.
- Антипсихотики успокаивают, нормализуют психику, тормозят возбуждение.
- Антидепрессанты поднимают настроение.
- Транквилизаторы и нормотимики снимают тревожность и стабилизируют состояние.
Сейчас используют в основном новейшие препараты с незначительными побочными эффектами, как то: Этаперазин, Тизерцин, Трифазин и т.п. Доза и лекарственное средство каждому пациенту назначается строго индивидуально.
При неэффективности вышеупомянутых методов проводится ЭСТ – электросудорожная терапия: к мозгу подключаются электроды, через которые пропускают электроток. Делается это только с согласия самого больного или его родственников, так как существует риск потери памяти.
Имеется еще один способ лечения, довольно спорный. Шизофреникам с манией преследования делают инъекции инсулина. Дозу препарата увеличивают, чтобы пациент постепенно впадал в кому. Когда это произошло, ему вкалывают глюкозу для вывода из такого состояния. Используется такой вариант крайне редко, ведь есть риск смерти пациента. Кроме того, многие специалисты скептически относятся к инсулиновой терапии как способу излечения.
При легкой форме расстройства показана психотерапия, успешность которой зависит от признания пациентов своей болезни. Он должен осознавать, что именно она вызывает навязчивые мысли – последствия возбуждения разных участков головного мозга. На самом же деле больной находится в полной безопасности, и никто ему не угрожает.
Когнитивная психотерапия ставит целью усвоение пациентом правильной модели действий в ситуации, при которой он испытывал мысли о преследовании. Его учат менять поведение. К примеру, индивиду показалось, что за ним следят, но вместо того, чтобы убегать и прятаться, ему нужно спокойно продолжать делать свои дела.
Как правило, прогресс наступает после пятнадцати сеансов с периодичностью от одного до двух раз в неделю.
Необходима также семейная терапия. На занятиях, проходящих раз в неделю, пациенту и членам его семьи объясняют причину развития болезни и ее особенности. Близкие получают навыки взаимодействия с больным, что делать для избегания приступа агрессии, как создать в семье доброжелательную обстановку. Курс – 10 сеансов.
Обычно параллельно с психотерапией назначают нейролептики.
Полному излечению мания преследования не поддается, но, вовремя приняв меры, можно купировать это психическое расстройство и жить нормально.
Источник
Синдром деперсонализации — дереализации — симптомы и лечение
Что такое синдром деперсонализации — дереализации? Причины возникновения, диагностику и методы лечения разберем в статье доктора Егорова Ю. О., психотерапевта со стажем в 11 лет.
Определение болезни. Причины заболевания
Синдром дереализации-деперсонализации — это психическое расстройство, при котором человек ощущает, будто его тело, окружение и психическая деятельность изменились настолько, что кажутся нереальными, отдалёнными или автоматическими [3] . В Международной классификации болезней расстройство идёт под кодом F48.1.
Синдром дереализации-деперсонализации относится к диссоциативным расстройствам. Для таких расстройств характерно нарушение интегрированных функций сознания: эмоций, восприятия, мышления, памяти, контроля над движениями. Это приводит к тому, что единство ощущения собственного «Я» нарушается и фрагментируется. Люди, переживающие деперсонализацию, чувствуют отчуждённость, обособленность или разъединённость от своего собственного существования [8] .
В то время как деперсонализация предполагает отрешённость от самого себя, люди с дереализацией чувствуют себя оторванными от окружения, как будто мир вокруг них в тумане, похож на сон или визуально искажён (что нельзя приравнивать к галлюцинациям). Люди с дереализацией обычно описывают чувство, как будто время «проходит» мимо них, и они не находятся “здесь и сейчас”. Эти переживания могут вызвать сильные чувства тревоги и обречённости [8] .
Эпизоды деперсонализации и дереализации могут длиться часами, днями, неделями или даже месяцами. У некоторых людей симптомы приобретают хронический характер, что проявляется периодами усиления или уменьшения их интенсивности [9] .
В своей изолированной форме синдром дереализации-деперсонализации встречается редко. Наиболее часто данное расстройство диагностируется в рамках депрессии, биполярного аффективного расстройства, генерализованного тревожного расстройства, посттравматического расстройства и обсессивно-компульсивного расстройства. Гораздо реже — при шизофрении или шизоаффективном расстройстве. Люди с такими расстройствами личности, как шизоидное расстройство личности, шизотипическое расстройство личности и пограничное расстройство личности также имеют высокие риски развития синдрома дереализации-деперсонализации [2] [6] .
По данным эпидемиологических исследований, распространённость синдрома дереализации-деперсонализации составляет от 0,8 % до 1,9 % [4] . Симптомы данного расстройства эпизодически встречаются у одной трети людей при усталости, сенсорной депривации, употреблении психоактивных веществ (ПАВ) или при засыпании и просыпании.
Развитие синдрома дереализации-деперсонализации обычно происходит в подростковом возрасте, хотя некоторые пациенты сообщают о наличии деперсонализации с раннего детства [4] [10] .
Синдром дереализации-деперсонализации тесно связан с сильнейшей, запредельной, непереносимой для психики тревогой и является по сути защитной реакцией психики на неё [2] . Синдром в значительной степени связан с межличностной травмой, такой как жестокое обращение в детстве.
Исследования говорят о том, что при синдроме чрезмерно активируются центры головного мозга, участвующие в эмоциональных процессах и ответе на стресс [7] [8] [11] .
Симптомы синдрома деперсонализации — дереализации
В самом широком смысле симптомы деперсонализации включают в себя:
- ощущение изменённого мировосприятия. Человек будто бы является внешним наблюдателем своих мыслей, чувств, тела или его частей;
- тело, ноги или руки кажутся искаженными, увеличенными или уменьшенными;
- ощущение изменения собственного веса;
- притупление чувств или реакций на окружающий мир вплоть до потери высших эмоций — утраты чувств любви, сострадания и долга (болезненная психическая анестезия);
- ощущение, что воспоминания лишены эмоций либо же являются ложными.
Симптомы дереализации включают в себя:
- чувство отчуждённости по отношению к своему окружению, мир воспринимается искажённым, размытым, бесцветным, двумерным или искусственным;
- чувство эмоциональной разобщённости с теми, кто дорог (как будто вас отделяет стеклянная стена);
- искажение в восприятии времени (недавние события кажутся далёким прошлым);
- искажения расстояния, а также размеров и формы объектов.
Нередко к явлениям дереализации также относят феномены deja vu (“уже виденное”): ощущение, что происходящая ситуация уже происходила в прошлом; jamais vu (“никогда не виденное”) — ощущение, что хорошо знакомая ситуация, происходящая в данный момент, никогда прежде не переживалась [1] .
Начало синдрома дереализации–деперсонализации может быть острым или постепенным. При остром начале некоторые люди помнят точное время и место своего первого опыта деперсонализации или дереализации. Постепенное начало, в свою очередь, может простираться настолько долго, что пациентам бывает трудно вспомнить самый первый эпизод [4] .
Несмотря на то, что синдром дереализации–деперсонализациии сопровождается значительным искажением или изменением субъективного восприятия реальности, он не связан с психозом. Пациенты с данным синдромом сохраняют способность отличать собственные «неправильные» внутренние ощущения и объективную реальность окружающего мира, сохраняют критическое восприятие себя [3] .
Феномены дереализации и деперсонализации могут встречаться и у психически здоровых людей при сенсорной депривации или усталости. Однако поставить диагноз можно только тогда, когда эти чувства ярко выражены, склонны к повторению и мешают ежедневному функционированию [2] .
Патогенез синдрома деперсонализации — дереализации
Сильный стресс, тяжёлое депрессивное расстройство, паническое расстройство, а также приём галлюциногенов — самые частые факторы риска для развития заболевания. Детская межличностная травма (в частности, эмоциональное насилие) — также значимый фактор риска.
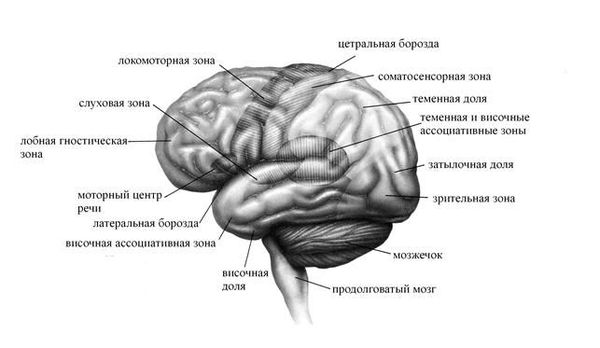
О нейробиологии синдрома дереализации-деперсонализации известно немного. Однако есть свидетельства, что аномальная активность префронтальной коры может подавлять нейронные сети, которые участвуют в эмоциональных процессах. С помощью методов нейровизуализации были выявлены функциональные нарушения в зрительной, слуховой и соматосенсорной коре головного мозга (отвечающей за осязание, ощущение температуры и положения тела в пространстве), а также в областях, ответственных за интегрированную схему тела [11] .
Исследования пациентов с синдромом дереализации–деперсонализации, где им показывали эмоционально-агрессивные сцены, продемонстрировали пониженную активацию нейронов в миндалевидном теле — области мозга, связанной с эмоциями [11] .
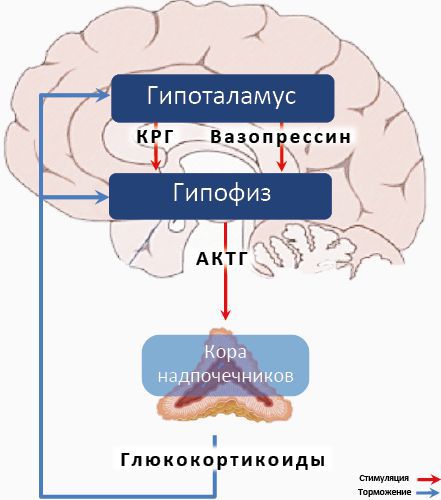
Синдром дереализации–деперсонализации может быть также связан с дисрегуляцией гипоталамо-гипофизарно-надпочечниковой оси — важнейшей системы нашего организма, участвующей в стрессовых реакциях. Пациенты с данным синдромом демонстрируют аномально повышенные уровни кортизола, который является одним из важнейших показателей хронического стресса и аффективных расстройств [8] .
Описано также множество случаев, когда симптомы дереализации и деперсонализации встречались у пациентов, страдающих такими неврологическими заболеваниями, как боковой амиотрофический склероз, болезнь Альцгеймера, рассеянный склероз, нейроборрелиоз (болезнь Лайма), что также указывает на биологическую природу данных феноменов [4] .
Классификация и стадии развития синдрома деперсонализации — дереализации
В классической психопатологии центральным термином является только деперсонализация.
Деперсонализация подразделяется на:
- аутопсихическую (нарушение восприятия своего “Я”);
- аллопсихическую или дереализацию (нарушение восприятия внешнего мира);
- соматопсихическую (нарушение восприятия своего тела и его функций) [1] .
Синдром дереализации–деперсонализации в клинической практике также подразделяют на первичный и вторичный, т.е. развивающийся на фоне другого психического расстройства (депрессии, биполярного расстройства, посттравматического стрессового расстройства и др.) [12] . Однако несмотря простоту классификации, определить, что первично, а что вторично, представляется довольно трудным, т. к. дереализация-деперсонализация очень часто выставляется как сопутствующий синдром. Поэтому в большинстве случаев приоритет решено отдавать другим “основным” психическим расстройствам [3] .
Осложнения синдрома деперсонализации — дереализации
К относительно лёгким осложнениям синдрома дереализации-деперсонализации можно отнести функциональный нейрокогнитивный дефицит — трудности фокусировки внимания на задачах или при запоминании информации, что в некоторых случаях влияет на работоспособность и продуктивность.
К осложнениям также можно отнести проблемы во взаимоотношениях с семьей и друзьями, а также чувство безнадёжности из-за невозможности справиться с данным недугом [6] .
Более тяжело пациентами переносится развитие сопутствующих расстройств настроения (депрессивное расстройство, биполярное аффективное расстройство) или тревожных расстройств (генерализованное тревожное расстройство, агорафобия, социальное тревожное расстройство, обсессивно-компульсивное расстройство).
Дереализация или деперсонализация при депрессии могут быть клиническим показателем того, что депрессия будет устойчива к стандартному лечению (медикаменты и психотерапия).
Важно также отметить, что деперсонализация и дереализация, в рамках какого бы расстройства они не возникали, сопровождаются более высоким риском суицида и злоупотребления психоактивными веществами [2] .
Диагностика синдрома деперсонализации — дереализации
В настоящее время, к сожалению, не существует лабораторного теста, который бы использовался для диагностики деперсонализации–дереализации. Для постановки диагноза синдром дереализации-деперсонализации (F48.1 по МКБ-10) необходимо, чтобы в клинической картине пациента присутствовал хотя бы один из двух следующих критериев [3] :
1. Деперсонализация: пациент жалуется, что отдалился или находится «на самом деле не здесь». Например, больной может жаловаться, что его чувства или ощущение внутренней жизни отделены, чужды им, не их собственные или потеряны, или ощущение, что их эмоции или движения принадлежат кому-то ещё, или они чувствуют себя, как играющие на сцене.
2. Дереализация: больной жалуется на чувство нереальности. Например, могут быть жалобы, что окружение или определённые объекты выглядят незнакомыми, изменёнными, плоскими, бесцветными, безжизненными, неинтересными или похожи на сцену, где каждый играет.
При этом необходимо, чтобы пациент сохранял понимание того, что эти изменения происходят внутри него самого и являются болезненными, а не навязаны извне другими людьми или силами.
Некоторые медицинские и психиатрические состояния имитируют симптомы синдрома дереализации-деперсонализации. Клиницисты должны исключить следующее заболевания, чтобы установить точный диагноз:
- паническое расстройство;
- височная эпилепсия;
- острое стрессовое расстройство;
- шизофрения;
- мигрень;
- наркозависимость;
- опухоли мозга.
В случае наличия синдрома дереализации-деперсонализациии при шизофрении, обсессивно-компульсивном расстройстве, фобических или депрессивных расстройствах врачам следует считать эти расстройства основными при выстраивании схемы лечения.
Лечение синдрома деперсонализации — дереализации
Синдром дереализации-деперсонализации весьма трудно поддаётся терапии. Тем не менее современные клинические исследования продемонстрировали эффективность антидепрессантов группы селективных ингибиторов обратного захвата серотонина (СИОЗС), в первую очередь пароксетина, в комбинации со стабилизатором настроения ламотриджином [13] .
Пароксетин в комбинации с налоксоном (антагонистом опиоидных рецепторов) показывает скромную эффективность в лечении деперсонализации, связанной с посттравматическим стрессовым расстройством и пограничным расстройством личности [5] .
Некоторой эффективностью также обладают когнитивно-поведенческая психотерапия, а также диалектическая поведенческая психотерапия [13] .
К немедикаментозным факторам, способным уменьшать симптомы дереализации и деперсонализации, относят социальную активность (комфортное взаимодействие с другими людьми), интенсивную физическую или эмоциональную стимуляцию и релаксацию, а также отвлечение себя (например, путём увлечённого разговора или просмотра интересного фильма) [8] .
Прогноз. Профилактика
Большинство пациентов с синдромом дереализации-деперсонализации возвращаются в состояние ремиссии на фоне медикаментозной терапии и психотерапии. Полное выздоровление возможно в тех случаях, когда синдром является результатом временных стрессов или излечимых психических расстройств. В других случаях (например, при органических изменениях в мозге) синдром дереализации–деперсонализации может протекать хронически [13] .
Даже постоянные или повторяющиеся симптомы деперсонализации или дереализации могут вызвать лишь минимальные нарушения. Важно, чтобы пациент старался отвлечься от субъективного ощущения симптомов и фокусировался на других мыслях или действиях. Однако некоторые пациенты становятся инвалидами из-за хронических проявлений дереализации, тревоги или депрессии. Употребление алкоголя и хроническая усталость являются главными факторами, ухудшающими симптомы дереализации и деперсонализации [2] [6] .
Советы пациентам с дереализацией-деперсонализаций:
- систематическое наблюдение у лечащего психиатра, приём прописанной психофармакотерапии;
- когнитивно-поведенческая психотерапия, семейная психотерапия;
- соблюдение режима сна-бодрствования, наличие полноценного отдыха;
- исключение алкоголя и других ПАВ;
- лечение других сопутствующих заболеваний (например, депрессии).
Источник