- Диабетическая стопа — симптомы и лечение
- Определение болезни. Причины заболевания
- Основные «пусковые механизмы» развития язв при СДС:
- Симптомы диабетической стопы
- Патогенез диабетической стопы
- Классификация и стадии развития диабетической стопы
- Классификация I Международного симпозиума по диабетической стопе
- Классификация Вагнера
- Классификация Техасского университета
- Диабетическая стопа
- Что такое диабетическая стопа?
- Почему возникает диабетическая язва на ноге?
- Причины возникновения
- Механизм возникновения диабетической стопы
- Классификация форм диабетической стопы
- Симптомы и признаки диабетической стопы
- Признаки диабетической стопы
- Симптомы диабетической стопы
- Какой врач проводит лечение диабетических стоп?
- Диагностика синдрома диабетической стопы
- Как лечить диабетическую стопу?
- Прогноз при синдроме диабетической стопы
- Профилактика симптомов диабетической стопы
- Почему важно вовремя, при появлении первых симптомов, обратиться к врачу и начать лечение?
- Диагностика и лечение в Центре патологии органов кровообращения
Диабетическая стопа — симптомы и лечение
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 36 лет.
Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [1]
Главная причина ДС — это Сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «Сахарный диабет» должен помнить о таком грозном возможном осложнении.
СДС развивается в разной степени и разных формах:
- через 5-7 лет у 60% пациентов с СД 1 типа (уровень глюкозы более 8 ммоль/л);
- через 15-20 лет у 10% пациентов с неинсулинозависимый СД 2 типа (уровень глюкозы 8-9 ммоль/л) — часто возникает при остеопатологии, травме и дерматите стопы различной этиологии.
- через 10-15 лет с у 90% пациентов с инсулинозависимым СД 2 типа.
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-«мозолью» в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
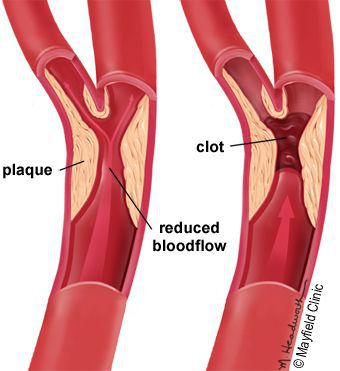
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.
Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);
- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;
- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;
- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;
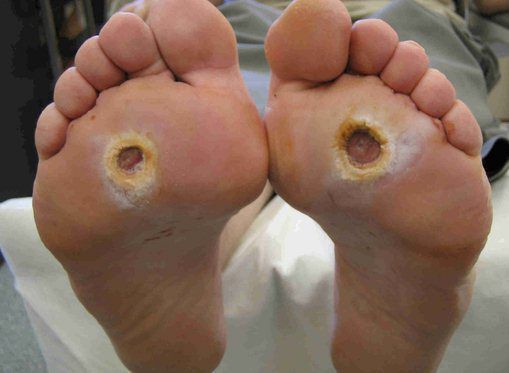
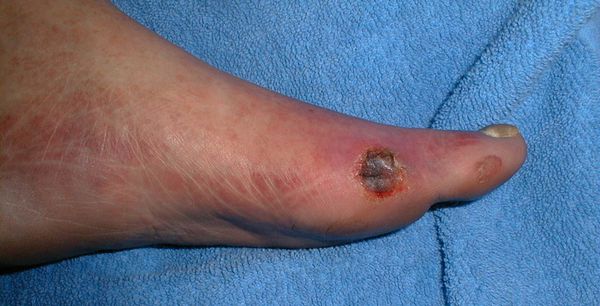
- трофические язвы, длительно не заживающие на стопах.
Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую патологическую последовательность:
- выработка гормона инсулина в недостаточном количестве;
- гипергликемия (увеличение глюкозы в крови);
- блокада микроциркуляции крови, кислорода и других микроэлементов через сосудистую стенку;
- разрушение нервных волокон и рецепторов;
- микро- и макроишемия тканей стопы;
- возникновение трофической язвы.
Таки образом, при СДС происходит повреждение всех тканей нижней конечности.
В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.
Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.
Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Источник
Диабетическая стопа
Опасность недостаточного внимания к диагностике и лечению сахарного диабета заключается в развитии множества чрезвычайно серьезных осложнений. В 8-10% случаев его проявлением на поздней стадии становится диабетическая стопа – результат отмирания тканей и дисфункции сосудов, нервов в нижних конечностях. На стопах пациентов образуются язвы, которые в ряде случаев могут привести к гангрене и даже ампутации части конечности. Учитывая, что в группу риска входит до 50% пациентов с сахарным диабетом, необходимо своевременно позаботиться о профилактике и диагностике. В этом поможет наш медицинский центр в Москве: в клинике CBCP вы пройдете обследования на новейшем оборудовании и получите профессиональную консультацию, чтобы избежать развития диабетической стопы.
Что такое диабетическая стопа?
Медицинская практика свидетельствует о том, что многие люди с симптомами сахарного диабета игнорируют проблему нарушения обмена веществ в организме и обращаются за лечением к врачу лишь при появлении серьезных осложнений. Лишь в 50% случаев фиксируют обращения на ранней стадии.
Ряд пациентов по-настоящему обращает внимание и начинает лечение данного заболевания, когда у них появляются признаки и симптомы развития синдрома диабетической стопы:
- ткани «обрастают» язвами;
- под воздействием инфекций развивается некроз;
- кожа на подошве растрескивается;
- в части сосудов нарушается или вовсе прекращается кровоток;
- сама конечность теряет свои функции.
Человек не может наступать на ногу из-за боли, а затем и вовсе теряет способность передвигаться самостоятельно. Ткани стопы постепенно отмирают – это касается нервов, суставов, костей и кровеносных сосудов. Пациент неминуемо становится инвалидом.
Между тем, симптомы диабетической стопы – это тяжелая и запущенная стадия сахарного диабета (в 90% речь идет о диабете II типа), которая требует немедленного и квалифицированного лечения. Язвы не «зарастут» сами собой, а постепенное снижение двигательной активности приведет к усугублению болезни. Чаще всего признаки и симптомы появляются спустя 10-15 лет после первых проявлений диабета. При этом в большинстве случаев это касается пациентов, не уделяющих должного внимания диабетическому лечению и профилактике.
Безусловно, не у всех больных сахарным диабетом развивается синдром диабетической стопы. Однако в группе риска около половины из них, а статистика демонстрирует появление этого осложнения у 10% диабетиков.
Почему возникает диабетическая язва на ноге?
Причины возникновения
Зачастую синдром диабетической стопы является следствием сахарного диабета, который сопровождается атеросклерозом, ишемической болезнью сердца, артериальной гипертензией, курением, злоупотреблением алкоголя.
Однако диабетическую язву на ноге может вызвать и на первый взгляд безобидная причина. Люди, страдающие диабетом, могут не обратить внимания на мозоль, натоптыш, трещину на пятке, вросший ноготь, появившиеся из-за тесной обуви. Между тем, эти небольшие травмы провоцируют заболевание.
Сахарный диабет негативно отражается на работе всего организма, но наиболее сильно страдают нижние конечности (тем более что на них приходится серьезная ежедневная нагрузка). Насыщение крови избытком сахара и глюкозы разрушает сосуды – крупные и мелкие (различают макро- и микроангиопатию при диабете), кости и мышцы. Из-за анатомических особенностей кровь в ногах любого человека циркулирует хуже, чем в остальных частях организма, поэтому именно стопы первыми страдают от тотальных проблем с кровообращением при диабете.
Механизм возникновения диабетической стопы
Поражаются нервы, притупляется чувствительность тканей, поэтому человек может слабо ощущать боль от трещин на подошвах, мелких язв на коже стопы. Данное явление носит название диабетической нейропатии, и оно чрезвычайно коварно.
Небольшие повреждения долго заживают, однако пациент не воспринимает их серьезно, так как уровень болевых ощущений снижается. Кстати, это мешает многим диабетикам ощутить, что они носят неправильную обувь, которая травмирует ступню. Лишь со временем разрастающиеся язвы и трещины начинают мешать при ходьбе.
Вследствие ухудшения питания тканей:
- кожа стопы приобретает темный оттенок;
- на ней образуются язвы;
- изменяется форма ногтей;
- деформируются кости;
- плохо работают суставы.
В итоге любой ушиб грозит образованием раны, в которую легко проникает инфекция, бактерии. В свою очередь, они размягчают ткани – раны разрастаются в трофические язвы, клетки начинают отмирать, образуя некротические участки черного цвета. Процесс затрагивает подкожно-жировую клетчатку, мышцы, а затем проникает в связки и кости. В конце концов, на основе язв развиваются гангрена, абсцессы, флегмона.
Классификация форм диабетической стопы
Синдром диабетической стопы различают по степени тяжести заболевания. Выделяют 6 стадий начиная с нулевой (стопа деформирована, возникает гиперкератоз, образуются мозоли) и заканчивая пятой (обширное распространение гангрены).
Традиционная классификация включает 3 формы болезни.
1. Наиболее распространена нейропатическая форма (около 70% всех случаев). Сахарный диабет поражает, прежде всего, нервный аппарат ног, из-за чего значительно снижается чувствительность тканей к теплу, боли, прикосновениям. Кожа становится сухой, возникает гиперкератоз (кожа чрезмерно шелушится), ангидроз (нарушается потоотделение), развивается плоскостопие. Кости стопы могут деформироваться (частый симптом – формирование сустава Шарко) и становятся чрезмерно хрупкими, из-за чего увеличивается риск неожиданных переломов.
2. На ишемическую форму приходится до 10% случаев. Для нее характерно атеросклеротическое нарушение кровоснабжения стопы из-за разрушения крупных и мелких сосудов под воздействием избытка сахара и глюкозы. В результате нога заметно отекает, причем отек практически не спадает. Ходьба вызывает у пациента дискомфорт или боль, он хромает, быстро устает и не способен преодолевать большие расстояния. Визуально можно заметить, как меняется пигментация кожи.
3. Примерно 20% случаев синдрома диабетической стопы приходятся на смешанную форму, которую также именуют нейроишемической. Это наиболее сложное заболевание, так как в нем явно выражены симптомы и признаки предыдущих форм.
Чаще всего отдельные формы (нейропатическая или ишемическая) диагностируются на ранних стадиях. Их возникновение зависит от того, с какими проблемами сталкивается пациент – беспокоит его нейропатия или ишемия. Со временем проявления заболевания усложняются, и обе формы перетекают одна в другую.
Наиболее же тяжелой формой считается диабетическая гангрена. В данном случае кровоснабжение нарушается на обширном участке ноги – вплоть до верха голени. Это провоцирует развитие анаэробной инфекции, так как клетки на пораженной конечности не сопротивляются ее проникновению. Это самая запущенная форма заболевания, когда помочь может только ампутация. Именно поэтому лечение при симптомах диабетической стопы нужно начать как можно раньше.
Симптомы и признаки диабетической стопы
По каким признакам распознать появление данного заболевания? Тщательно следить за ними необходимо всем людям с диагнозом «сахарный диабет». При первых же визуальных признаках и симптомах обратитесь к врачам и пройдите квалифицированное обследование.
Признаки диабетической стопы
- Вросший ноготь образуется, если неправильно подстричь его углы. Они могут врастать в ткани, а в этих местах возникает воспаление и образуется гной, что чревато более серьезными последствиями.
- Потемневший ноготь свидетельствует о кровоизлиянии под ним. Чаще всего причина в неудобной обуви. Последствия те же – воспаление, гной, язва.
- Утолщенный ноготь может стать следствием поражения грибком. Из-за неправильной формы ногтя ткани под ним травмируются, он может давить на соседние пальцы. В целом диабетикам необходимо тщательно следить за профилактикой грибковых заболеваний.
- Мозоли и натоптыши – частый признак начала диабетической стопы. Именно в них происходят незаметные кровоизлияния, образуется гной. Большинство пациентов «лечит» эти образования пластырями и мазями, только усугубляя проблему.
- Порезы возникают вследствие различных факторов, но в любом случае их следует тщательно обрабатывать, так как ранки может атаковать инфекция.
- Трещины пяток напрямую связаны с сухостью кожи при нейропатической форме диабетической стопы. Растрескивание ведет к образованию язв и кровотечениям.
- Деформация суставов и костей на стопе провоцирует образование мозолей и ран на коже.
Симптомы диабетической стопы
Общим симптомом для всех форм диабетической стопы является дискомфорт или боль при ходьбе, связанные с нарушением целостности тканей, ранами, нагноениями, язвами.
- При ишемической форме пациент быстро ощущает усталость в ногах при ходьбе, хромает. После небольших нагрузок конечности отекают, кожа холодная на ощупь, имеет бледный оттенок, на фоне которого выделяются пигментированные пятна. При прощупывании вен стопы наблюдается заметно ослабленная пульсация. На коже образуются мозоли, трещины, раны, которые долго не затягиваются. Их заменяют гноящиеся или струпные язвы. Сама кожа становится сухой, выделение пота крайне скудное.
- При нейропатической форме диабетической стопы обычно страдают участки стопы, на которые приходится наибольшее давление при ходьбе: большие пальцы, межфаланговое пространство. Также характерны такие признаки, как трещины, потертости, отечные язвы. Чрезвычайно часто суставы и кости меняют форму (выступающие кости, крючко-, молотообразные пальцы), их поражает остеопороз, суставы опухают, кости подвергаются переломам. Нередко наблюдают скопление жидкости в тканях, пульс в артериях сохраняется, а чувствительность тканей снижается.
Какой врач проводит лечение диабетических стоп?
Для того чтобы пройти качественную диагностику и получить квалифицированное лечение, необходимо обратиться к одному из следующих врачей:
- диабетолог – чаще всего им является эндокринолог, который занимается проблемами нарушения обмена веществ и, в частности, сахарным диабетом;
- общий и сосудистый хирурги осуществляют лечение нарушений функционирования сосудов нижних конечностей, последствий атеросклероза;
- невропатолог определит степень нарушений работы нервной системы в области ног;
- ортопед подберет правильную обувь для разгрузки стопы;
- врач-подолог специализируется на медицинском уходе за стопами и ведет больных с синдромом диабетической стопы.
Диагностика синдрома диабетической стопы
Направляясь в кабинет диабетической стопы эндокринолога-диабетолога, будьте готовы к тому, что может возникнуть необходимость посетить ортопеда, сосудистого хирурга и т.д. Соответственно, спектр диагностических процедур в каждом индивидуальном случае может варьироваться.
Важная роль в диагностике, выявлении признаков заболевания отводится… самому пациенту. Если вы находитесь в группе риска, периодически проводите самостоятельное обследование стоп на предмет описанных выше признаков заболевания. При малейшем подозрении посетите клинику диабетической стопы.
- Врач определяет степень чувствительности тканей стопы, рефлексов и др. показателей.
- Чрезвычайно важны лабораторные обследования, которые демонстрируют характерные изменения в составе крови.
- Чаще всего наличие язв требует проведения бакпосева их содержания на микрофлору.
- При ишемической форме назначаются ультразвуковые обследования сосудов. Чрезвычайно информативным является метод дуплексного сканирования вен нижних конечностей.
- В зависимости от конкретного случая могут применяться ангиография, КТ-артериография.
- Для диагностики изменений в костях и суставах проводят рентгенографию.
В клинике CBCP к вашим услугам новейшие методы исследований дисфункции сосудистой системы при диабетической стопе. УЗИ сосудов нижних конечностей, проведенное на современном оборудовании экспертного класса, дает возможность врачу получить максимум информации о патологии.
Как лечить диабетическую стопу?
- Если состояние больного не требует госпитализации и болезнь не запущена, врач проводит коррекцию питания, для того чтобы добиться правильного баланса углеводов и выделения нужного количества гормонов в организме.
- Если в ходе диагностики выявлены проблемы с артериальным давлением, назначают системную медикаментозную терапию с бета-блокаторами, ингибиторами, диуретиками и др.
- Лечение диабетической стопы неразрывно связано с терапией при сахарном диабете. Поэтому пациент в строго скорректированных дозах принимает инсулин и медикаменты для стабилизации уровня сахара, глюкозы в крови.
- Для борьбы с расширением язв за счет размножения микробов проводится антибиотикотерапия. Больной принимает спазмолитики, актовегин, препараты a–липоевой кислоты.
- Если на стопе есть нагноения, язвы, необходимо лечение у ортопеда. Применяют специальные ортопедические приспособления, повязки, стельки, ограничители движений и т.д.
- Раны и язвы обрабатывают антисептиками и антибактериальными средствами. При необходимости хирург иссекает некротические ткани, удаляет потенциально опасные мозоли, натоптыши.
- Тяжелые поражения сосудов лечит сосудистый хирург. Современная медицина предлагает широкий спектр малотравматичных методов: стентирование, шунтирование, ангиопластика, тромбоэмболэктомия и т.д.
- Если стопа охвачена гангреной и не поддается лечению, проводят ампутацию.
Прогноз при синдроме диабетической стопы
Можно ли остановить заболевание и избавиться от его симптомов? Современная медицина положительно отвечает на вопрос – с одной оговоркой: если лечение начато своевременно и на ранней стадии. Именно поэтому так важно обратиться за профессиональной помощью при первых симптомах и признаках диабетической стопы. Диабетикам регулярное посещение врача обязательно!
Профилактика симптомов диабетической стопы
- Особое внимание профилактике следует уделять людям с солидным диабетическим «стажем». Кроме профилактических мероприятий при сахарном диабете (контроль питания, уровня глюкозы в крови и т.д.), существуют специфические рекомендации:
- ношение специальной обуви без швов, с ортопедическими стельками;
- выполнение гимнастики для стопы, самомассажа;
- тщательная гигиена ног, аккуратное выполнение педикюра;
- обработка кожи кремами, рекомендованными врачом.
Почему важно вовремя, при появлении первых симптомов, обратиться к врачу и начать лечение?
Последствия сахарного диабета на ранней стадии многим пациентам кажутся незначительными, поэтому часть из них затягивает с посещением врача. Однако изменения в вашем организме, вызванные болезнью, не пройдут сами, а при отсутствии медицинской помощи ваше состояние только усугубится с каждым годом. Следует помнить, что в 10-25% данное заболевание приводит к инвалидности, поэтому чрезвычайно важна своевременность принятых мер.
Диагностика и лечение в Центре патологии органов кровообращения
Центр патологии органов кровообращения (клиника CBCP) предлагает современные методы обследования сосудистых нарушений при сахарном диабете и синдроме диабетической стопы. К вашим услугам – опытные врачи функциональной и ультразвуковой диагностики, инновационные диагностические методы, оборудование, применяемое в ведущих клиниках Европы. В CBCP ведут прием специалисты с высокой квалификацией. Вы получите детальные рекомендации эндокринолога, сосудистого хирурга.
Источник