- Что такое дрожжевая инфекция?
- Что вызывает дрожжевые инфекции?
- Каковы симптомы дрожжевой инфекции?
- Как лечить дрожжевые инфекции?
- Лечение молочницы во время беременности
- Почему возникает молочница
- Лечение молочницы во время беременности
- Грибок ногтей у беременных
- Что вызывает болезнь?
- Симптомы онихомикоза
- Лечение грибка ногтей у беременных?
- Чем опасен онихомикоз?
- Как предупредить грибок ногтей при беременности?
Что такое дрожжевая инфекция?
У большинства здоровых женщин во влагалище есть дрожжи. Но иногда дрожжи растут слишком сильно и приводят к инфекции. Дрожжевые инфекции могут быть очень раздражающими и неприятными.
Что вызывает дрожжевые инфекции?
Вагинальная дрожжевая инфекция, которую также иногда называют вульвовагинальным кандидозом, возникает, когда здоровые дрожжи, которые обычно живут во влагалище, выходят из-под контроля. Это часто приводит к зуду и другим раздражающим симптомам. Медицинское название для дрожжевой инфекции — «кандидоз», потому что они обычно вызваны типом дрожжей, называемых кандида.
При снижении иммунитета, нормальные дрожжи, которые живут во влагалище, могут вырасти слишком сильно и привести к инфекции. Причины, которые могут вызвать изменения в среде Вашего влагалища:
- нормальные изменения уровня гормонов (как во время менструального цикла)
- антибиотики, кортизон и другие лекарства
- беременность
- сахарный диабет
- слабая иммунная система
- естественная реакция на химию половых органов другого человека
Дрожжевые инфекции могут происходить и на пенисах и мошонках, но не так часто. Они могут вызвать покраснение и раздражение на Вашем половом члене или мошонке.
Дрожжевые инфекции не являются STD (это инфекции, которые передаются от одного человека к другому во время вагинального, анального и орального секса). Они не заразны и не могут передаваться другому человеку во время секса. Но половой контакт иногда приводит к дрожжевым инфекциям — химический состав Вашего организма может реагировать на естественные генитальные дрожжи другого человека и бактерии, которые вызывают рост дрожжей.
Люди также могут заразиться дрожжевой инфекцией во рту, горле или языке — это называется «дрозд».
Каковы симптомы дрожжевой инфекции?
Дрожжевые инфекции часто вызывают творожные, белые, комковатые выделения из влагалища, которые обычно не пахнут (или пахнут лишь немного иначе, чем обычно).
Большинство дрожжевых инфекций приводят к зуду, жжению и / или покраснению во влагалище или вокруг него. Зуд влагалища обычно усиливается, чем дольше у вас инфекция. Секс может быть неудобным или болезненным. В крайних случаях Вы можете получить трещины или язвы на влагалище или вульве. Если у Вас сильное раздражение, могут быть рези при мочеиспускании.
Как лечить дрожжевые инфекции?
Дрожжевые инфекции обычно можно легко вылечить за несколько дней с помощью противогрибкового препарата. Вы можете приобрести лечебные кремы или суппозитории от дрожжевых инфекций.
Обязательно следуйте инструкциям и применяйте все лекарства, даже если Ваши симптомы исчезнут до того, как Вы закончите. Вы также можете лечить дрожжевые инфекции одной таблеткой (дифлюкан или флуконазол). Нужен рецепт от врача, чтобы получить таблетку против дрожжевой инфекции.
Не занимайтесь вагинальным или оральным сексом, пока не закончите лечение, и инфекция не пройдет. Трение от секса может вызывать больше раздражения или затруднить лечение. Некоторые лекарства, которые вы используете во влагалище, содержат масло, которое может привести к разрыву презервативов.
Даже если дрожжевые инфекции могут быть очень зудящими, постарайтесь не расчесывать место зуда. Это может усугубить раздражение или вызвать расчесы на коже, через которые могут распространяться микробы и приводить к большему количеству инфекций. Существуют безрецептурные кремы, которые можно использовать на вульве, чтобы успокоить раздражение. Ваш врач также может дать Вам советы по облегчению жжения и зуда.
Источник
Лечение молочницы во время беременности
Врачи гинекологии понимают под словом «молочница» конкретное заболевание женского организма. Данный вид недомогания достаточно часто проявляется себя при беременности, как правило, на ранних ее стадиях. Молочница у беременных наблюдается более чем в 82 процентах случаев, согласно международной статистике. Но, тем не менее, она никак не угрожает до и послеродовому состоянию матери. Однако, если своевременно не озадачить себя вопросом ее профилактики – можно получать ряд осложнений.
Если говорить о симптомах молочницы, можно выделить следующие составляющие:
Отек внешних и внутренних половых органов, чаще внешних.
Выделения, в виде «творожной консистенции» из влагалища, имеющие кислый запах.
Неприятный зуд, проявляемый при приеме душа и ночного отдыха, в области наружных половых губ.
Почему возникает молочница
Молочница во время беременности возникает из-за известного возбудителя, который называется грибок рода Кандида, этот вид заболевания так же называют «кандидоз». Если говорить о молочнице, как об инфекции на поздних стадиях, не стоит забывать что несвоевременное обращение к врачу-гинекологу может сыграть «злую шутку» с ее обладательницей. Молочницу не редко можно спутать с любым другим заболеванием, которому характерны вышеупомянутые симптомы, например: уреаплазма, герпес генитальный, хламидиоз и пр. Для точного определения причины недомогания и дискомфорта необходимо незамедлительно обратиться к врачу.
Методы диагностики молочницы
На данный момент, в современном мире есть большое количество средств и методов, которые могут практически безотказно определить тот или иной вид заболевания. Первым же делом, при проявлении признаков молочницы у беременной необходимо пройти бактериоскопию. Диагноз при кандидозе будет очевидным, т.к. в мазке содержится порядка 20 лейкоцитов, которые выполняют защитную функцию, так вот при их увеличении можно говорить о заболевании.
Лечение молочницы во время беременности
Лечение может потребоваться в том случае, если у пациентки будут наблюдаться выделения белого цвета, густой массы с соответствующим запахом. И зуд, который может усиливаться во время приема душа или после завершения полового акта. В этот период многие занимаются самолечением, прочтя информацию в интернете, журнале или просто получив от знакомых. Да, на первое время себя можно избавить от симптомов недомогания, но со временем они снова себя проявят, и добиться полного выздоровления будет сложнее.
Одним из методов борьбы с молочницей можно обозначить как метод ПЦР – полимеразная цепная реакция. Данный метод способен обнаружить отдельные молекулы ДНК возбудителя. Этот метод самый эффективный и если о нем не сообщили врачи, можно самостоятельно им об этом намекнуть
Источник
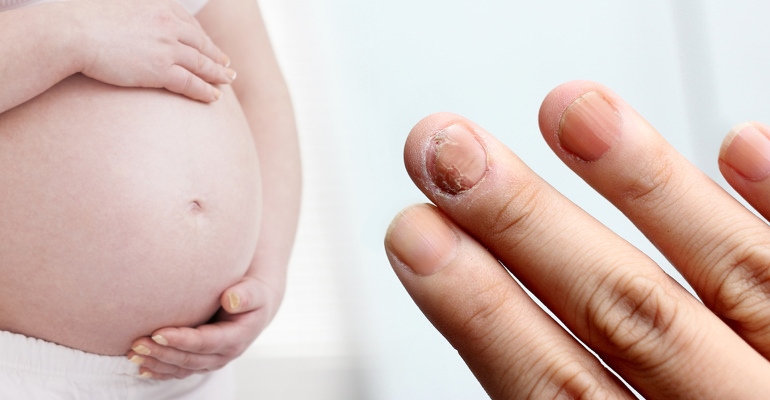
Грибок ногтей у беременных
Грибок ногтей у беременных – инфекционное поражение ногтевой пластины, вызванное заражением дерматофитами или другими видами грибов. В подологии эта болезнь называется онихомикоз.
Грибок ногтей часто встречается у беременных. Из-за ослабления иммунитета при вынашивании ребенка организм женщины особо восприимчив к патогенным возбудителям. Ведь все силы направлены обеспечить условия для нормального роста и развития плода. Происходит гормональная перестройка, меняется форма тела, увеличивается вес, внутренние органы работают в усиленном режиме.
Лечение онихомикоза у беременных должно быть грамотным, осторожным. Несмотря на ограниченность методов борьбы с инфекцией, избавиться от грибка можно.
Что вызывает болезнь?
Причины грибка ногтей у беременных такие же, как и для всех людей. Просто из-за снижения защитных сил риски заражения намного выше. Возбудители онихомикоза легко передаются от одного человека другому через предметы обихода. Они устойчивы во внешней среде, долго остаются на поверхностях. Чтобы подцепить грибок, достаточно прикоснуться к инфицированному полотенцу, чужой обуви, ступить голыми ногами на пол в общественной душевой.
Какие факторы провоцируют грибковую инфекцию у беременных?
• Повышенная потливость стоп. Беспокоит женщин в первом и третьем триместре. В первом триместре усиленное потоотделение вызывает гормональная перестройка. А в третьем – увеличение объема крови, массы тела и физической нагрузки. При повышенной потливости кожа стоп и ногти легко поражаются грибком, потому что теплая, влажная среда идеальна для его размножения;
• Сахарный диабет беременных или гестационный диабет. Встречается у 10 % женщин. Повышенный уровень сахара крови ослабляет защитные свойства кожи, создает благоприятные условия для бактериальной и грибковой инфекции;
• Злоупотребление сладостями, сдобной дрожжевой выпечкой. Из-за перемены вкусовых предпочтений беременных часто тянет на сладкое. Но безудержное поедание конфет, булочек, пирожных, халвы, приводит к активизации и ускоренному размножению грибковой колонии;
• Посещение бассейна. Плавание полезно при беременности. Помогает расслабить спину, поясницу, улучшить самочувствие, поддерживать физическую активность. Но именно в бассейне, в общественных душевых, во влажных помещениях риск заражения грибком максимальный;
• Тесная обувь. Нередко у беременных увеличивается размер ноги. Это случается из-за отеков, изменения тонуса мышц стопы. Обувь, которая подходила раньше, становится тесной, неудобной. Натирает, сдавливает ноги, вызывает мозоли, ранки, через которые проникает инфекция.
Симптомы онихомикоза
Ранние признаки грибковой инфекции ногтей едва различимы, поэтому часто на них не обращают внимания. Лишь по мере распространения болезни они становятся более выраженными.
Какие изменения говорят об онихомикозе? К явным признакам грибковой инфекции на ногтях относятся:
• белые, желтые или желто-коричневые пятна или полосы;
• утолщение ногтевой пластины;
• потеря блеска, прозрачности в месте поражения;
• крохкость, шероховатость;
• деформация, частичное разрушение, расслоение ногтевой пластины;
• неприятный запах.
Обычно сначала грибок проникает в складки между пальцами, а затем попадает в ногти. Но бывает и наоборот, когда сначала поражается ногтевая пластина, а потом инфекция распространяется на кожу вокруг ногтя. При повреждении кожи пальцев или межпальцевых складок женщина будет чувствовать зуд, жжение. Кожа покраснеет, станет сухой, начнет шелушиться.
Если вы заметили перечисленные выше изменения цвета или текстуры ногтя, покажитесь врачу. В первую очередь сообщите об этом акушеру-гинекологу, который наблюдает беременность. Для уточнения диагноза и лечения он даст направление к дерматологу, микологу или подологу. Если есть сомнения, чтобы подтвердить инфекцию и выявить возбудителя, с пораженного участка делают соскоб. Полученный кусочек ногтя отправляют на микроскопическое исследование.
Лечение грибка ногтей у беременных?
Борьба с грибковым поражением ногтей при беременности осложнена ограниченным выбором лекарственных препаратов.
Прежде всего, это касается средств для приема внутрь, которые используют при запущенных стадиях болезни. Многие из них отрицательно влияют на печень, повышают риски пороков развития плода. Поэтому для лечения беременных такие средства не используют. После всасывания в ЖКТ действующие компоненты этих лекарств поступают в кровь женщины, разносятся по органам, тканям, попадают в кровоток ребенка.
Чем же лечить грибок ногтей у беременных? Здесь нет однозначного ответа. Для каждой пациентки врач подбирает лечение индивидуально с учётом срока беременности, тяжести грибкового поражения, симптомов, состояния здоровья.
К безопасным методам относятся:
• Аппаратный медицинский педикюр. Используют для зачистки пораженных участков ногтевой пластины;
• Местные противогрибковые кремы, мази, лечебные лаки. Содержат фунгицидные компоненты, растительные экстракты, эфирные масла с антисептическим, противовоспалительным действием. Не вызывают побочных эффектов для здоровья матери и плода. Наносятся прямо на пораженные зоны.
Лекарства для борьбы с грибковой инфекцией в аптеке можно купить без рецепта. Но заниматься самолечением не стоит. Беременная женщина отвечает не только за свое здоровье, но и за здоровье малыша, которого ждет. Поэтому перед применением любых местных мазей или кремов нужен совет врача. Только он правильно оценит пользу для матери, риски для ребенка, назначит эффективные и в то же время безопасные процедуры или препараты.
Без предварительной зачистки ногтевой пластины мази и кремы не дадут результата, так как их активные компоненты не попадут в очаг инфекции. Аппаратный педикюр проходит без боли, травмирования здоровых тканей. По времени занимает до 30 минут. При лёгких формах онихомикоза периодическое выполнение такой процедуры предупредит дальнейшее распространение инфекции.
Из натуральных, безопасных средств для лечения грибка ногтей у беременных помогает масло чайного дерева. Его эффективность при онихомикозе доказана рядом исследований. Масло чайного дерева – сильный антисептик с противогрибковым, антибактериальным, противовоспалительным действием. Как правильно его применять, нужно уточнить у врача.
Если болезнь запущена, то, скорее всего, местное лечение не уничтожит грибок полностью. Что делать в этом случае? Все зависит от тяжести ситуации. Если очаг поражения локализован на маленьком участке, распространяется медленно, то ждут до родоразрешения. При этом постоянно наблюдают за течением болезни. А уже после родов назначают прием фунгицидных препаратов внутрь.
К сожалению, лечение грибка ногтей длительное, продолжается до тех пор, пока не отрастет новая здоровая ногтевая пластина. Этот процесс занимает от нескольких недель до нескольких месяцев в зависимости от тяжести поражения. Чем раньше вы обратитесь к врачу, тем быстрее и легче справитесь с грибком.
Кроме аппаратных процедур и применения лекарственных препаратов важно продезинфицировать обувь, обработать ее фунгицидными средствами. Иначе возможно повторное заражение и возвращение инфекции. Также нужно тщательно соблюдать гигиену пальцев рук, ног, держать их в сухости, чистоте.
Чем опасен онихомикоз?
Грибковая инфекция, как правило, не представляет серьезной угрозы для беременной женщины, не влияет на здоровье ее малыша. Особенно если болезнь обнаружена на ранней стадии, и начата борьба с ней.
Однако задержка в лечении или диагностике вызывает ряд осложнений. К ним относятся:
• распространение инфекции на соседние пальцы рук или ног;
• отслоение ногтя от ногтевого ложа, боль или неприятные ощущения при ходьбе;
• присоединение вторичной бактериальной инфекции, лечение которой потребует применения местных антибиотиков;
• заражение окружающих, пораженные грибком ногти – это постоянный источник инфекции.
Чтобы не допустить таких осложнений, нужно держать болезнь под контролем, периодически посещать врача, выполнять его рекомендации.
Как предупредить грибок ногтей при беременности?
На самом деле начинать профилактику онихомикоза нужно еще до беременности. Обследование у дерматолога на этапе планирования предупредит много проблем. Некоторые болезни протекают в скрытой форме, вы можете о них даже не знать. И только при ослаблении иммунитета, которое происходит в период беременности, они активизируются. В список этих болезней входит онихомикоз. От момента заражения до появления характерных симптомов может пройти несколько месяцев или даже лет.
Чтобы уменьшить риск грибковой инфекции при беременности, придерживайтесь следующих советов:
• ограничьте посещение мест общественного пользования;
• надевайте закрытые резиновые тапочки при посещении бассейна, общественных душевых;
• не примеряйте, не носите чужую обувь, даже если это обувь близких;
• ежедневно мойте ноги с мылом, насухо вытирайте их полотенцем;
• используйте антиперспиранты для стоп, если ноги сильно потеют;
• следите, чтобы обувь была сухой, проветривайте ее, обрабатывайте антигрибковым спреем;
• носите носки, колготы из натуральных тканей, ежедневно меняйте их;
• внимательно выбирайте обувь, чтобы она была по размеру, не натирала, не сдавливали пальцы, не парила кожу;
• делайте маникюр и педикюр у мастеров, которым доверяете, уверены в дезинфекции инструментов;
• укрепляйте иммунитет, принимайте витамины для беременных, если акушер-гинеколог вам их назначил.
Если избежать такой неприятности, как грибок ногтей не удалось, вы заметили изменения на ногтях, сразу обратитесь к врачу. Не затягивайте и не занимайтесь самолечением, так как это приведет к ухудшению состояния.
Источник