- Первые признаки опухоли головного мозга
- Первые симптомы новообразований
- Первые общемозговые симптомы опухоли
- Очаговые признаки опухолей на ранних стадиях
- Диагностика при подозрении на опухоль головного мозга
- Когда бить тревогу?
- Почему возникает хондроз в шейном отделе позвоночника и как его лечить?
- Почему появляется данное заболевание?
- Как лечат эту болезнь?
- Профилактические меры
- Гайморит: симптомы, особенности лечения и правила профилактики
- Причины
- Осложнения
- Симптомы и диагностика
- Как лечить у взрослого
Первые признаки опухоли головного мозга
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.
В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.
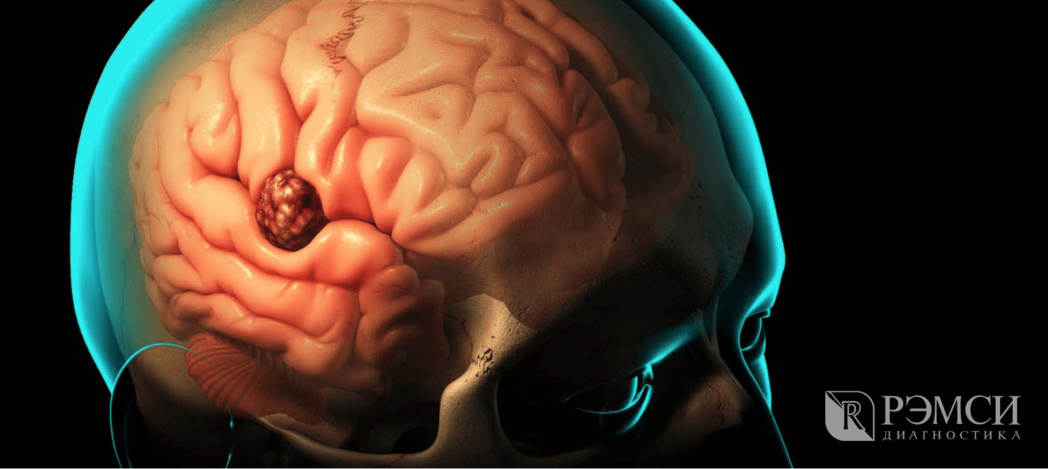
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
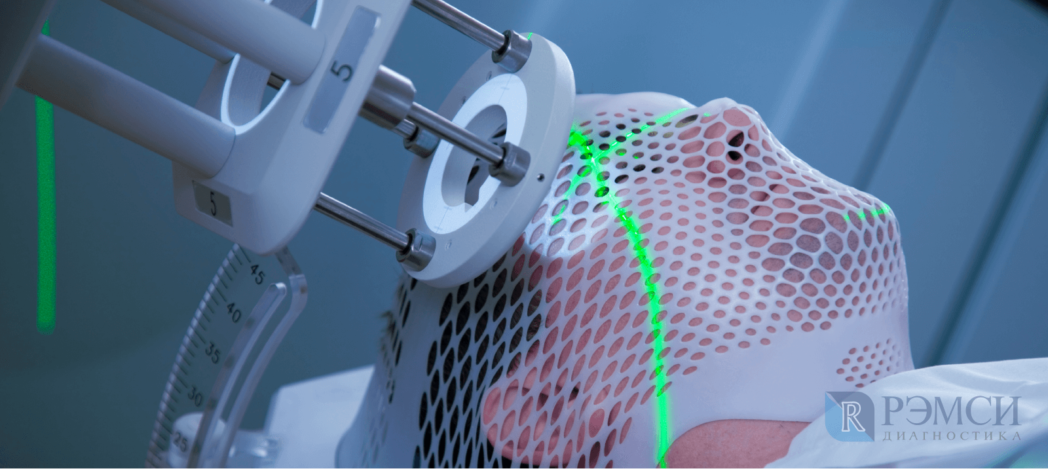
Диагностика при подозрении на опухоль головного мозга
На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга;
- МРТ головного мозга покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга;
- КТ головного мозга, особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.
В ходе осмотра, любой врач может направить вас к неврологу, заподозрив опухоль по косвенным признакам. Офтальмолог, проверяя внутричерепное давление, а эндокринолог — после анализа крови на гормоны. Внимательный врач обратит внимание даже на речь и координацию. Не игнорируйте такие советы: лучше посетить невролога и убедиться, что вы здоровы, чем пропустить развитие заболевания.
Источник
Почему возникает хондроз в шейном отделе позвоночника и как его лечить?
Болезнь под названием шейный хондроз может возникнуть по ряду причин. Она поражает диски между позвонками и приводит тяжелым последствиям. Поэтому данное заболевание не только требует лечения, но нуждается в профилактических мерах.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Хондроз в шейном отделе позвоночного столба вызывает постоянную боль в шее и не дает ей двигаться нормально, а также повышает вероятность того, что будет сдавлена артерия позвоночника. Из-за этого в головном мозге нарушиться кровоснабжение, и кислорода туда будет поступать меньше.
Из-за малого уровня кислорода мозжечок перестанет нормально функционировать, в результате чего будут происходить:
- обмороки;
- шум и звон в ушах;
- онемеют кисти рук (возможен даже паралич);
- проблемы с давлением в артериях;
- гипертония;
- вегетососудистая дистония.
Насколько сильно будет сдавлена позвоночная артерия, настолько сильно будет ухудшено самочувствие человека.
Почему появляется данное заболевание?
Есть мнение, что хондроз шеи вызывается тем, что в ней откладываются соли, но это заблуждение. Эта болезнь появляется из-за увеличения ткани костей позвонков, из-за чего происходит травма мышц, связок, нервов и оболочки спинного мозга, которые находятся рядом с такими позвонками. Человек ощущает сильную боль.
Наиболее часто хондроз позвонков поражает людей от сорока лет, но сейчас заболевания позвоночника, а именно болевые ощущения в шее и спине, часто стали беспокоить людей и более молодого возраста.
Эту болезнь в основном вызывают следующие факторы:
- наследственность;
- нездоровое питание (недостаточно воды и микроэлементов, получаемых организмом с пищей);
- избыточный вес тела, нарушение метаболизма;
- переломы костей, ушибы, различные травмы;
- малоподвижная повседневная жизнь человека и долгое пребывание за компьютером, которые провоцируют искривление осанки;
- подъем тяжелых предметов, вредные условия труда;
- плохая экология;
- стрессы, сигареты, слишком сильное нервное напряжение;
- избыток физической нагрузки либо резкий отказ от регулярных тренировок у спортсмена.
Как лечат эту болезнь?
Пациент, страдающий от сильных болей в области спины, рано или поздно задается вопросом: как лечить позвоночник? Хондроз шейной части позвоночного столба не является исключением. Ведь если правильно подобрать лечение, то пройдет боль, а опасные для организма осложнения не появятся. Причем, если данная болезнь находится в начальной стадии, то от нее можно избавиться навсегда.
Шейная часть позвоночного столба может быть успешно вылечена следующими популярными комплексными способами:
- Рефлексотерапия. Здесь задействовано большое количество точек акупунктуры и определенные зоны. Она позволяет снизить боль, убрать нервное напряжение, нормализовать сон (эта проблема довольно часто сопровождает хондроз);
- Лечебная физическая культура, при которой подбираются нагрузки, чтобы укрепить мышцы, выработать ровную осанку и развить гибкость шейной части позвоночного столба;
- Физиотерапевтические процедуры (терапия магнитами, лазером, ультразвуком), позволяющие снять боль, устранить воспаление, выполнить восстановление шей после травмы либо операции;
- Мануальная терапия (массаж) снимает напряжение в мышцах, улучшает кровообращение, дает возможность шее нормально двигаться;
- Лечение медикаментами. Его в основном применяют при обострении болезни, чтобы унять боль и убрать воспаление. При этом часто назначают лекарственные средства, которые улучшают кровообращение мозга.
Широко применяется и альтернативные методы лечения шейного отдела позвоночника: остеопатия, апитерапия, гирудотерапия.
Профилактические меры
Главным образом, хондрозу шейной части позвоночника подвержены те, кто ведет малоподвижный образ жизни, и те, у кого сидячая работа. Поэтому с целью профилактики данного заболевания нужно регулярно выполнять гимнастику для шеи, даже находясь на своем рабочем месте.
Следует учесть, что врачи не советуют делать круговые вращательные движения, так как при их выполнении высока вероятность травмировать шею!
Источник
Гайморит: симптомы, особенности лечения и правила профилактики
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
- травматические воздействия, при которых повреждается слизистая пазух;
- неполноценное лечение насморка, простуды;
- заражение различными патогенными бактериями, вирусными, грибковыми инфекциями;
- ожоги слизистой носоглотки и пазух химическими соединениями, горячим воздухом;
- чрезмерная сухость воздуха при нахождении в помещениях;
- последствия тяжелых ОРВИ или гриппа;
- аномалии строения пазух и носоглотки;
- травмы в области носовой перегородки, ее искривление;
- полипозные или аденоидные вегетации;
- наличие аллергии на внешние раздражители, ряд лекарств;
- патологии, снижающие иммунную защиту;
- опухолевые процессы;
- лучевое воздействие;
- нерациональное использование капель и спреев для лечения насморка, что ведет к скоплению слизи и закупорке каналов.
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Источник