- Как победить постназальный затек
- Причины
- Симптомы
- Лечение
- Лекарства
- Разжижение мокроты
- Народные средства
- Когда обращаться к врачу
- Cтекание слизи по задней стенке глотки
- 1. Общие сведения
- 2. Причины
- 3. Симптомы и диагностика
- 4. Лечение
- Синдром постназального затека ( Постназальный синдром )
- МКБ-10
- Общие сведения
- Причины
- Патогенез
- Симптомы постназального синдрома
- Осложнения
- Диагностика
- Лечение постназального синдрома
- Прогноз и профилактика
Как победить постназальный затек
Что делать, если ночью и по утрам вам или ребенку приходится мучительно откашливаться?
Родителей часто беспокоит тяжелый мокрый кашель детей по утрам. Одной из причин может быть постаназальный затек, когда за ночь мокрота скапливается в носоглотке, вызывает раздражение и желание освободить дыхательные пути при помощи кашля.
В дыхательных путях человека постоянно образуется мокрота – тягучая, вязкая жидкость, которая увлажняет и защищает органы дыхания, пищевод, желудок и кишечник, улавливая и уничтожая болезнетворные вирусы и бактерии. Ее производят секреторные железы, расположенные в слизистых оболочках. В одном только носу за день образуется не менее литра мокроты. Обычно мы ее не замечаем, потому что она смешивается со слюной и стекает в горло, и мы ее легко проглатываем. Она привлекает наше внимание только тогда, когда ее выделяется больше или она гуще обычного.
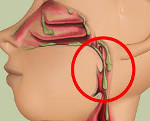
Избыточная мокрота может вытекать из носа – и тогда это насморк. А когда слизистые выделения текут по задней стенке горла – это постназальный затек.
Причины
Причинами избыточного выделения мокроты, вызывающей постаназальный затек, могут быть:
- вирусная инфекция;
- грипп;
- аллергия (в этом случае речь идет об аллергическом постназальном затеке);
- синусит – инфекция носовых пазух;
- попавшее в нос инородное тело (такая ситуация больше характерна для детей);
- беременность;
- прием определенных лекарств, в частности некоторых противозачаточных и гипотензивных средств;
- искривление носовой перегородки – стенки, разделяющей носовую полость на две половины, или другие патологии строения носовой полости, которые влияют на состояние пазух;
- неустойчивая погода, холодный, сухой воздух;
- некоторые виды пищи (выделение мокроты может провоцировать, например, избыток специй);
- воздействие летучих фракций химических веществ, духов, моющих средств, а также дыма и других ирритантов.
Иногда проблема не в том, что организм производит много мокроты, а в том, что она не удаляется в необходимом объеме. Иногда к скоплению мокроты в горле приводит затрудненное глотание – такая патология возникает с возрастом, в случае гастроэзофагеальной рефлюксной болезни (ГЭРД) или обструкции дыхательных путей.
Чтобы врач правильно поставил диагноз, вам придется пройти много самых разных исследований – от анализа крови и кожных проб до компьютерной томографии и рентгена.
Симптомы
- В самом начале мы уже сказали про кашель, особенно ночью и по утрам. И кашель этот не проходит, что с ним ни делай.
- Еще один признак постназального затека – постоянные попытки прочистить горло.
- Кроме того, излишки мокроты часто приводят к хрипоте, першению и боли в горле.
- Иногда слизь закупоривает евстахиеву трубу (небольшой ход, соединяющий ухо с носом), и тогда может развиться инфекция внутреннего уха, сопровождаемая острой болью.
- Если забиты и носовой проход, и евстахиева труба, не исключено развитие синусита.
Лечение
Лекарства
Лечение постанзального затека зависит от вызвавших его причин. При бактериальной инфекции помогут антибиотики. В терапии синусита при вирусной инфекции могут быть использованы антигистаминные препарататы и деконгестанты – сосудосуживающие средства от насморка. Если постаназальный синдром связан с аллергией, потребуется назальный спрей с кортикостероидами.
Антигистаминные препараты 1-го поколения, такие как дифенгидрамин (димедрол) и хлорфенамин (хлорфенирамин),– в данном случае не лучший выбор. Они не устраняют мокроту, а только делают ее гуще.
Препараты 2-го поколения (лоратадин и кларитин, фексофенадин и аллегра, цетиризин и зиртек, левоцетиризин и ксизал, дезлоратадин) лучше подходят еще и потому, что не вызывают сонливость. Хотя предварительно стоит проконсультироваться с врачом, поскольку они имеют побочные эффекты – от головокружения до сухости во рту.
Разжижение мокроты
Еще один путь – предпринять все возможное для разжижения мокроты, ведь густая, вязкая мокрота хуже выводится из организма и больше вам досаждает. Можно даже не принимать муколитики (средства, которые разжижают мокроту и облегчают ее выведение из дыхательных путей), а просто пить побольше воды. Если без муколитиков все же не обойтись, врачи часто рекомендуют амброксол или гвайфенезин: они повышает секрецию бронхиальных желез и снижают вязкость слизи.
Разжижению мокроты способствует также промывание носа солевым раствором – он вымывает из носовой полости всё: бактерии, вирусы, пыльцу и другие аллергены, да и саму мокроту.
Поддерживать нормальный уровень жидкости в организме помогает увлажнитель воздуха.
Народные средства
Лучшее народное средство от постаназального затека – горячий куриный бульон. Конечно, полного излечения он не даст, но любая жидкость принесет существенное облегчение, прежде всего потому, что будет препятствовать обезвоживанию. Кроме того, поднимающийся от обжигающего напитка пар прочищает горло и нос, разжижает мокроту.
По той же причине хорошо помогает горячий душ.
Еще один совет: перед сном хорошенько взбейте подушки и устройте голову как можно выше, чтобы мокрота не собиралась в горле.
Если постаназальный затек вызван аллергией, рекомендации тут несколько иные. В этом случае следует использовать постельное белье с защитой от клещей домашней пыли и стирать его в горячей воде (60°С). Применяйте очиститель воздуха или климатический комплекс с HEPA-фильтром высокого класса; пылесос тоже должен быть снабжен таким фильтром. Пылесосьте и очищайте воздух регулярно, чтобы удалять из воздуха все аллергены и мелкодисперсные взвешенные частицы.
Когда обращаться к врачу
Срочно идите к доктору, если выделения имеют неприятный запах; если у вас высокая температура и свист при дыхании; если неприятные симптомы не проходят в течение 10 дней. Особенно опасно, если в мокроте есть кровь.
Источник
Cтекание слизи по задней стенке глотки
1. Общие сведения
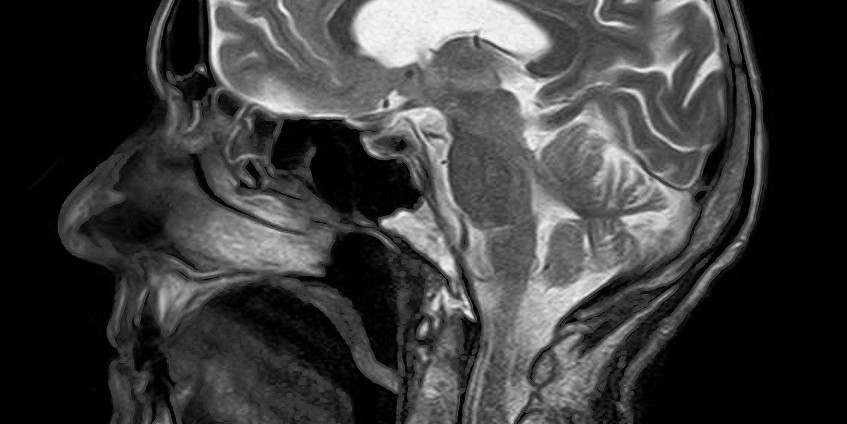
Казалось бы, любому человеку, который хотя бы однажды переболел насморком, знакомо это дискомфортное ощущение: где-то в глубине носоглотки что-то скопилось, и мешает при каждом глотании, и надо срочно, любым способом избавиться… Учитывая, что насморк является самым распространенным из болезненных состояний человека, можно смело предполагать: это ощущение «внутреннего насморка» известно каждому, и известно настолько хорошо, что и говорить тут вроде бы не о чем. В конце концов, слизистые оболочки носоглотки и в норме производят большие объемы секрета, часть которого стекает по задней стенке, проглатывается со слюной и пищей, иногда скапливается, – например, после ночного сна, – но особых проблем, в общем, не создает.
Однако стекание увлажняющей и бактерицидной слизи по задней носоглоточной стенке в гортаноглотку не всегда бывает «обычным» и беспроблемным. Все дело в причинах гиперсекреции, составе и свойствах слизи, ее количестве.
Ринит (насморк) и сопутствующая ему ринорея (обильное истечение слизистого отделяемого из носовых ходов), – это, по большому счету, не болезнь. Это симптом, признак той или иной патологии. Иногда этот симптом является вполне ожидаемым и действительно не несет особого клинического значения, однако в некоторых случаях он требует отдельного внимания и обследования. Для таких случаев введен специальный термин, который в литературе встречается в нескольких синонимичных написаниях: синдром постназального затека (англ. «postnasal drip syndrom»), ретроназальное затекание (иногда пишут «стекание»), ретроназальные выделения, внутренний насморк, постназальный синдром. Впервые он был описан в конце ХVIII века под названием «хронический глоточный катар».
2. Причины
Возможные причины гиперсекреции назальной слизи весьма многочисленны и разнообразны:
- острые респираторный вирусные инфекции (ОРВИ);
- риниты аллергической этиологии;
- синуситы (воспаления придаточных пазух носа);
- инородные тела в назальной полости (чаще встречается в детском возрасте);
- длительный прием гормонсодержащих контрацептивов, гипотензивных средств и препаратов некоторых других групп;
- врожденные или приобретенные аномалии анатомического строения (чаще всего искривление носовой перегородки);
- аденоидит (воспаление гиперпластических разрастаний лимфоидной железистой ткани);
- вазомоторный ринит (гиперчувствительность к перепадам температуры, влажности и т.д.);
- пищевая аллергия или прием острой, кислой и другой раздражающей пищи;
- загрязнение воздуха ирритантами (веществами или частичками, раздражающими слизистую оболочку).
В отсутствие приведенных выше причин постназальный синдром может наблюдаться у женщин на этапе гестации (т.н. ринит беременных) и у больных гастроэзофагеальным рефлюксом.
3. Симптомы и диагностика
Помимо описанного выше мешающего ощущения, чувства скопления и повышенного глотательного (а иногда и рвотного) рефлекса, призванного «прочистить горло», – ретроназальный затек является одной из причин хронического кашля, поскольку избыточные количества слизи, стекая в гортаноглотку, механически раздражают кашлевые рецепторы. Зачастую отмечаются также болевые ощущения в области миндалин и/или глотки, «комок в горле» из-за рефлекторного отека, в более тяжелых случаях – дисфония, охриплость, симптоматика сальпингоотита.
Как правило, при вертикальном положении тела симптоматика значительно облегчается, а при лежании, особенно длительном – усугубляется.
Диагностика включает изучение жалоб и анамнеза, детальный осмотр ЛОР-органов, а также, по мере необходимости, применение дополнительных методов исследования (эндоскопических, томографических, лабораторных и т.д.). В некоторых случаях необходима консультация профильных специалистов, – напр., аллерголога, инфекциониста и др.
Проводится дифференциальная диагностика с хроническим бронхитом и прочими клинически сходными состояниями.
4. Лечение
В зависимости от полученных диагностических результатов, назначается этиотропная терапия, т.е. принимаются меры по устранению первопричины ретроназального затекания. В одних случаях первоочередной задачей является десенсибилизация и купирование аллергического воспаления (решается медикаментозно и путем минимизации контактов с аллергенами), в других не обойтись без хирургического восстановления нормальной анатомии, проходимости, вентиляции и дренирования носовых ходов, в третьих – применяется та или иная стратегия терапии синусита, назначается гастроэнтерологическое лечение, курс физиотерапии и др.
Важно понимать, что постоянное и обильное стекание слизи по задней стенке глотки не является вариантом нормы, это состояние нуждается в консультации специалиста, обследовании и лечении. Эффективная помощь оказывается во всех случаях.
Источник
Синдром постназального затека ( Постназальный синдром )
Синдром постназального затека – это сочетание клинических симптомов, вызванных раздражением слизистых оболочек задней стенки глотки и гортани катаральными или гнойными выделениями из носовой полости или придаточных синусов. Проявления включают кашель, обостряющийся ночью и сразу после пробуждения, ощущение «комка», сухости и жжения в задней части носа, изменения голоса. Диагностика базируется на результатах визуального осмотра глотки и носовой полости, лабораторных исследований, рентгенографии или компьютерной томографии. Лечение заключается в ликвидации первичного очага воспаления медикаментозным или хирургическим способом.
МКБ-10
Общие сведения
Синдром постназального затека (СПЗ) – очень распространенное патологическое состояние. По мнению многих специалистов, он является одной из самых частых причин возникновения кашля. Заболевание встречается повсеместно вне зависимости от социально-экономических показателей и климатических характеристик региона проживания. Более чем в 35% случаев СПЗ обусловлен острыми и хроническими ринитами, еще в 20-25% – различными формами синуситов. Сопутствующие пороки развития полости носоглотки и носа присутствуют у 15-25% больных. Осложнения в виде воспалительных поражений гортани и трахеобронхиального дерева выявляются сравнительно часто – у 20% пациентов.
Причины
Данный синдром является результатом заболеваний ЛОР-органов, при которых нарушается работа региональных экзокринных желез, продуцирующих слизь. В нормальных условиях они обеспечивают увлажнение и очистку носовой полости, носоглотки, придаточных синусов от вдыхаемых веществ. Дисфункция этих желез и избыточный синтез слизи могут быть обусловлены следующими факторами:
- Инфекционные и аллергические патологии. Гиперпродукцию слизи провоцируют воспалительные реакции различной этиологии. Чаще всего это аллергические, бактериальные, грибковые или вирусные синуситы, вазомоторные, медикаментозные или постинфекционные риниты, риниты беременных. Реже патологическое состояние вызывает разрастание аденоидных вегетаций и их воспаление – аденоидит.
- Врожденные и приобретенные аномалии. Классическую форму синдрома постназального затекания потенцирует врожденное образование средней линии носоглотки – киста Торнвальдта. В качестве способствующих факторов могут выступать искривление носовой перегородки, буллезная деформация раковин, другие пороки глотки и полости носа.
- Заболевания желудочно-кишечного тракта. К редким причинам СПЗ относятся патологии пищеварительной системы, сопровождающиеся забросом содержимого желудка в просвет носоглотки и ротоглотки – дивертикул пищевода, грыжа пищеводного отверстия диафрагмы и ларингофарингеальный рефлюкс.
Выделяют ряд факторов, не вызывающих СПЗ напрямую, но способствующих развитию уже имеющихся нарушений. В их список входят табакокурение, неблагоприятная экологическая обстановка, работа с летучими химикатами или в условиях повышенной сухости воздуха, гормональный дисбаланс различного происхождения, длительный или бесконтрольный прием некоторых системных фармакотерапевтических средств и сосудосуживающих носовых капель.
Патогенез
Заболевание развивается на фоне воспалительного поражения верхних дыхательных путей. В результате местного повышения проницаемости кровеносных сосудов и экссудации выделяются гнойные или слизистые патологические массы, усиливается работа слизистых желез. Накапливаясь, выделения стекают по задней стенке глотки в вестибулярный отдел гортани. В данной области происходит механическое раздражение нервных окончаний афферентной части дуги кашлевого рефлекса, что провоцирует кашель. В дневное время суток клиника менее выражена. Это обусловлено тем, что значительную часть выделений пациент проглатывает, из-за чего они не попадают на кашлевые зоны – слизистые оболочки надгортанника и голосовые складки. Ночью, когда тело пребывает в горизонтальном положении, слизь или гной свободно протекают к рефлексогенным участкам гортаноглотки, стимулируя кашель.
Симптомы постназального синдрома
В клинической картине преобладают неспецифические симптомы, характерные для острой респираторной вирусной инфекции. Зачастую ведущее место занимают проявления первичного заболевания – ринита, синусита и других. Это могут быть нарушения носового дыхания, чувство заложенности, сухости или жжения в носу, гнусавость, головная боль, общая слабость, недомогание, субфебрильная температура тела. На формирование СПЗ указывает дискомфорт и ощущение скопления слизи в задних отделах носоглотки, реже – боль в этой области. Пациенты описывают это состояние как «комок», который не исчезает при глотании и незначительно уменьшается при покашливании. Возникает сухой кашель, который наблюдается в первой половине дня, особенно – утром. В тяжелых случаях больные откашливают слизистые сгустки бледно-оранжевого или оранжево-желтого цвета, ночью испытывают сильные приступы кашля.
Осложнения
Осложнения синдрома постназального затека связаны с распространением воспалительного процесса в нижерасположенные отделы дыхательных путей. При отсутствии своевременного лечения основной патологии формируются рецидивирующие или хронические фарингиты и ларинготрахеиты. При длительном течении и синтезе большого количества патологических масс могут возникать затяжные, сложно поддающиеся лечению бронхиты и пневмонии. Реже выделения проникают в пищевод, становясь причиной эзофагитов.
Диагностика
Постановка диагноза постназального синдрома основывается на результатах объективного осмотра, анамнестических данных, жалоб пациента. Лабораторные и инструментальные методы носят вспомогательный характер, нацелены на выявление первопричины патологии, выбора наиболее целесообразной лечебной тактики. При опросе больного врач-отоларинголог акцентирует внимание на недавно перенесенных заболеваниях и имеющихся аномалиях развития верхних отделов дыхательной системы, усилении симптомов в определенное время суток. Дальнейшая диагностическая программа состоит из:
- Риноскопии. При внешнем осмотре носовой полости отмечается отечность и гиперемия слизистых оболочек, наличие сгустков, особенно – на дне и под задними концами нижних раковин. Выделяют эндоскопически негативный вариант СПЗ, при котором в полости носа сгустки секрета отсутствуют.
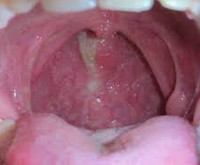
- Мезофарингоскопии. Характерный признак болезни – наличие слизистых тяжей желтоватого цвета, проходящих по гиперемированной, несколько отечной задней стенке ротоглотки от мягкого неба из носоглотки.
- Общий анализ крови. Изменения в ОАК в начале заболевания зависят от ведущего этиологического фактора. При вирусных патологиях определяется нейтропения и лимфоцитоз, при аллергических – эозинофилия. При бактериальной этиологии СПЗ и на фоне выраженной клинической картины в анализе крови обнаруживается лейкоцитоз с нейтрофилезом и характерное для всех вариантов повышение СОЭ.
- Лучевые методы исследования. Используются при эндоскопически негативном варианте для выявления поражений придаточных пазух. Базовый метод – рентгенография околоносовых синусов, реже применяют компьютерную томографию этой области. О наличии синусита свидетельствует утолщение слизистой оболочки той или иной пазухи, полное или частичное затемнение ее просвета.
Лечение постназального синдрома
Терапевтическая тактика зависит от характера и этиологии заболевания. В большинстве случаев достаточно консервативной терапии. К оперативным вмешательствам прибегают только при невозможности ликвидировать очаг воспаления медикаментозными средствами. Перечень возможных лечебных мероприятий включает:
- Этиотропную терапию. При бактериальной инфекции препаратами выбора являются антибиотики, подобранные с учетом предварительного бактериологического исследования. При грибковых поражениях назначают антимикотические препараты. При вирусной и аллергической этиологии зачастую используют только симптоматическое лечение.
- Патогенетические и симптоматические средства. Снятие отечности слизистых оболочек и подавление секреции возможно при применении топических кортикостероидов, антигистаминных препаратов. При необходимости программу терапии дополняют антипиретиками, витаминными комплексами. Противокашлевые средства показаны только при сильных приступах кашля.
- Хирургическое лечение. Обычно прибегают к эндоскопическим операциям на внутриносовых структурах и околоносовых пазухах. При необходимости выполняют коррекцию искривленной носовой перегородки (септопластику), резекцию буллезных раковин носа или удаление кисты Торнвальдта. Положительные результаты дает шейная резекция задних концов нижних носовых раковин или их биполярная коагуляция.
Прогноз и профилактика
Прогноз для здоровья в случае своевременного выявления и соответствующей коррекции основного этиологического фактора – благоприятный. Устранение патологического процесса в первичном очаге воспаления приводит к полному исчезновению симптомов заболевания. Специфических превентивных мероприятий в отношении данного синдрома не разработано. Неспецифическая профилактика основывается на раннем лечении бактериальных, вирусных и грибковых поражений ЛОР-органов, которые могут сопровождаться гиперсекрецией слизи или образованием гнойных масс. Важную роль играет коррекция врожденных и приобретенных аномалий носовой полости и глотки, купирование сезонных аллергических реакций.
Источник