- Как лечить неврастению
- Причины срыва нервной системы
- Симптомы
- Гиперстеническая (возбудимая) форма
- Раздражительная слабость (промежуточная форма)
- Гипостеническая (тормозная) форма
- Постановка диагноза и лечение
- Профилактика нервного срыва
- Острое психотическое расстройство (острый психоз) — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы острого психотического расстройства
- Патогенез острого психотического расстройства
- Классификация и стадии развития острого психотического расстройства
- Осложнения острого психотического расстройства
- Диагностика острого психотического расстройства
- Лечение острого психотического расстройства
- Антипсихотические лекарственные средства
- Психологическое лечение
- Прогноз. Профилактика
Как лечить неврастению

Неврастения или астеноневротический синдром – самый распространенный вид расстройства психики с маловыраженными изменениями. В сущности, это сильное истощение нервной системы. В силу похожести симптомов, его иногда отождествляют с синдромом хронической усталости, однако, как показали недавние исследования, у этих состояний различное происхождение, поэтому и лечение должно быть другим.
Срыв нервной системы, коей и является неврастения – обратимое явление, вне зависимости от того, насколько интенсивно и длительно наблюдались проявления данного синдрома. Протекает он без сильных личностных расстройств и психоза. Но человек прекрасно осознает свое состояние и достаточно тяжело его переносит, чем ухудшает качество своей жизни.
Возникает астенический невроз на почве какой-либо ситуации, травмирующей психику, вкупе с хроническим «недосыпом» или недостатком другой физиологической потребности, а также перегрузкой организма. К этим факторам добавляются различные болезненные состояния, в том числе и инфекции.
Расстройству одинаково подвержены и мужчины и женщины, но у последних, в силу отягощения разными патологиями, оно протекает тяжелее. Что касается возрастного ценза, то больше всего заболевших – люди старше 25 лет. Это заболевание даже получило «народное» название «синдром менеджера». Но наша стремительная эпоха внесла свои коррективы: из-за сложной школьной программы, интеллектуальной и спортивной активности, у представителей нынешнего подрастающего поколения тоже стала диагностироваться неврастения.
Будет заблуждением считать, что астеноневротический синдром присущ только жителям больших городов. Просто люди, живущие в небольших населенных пунктах, в том числе, и в селах, привыкли все проблемы со здоровьем такого рода списывать на простую усталость, лень, плохой характер. А между тем, неврастения подстерегает каждого человека.
Причины срыва нервной системы
Развитию болезни способствует множество факторов, которые можно поделить на группы.
К биологическим факторам, прежде всего, относят плохую наследственность. В списке также:
- тяжелое течение беременности матери, инфекционные заболевания, перенесенные ею в это время;
- сложные роды, сопряженные с травмами младенца;
- особенности нервной системы;
- недостаток сна;
- физическое и эмоциональное истощение;
- недостаток отдыха, расслабления;
- интоксикация организма алкоголем, табаком или другими веществами;
- недостаток витаминов;
- соматические заболевания.
Психологическими причинами развития неврастении являются психотравмы, полученные в детском возрасте. Кроме этого, способствует и:
- внезапный стресс при важных для индивида обстоятельствах, личная трагедия;
- длительная психотравмирующая ситуация, конфликт;
- пессимистическое настроение.
Не обходится и без социальных факторов:
- особенностей семейной обстановки в детстве, воспитания, условий взросления;
- получения большого потока информации, для обработки которой требуются особые условия и много времени;
- своеобразия круга общения, интересов;
- неудовлетворенности личных притязаний.
Симптомы
Неврастения проявляет себя такими признаками:
- Излишняя раздражительность даже из-за мелочи, вспыльчивость, злость, постоянное недовольство.
- Нетерпеливость – стремление получить все сразу, невозможность ожидания – оно буквально «убивает».
- Постоянное чувство усталости, слабости.
- Боль в висках или ощущение опоясывающей, сдавливающей боли головы.
- Отсутствие возможности сосредоточиться, продолжительно заниматься одним делом.
- Нарушение последовательности мыслей, общего восприятия окружающего.
Говоря же подробней о симптоматике астеноневротического синдрома, правильнее рассматривать расстройство пофазно, так как интенсивность его проявления постепенно нарастает. Но чаще болезнь останавливается на какой-то определенной фазе, то есть, ее развития не происходит, что находит отражение в постановке диагноза.
Гиперстеническая (возбудимая) форма
Это – начальная стадия заболевания, которая фиксируется чаще всего. Характеризуется она нервозностью, раздражительностью, возбудимостью.
Больного нервируют любые, даже тихие, звуки (скрип и легкий стук двери, шёпот, ход часов, капанье воды и т.п.), яркий свет, присутствие рядом людей и их передвижение. Самый незначительный повод вызывает вспышку эмоций, неудержимого раздражения или даже гнева. Не осознавая причины агрессии, человек может оскорбить или обидеть кого-то.
Больной нетерпелив, стремится сделать сразу несколько дел, суетится, но его работоспособность оставляет желать лучшего. Виновата в этом не слабость или быстрая усталость, а проблема с концентрацией внимания, постоянное отвлечение.
Нарушается режим сна: днем больной вялый, а ночью засыпает с трудом и спит плохо, с кошмарами, часто просыпается. Пробуждение случается либо раньше обычного, либо позднее.
Постоянные головные боли получили название «каска неврастеника» — они сдавливающие, весьма изнуряющие. Болевые ощущения при повороте и наклоне головы переходят вдоль позвоночника на спину. Психическое или физическое напряжение делают их интенсивнее.
Раздражительная слабость (промежуточная форма)
Данная фаза сочетает сильную раздражительность со стремительным уменьшением ресурсов организма. В принципе, это и есть отражение клинической сути расстройства.
Приступы раздражения наиболее интенсивны, вспышки гнева моментально переходят к потоку слез, совершенно индивиду несвойственному. Такая слезливость возникает от несостоятельности больного преодолеть всепоглощающее недовольство. Настроение меняется мгновенно: то мрачность, то веселье.
Больной чаще вялый, его ничего не интересует, аппетит становится хуже или вовсе пропадает. Страдает пищеварение, что отражается диареей, запорами, отрыжкой, изжогой. Сердечный ритм учащается, пульс и кровяное давление колеблется. Конечности становятся вялыми, появляется неустойчивость и так называемые мушки перед глазами, прилив жара сменяется ознобом, покраснение кожи – бледностью. Снижается либидо, у мужчин возможны проблемы с эректильной функцией. Возможны частые позывы к мочеиспусканию.
Гипостеническая (тормозная) форма
При данной стадии особенно ярко проявляются подавленность, слабость, мрачность, вялость. Ничего делать не хочется, но тревожности и тоски не ощущается. Мысли больного сосредоточены только на собственных неприятных ощущениях в теле, и он, предполагая у себя какую-то серьезную болезнь, обращается к врачам, которые, естественно, таковой не обнаруживают.
Очень часто неврастению можно устранить хорошим полноценным отдыхом. Но если это не помогает и болезнь зашла слишком далеко, то придется отдаваться в руки профессионалов.
Постановка диагноза и лечение

Специалист соберет анамнез, побеседует с больным. В случае классических симптомов при преобладании реакции возбуждения
ставится диагноз «гиперстеническая неврастения». Если же тормозных реакций больше, в том числе сонливости, то есть основания полагать, что это гипостеническая неврастения.
Комплексное лечение расстройства подразумевает, прежде всего, нормализацию жизни больного, а также использование психотерапии и медикаментов.
Сразу нужно отметить, что самостоятельно «прописывать» себе препараты нельзя, особенно психостимулирующие – они могут привести к зависимости и усилению проявлений расстройства.
Врач подбирает лекарственные средства, основываясь на наличии и выраженности определенных симптомов (форма неврастении), индивидуально для каждого пациента прописывается доза и срок приема. Это тонизирующие или успокаивающие препараты, приводящие в норму работу сердечно-сосудистой системы, транквилизаторы. В обязательном порядке включают и общеукрепляющие, восстанавливающие функции организма, улучшающие обмен веществ средства, а также витамины групп С и В, антиоксиданты, нейрорубин и т.п. Не помешают и растительные экстракты.
Психотерапия включает в себя психоанализ, индивидуальные и групповые сеансы, беседы с психотерапевтом, тренинги. Это позволяет выявить и устранить причины расстройства, изменить отношение пациента к ним, получить навыки отделения главного от второстепенного и умения получать удовольствие от жизни.
Аутогенная тренировка научит самовоспитанию и самовнушению, а гипноз поможет нормализовать сердцебиение, кровоснабжение, тонус мышц.
Такая болезнь, как неврастения, госпитализации не требует. Специалисты, проводя терапевтическое и медикаментозное лечение, обычно дают пациентам такие советы:
- сменить обстановку, чаще гулять на свежем воздухе, приятно проводить время, путешествовать;
- взять отпуск, не проверять электронную почту, отключить телефон – полноценно отдохнуть, заняться любимым делом, приносящим удовольствие;
- уменьшить эмоциональные нагрузки, отрицательно влияющие на психику;
- установить такой режим дня с четким графиком, в котором бы отводилось достаточно времени на отдых и сон;
- укрепить иммунитет, ввести сбалансированный рацион питания, принимать витамины;
- восстановить вегетативную функцию путем массажа, акупунктуры, теплых ванн для ног, горячих ароматизированных ванн.
Неплохой вариант лечения неврастении – использование народных методов, но перед этим следует посоветоваться с лечащим врачом. Из самых действенных вариантов, благотворно влияющих на вегетативную и центральную нервные системы, можно порекомендовать такие:
- Отвар пустырника. Столовую ложку травы заливают стаканом кипятка, выдерживают на водяной бане четверть часа, дают остыть и процеживают. Принимают в течение месяца 3 раза в день.
- Отвар боярышника. Заваривают ягоды (1 ст.л.) кипятком (стакан), через 45 минут процеживают.
- Чай из мелиссы и мяты. Заваривают как обычный чай – такой напиток успокаивает, способствует хорошему сну.
- Настойка валерьянки спиртовая – 30 капель добавляют в небольшое количество воды и пьют перед отходом ко сну.
- Лавандовая ванна. Сушеные соцветия (200 гр.) кладут в кипяток (5 л) и 7 минут томят на огне. Отвар процеживают и заливают в наполненную теплой водой ванную. Полежать в ней нужно 20 минут.
- Общеукрепляющие сборы с малиной, корнем аира, листьями березы, цикорием, земляникой, шиповником, душицей.
Профилактика нервного срыва
Для предупреждения неврастении следует правильно планировать свой рабочий день. Его график должен быть таким, чтобы нашлось время для спокойного выполнения поставленных задач и, в случае непредвиденных ситуаций, их нормального решения.
Нервная система не железная – ей нужно восстановление. Поэтому трудоголики должны зарубить себе на носу: рабочие дни должны обязательно перемежаться выходными и отпусками. Отдыхать следует систематически, полноценно, не торопясь, питаться, полноценно высыпаться.
Необходимо также заниматься спортом, укреплять здоровье. Вообще, нелишним является научиться правильно распоряжаться своим временем.
Все вышеописанные рекомендации помогут избежать астеноневротического синдрома, всегда быть в форме в физическом и психологическом смысле.
Так как одной из причин неврастении является гиподинамия – недостаток движении, то врач обязательно посоветует ввести физические нагрузки. Они не должны быть очень сильными, а строго дозированными. Отличный вариант – плавание.
Что касается рациона питания, то требуется употреблять продукты, способные быстро восстановить организм. Пищу нужно употреблять регулярно, не объедаться.
Очень полезны теплые ванны с отварами трав, эфирными маслами.
Часто для лечения истощения нервной системы используется гипноз, который снимает напряжение нервов, навязчивые мысли, тревоги. Всего час гипносна заменяет многочасовой обычный, при этом можно добиться глубокого расслабления и активировать силы организма на излечение.
Медикаментозная терапия предполагает прием сосудорасширяющих средств, ноотропов, антидепрессантов, улучшающих метаболизм мозга препаратов, успокаивающих лекарств. Также очень важны определенные витамины, которые назначают на разных стадиях лечения.
Что касается психотерапии, то она позволяет устранить причины, приведшие к болезни, проанализировать ошибки и найти пути их исправления.
Правильно подобранное профессиональное лечение дает возможность вылечить неврастению за короткий срок. Наступает полное выздоровление, и человек снова может радоваться жизни и получать от нее удовольствие.
Источник
Острое психотическое расстройство (острый психоз) — симптомы и лечение
Что такое острое психотическое расстройство (острый психоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Федотова Ильи Андреевича, психотерапевта со стажем в 12 лет.
Определение болезни. Причины заболевания
Острое психотические расстройство (ОПР) или острый психоз — это болезненное психическое состояние, при котором возникают трудности с определением того, что реально, а что нет. При этом расстройстве у человека формируются ложные убеждения, не поддающиеся разубеждению (бредовые идеи), он начинает воспринимать вещи, которые не видят или не слышат другие (галлюцинации). [1]
Иногда люди с острым психозом отличаются некогерентной (разорванной или дезорганизованной) речью и поведением, которое не соответствует внешней ситуации (в быту это называют неадекватностью). Также у них могут возникать проблемы со сном, социальная отстранённость, отсутствие мотивации и трудности при выполнении ежедневных действий. [1]
Данное расстройство было описано ещё в древние времена: Гиппократ упоминает о нём уже в IV веке до н. э. [2]
В среднем около 3% людей в какой-то момент своей жизни переживают психоз, у трети из них это связано с развитием шизофрении. [1]
Острый психоз имеет много различных причин: [1]
- психические заболевания (шизофрения или биполярное аффективное расстройство);
- длительная депривация сна (частичное или полное его отсутствие);
- некоторые тяжёлые соматические расстройства (в таком случае речь идёт о соматогенном психозе);
- некоторые лекарственные и наркотические психоактивные вещества. [2]
Отдельно выделяют два реактивных психоза:
- послеродовой психоз — может возникнуть после рождения ребёнка и связан с комплексом причин (например, наличие психического заболевания у самой матери, неблагоприятное течение родов и т. д.);
- психогенный психоз — возникает как реакция на сильную психотравмирующую ситуацию (например, смерть близкого человека). [3]
Симптомы острого психотического расстройства
Об остром психозе свидетельствуют четыре основных симптома: сенестопатии, иллюзии, галлюцинации и бредовые идеи.
Сенестопатии — это необычные, вычурные, неприятные соматические ощущения, которые могут быть связаны с заболеваниями внутренних органов или существовать в воображении пациента-ипохондрика.
Наиболее часто сенестопатии встречаются:
- при психозах инволюционного возраста, т. е. у людей 45-60 лет, в организме которых запускается процесс «старения» органов и тканей — проявляются в форме неприятных ощущений свербения, ползания, перемещения в коже (бред одержимости кожными паразитами);
- при шизофрении — носят самый вычурный характер (ощущения переливания, сжатия, распирания, жжения) и служат основой для бреда воздействия и ипохондрических видов бреда.
Иллюзии — это искажённые, неверные восприятия реально существующего объекта. Они могут возникать также и у психически здоровых людей, поскольку искажённое восприятие объекта зависит, например, от освещённости, эмоционального состояния человека или состояния слухового анализатора (слабослышащие люди).
При психозах могут возникнуть:
- вербальные иллюзии — реальная речь окружающих людей воспринимается как враждебные высказывания;
- парейдолическиеиллюзии — встречается при делириях (расстройствах психики с помрачением сознания) интоксикационного или травматического происхождения. Так, пациент с алкогольным делирием (белой горячкой) в пятнах на обоях замечает шевеление и причудливые, меняющиеся лица, а в трещинах на потолке замечает змей, готовых наброситься на него. При сумеречных помрачениях сознания, связанных с травмой или эпилепсией, больной воспринимает врача как убийцу, а фонендоскоп в его руке — как направленный на него пистолет.
Галлюцинации — это восприятия объекта, которого на самом деле не существует. Чаще всего они бывают слуховыми или вербальными. Например, пациент слышит несуществующие «голоса», которые могут исполнять различные роли:
- комментировать его действия (комментирующие галлюцинации);
- нападать или защищать (драматические галлюцинации);
- оправдывать и хвалить (ангельские галлюцинации);
- навязчиво и бессистемно что-то повторять (стереотипные или навязчивые галлюцинации);
- приказывать что-либо сделать (императивные галлюцинации) — могут быть опасными для больного и окружающих.
Галлюцинации, связанные с ОПР, следует отличать от галлюцинации, вызванных болезнью, и от проявлений эйдетизма — феноменальной способности визуализировать представления (воспоминания) с необыкновенной чувственной яркостью, которая встречается у художников и детей, причём у детей яркие и «живые» образы визуализированных представлений могут выполнять роль героев-друзей и собеседников.
Бредовые идеи — это субъективные суждения, принимающиеся пациентом с ОПР за истину, которые объективно являются ложными, направдоподобными, нелепыми и не соответствуют реальности. Разубедить пациента или психологически скорректировать такие умозаключения невозможно.
Бредовые идеи бывают:
- первичными — связанными с поражением мышления
- вторичными — происходящими на почве иллюзий, галлюцинаций или психических автоматизмов (когда человек перестаёт быть хозяином собственных мыслей);
- систематизированными — подкреплёнными субъективными доказательствами самого пациента (всё, что не сходится с доказательством, отвергается);
- несистематизированными — лишеными доказательной базы и логики;
- инкапсулированными — отрывочными;
- резидуальными — остаточными, затухающими;
- образными — отражающими преобладающее настроение;
- интерпретативными — произвольно истолковывающими реальность.
Бредовые идеи могут возникать и у здоровых людей, которые тесно общаются с «бредовыми» больными. Такая форма бреда называется индуцированной. Если человек с ОПР обладает сильной харизмой и лидерскими качествами, то индуцированный бред может стать своеобразной «эпидемией».
По содержанию бредовые идеи бывают:
- паранойяльными — идеи особого отношения;
- параноидными — идеи преследования;
- парафренными — идеи величия, богатства и переоценки своих возможностей.
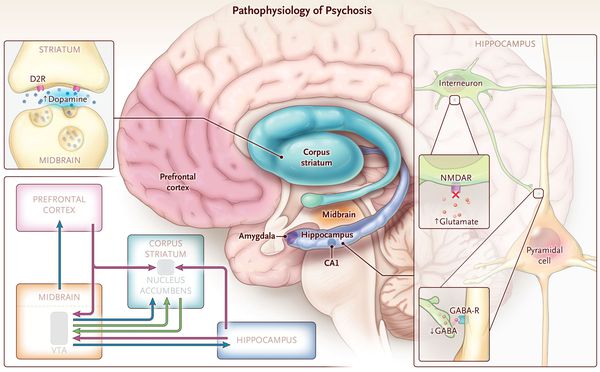
Патогенез острого психотического расстройства
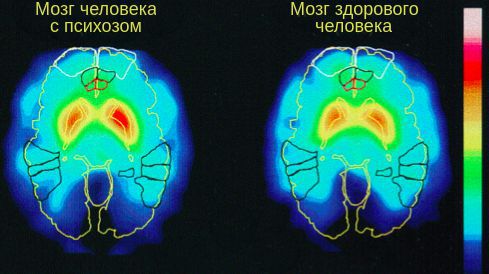
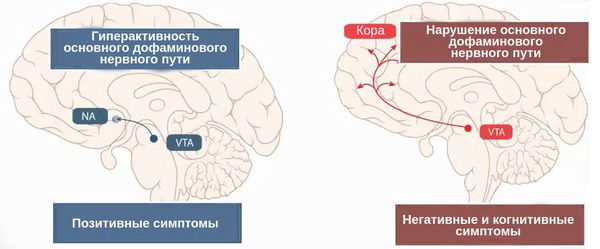
ОПР традиционно рассматривается как следствие нарушения работы дофаминовой нейротрансмиттерной системы головного мозга. Данная гипотеза утверждает, что психоз является результатом гиперактивности дофамина в головном мозге, особенно в мезолимбической системе. [4] Дофамин — это вещество, участвующее в передаче импульсов между нервными клетками.
Главный источник доказательств этой гипотезы — это фармакологические эффекты антипсихотических препаратов, которые блокируют D2-дофаминвые рецепторы, тем самым уменьшая интенсивность психотических симптомов. И наоборот: препараты, которые увеличивают выработку дофамина или блокируют его «возврат» и разрушение (например, амфетамины и кокаин), могут провоцировать психоз. [5]
Дисфункция рецепторов NMDA, которые влияют на интенсивность взаимодействия нервных клеток, также была предложена как возможный механизм возникновения психоза. [5] Эта теория подкрепляется тем фактом, что парциальные антагонисты рецепторов NMDA, такие как кетамин и декстрометорфан, при больших передозировках способствуют появлению психотического состояния. Симптомы такой интоксикации считаются зеркальными симптомами шизофрении, причём возникают как позитивные (продуктивные), так и негативные симптомы. [6]
Антагонизм NMDA-рецепторов помимо провоцирования симптомов, напоминающих психоз, проявляется и другими нейрофизиологическими аспектами: уменьшение амплитуды P50, P300 и других вызванных потенциалов нервных клеток. [6]
Длительный приём или высокие дозы психостимуляторов могут изменить нормальное функционирование головного мозга, делая его похожим на маниакальную фазу биполярного расстройства — одну из разновидностей психотических состояний. [7] Антагонисты NMDA-рецепторов реплицируют некоторые из так называемых «негативных» симптомов, например, расстройство мышления (в малых дозах) и кататонию (в высоких дозах). Психостимуляторы, особенно у тех, кто уже склонен к психотическому стилю мышления, могут вызывать некоторые «позитивные» симптомы, такие как бредовые убеждения, особенно персекуторного (преследующего) содержания.
Классификация и стадии развития острого психотического расстройства
Острый психоз бывает:
- первичным — является результатом психиатрического расстройства, которому не предшествовали другие нарушения;
- вторичным — вызван другими медицинскими проблемами. [4]
Первичные психозы необходимо лечить сразу при помощи антипсихотических препаратов, а вторичные требуют устранения первопричины: опухоли мозга, интоксикации и другой патологии.
ОПР классифицируются в зависимости от психиатрического расстройства, к которому они отнесены. Если они связаны с расстройствами шизофренического спектра, то острые психозы могут приобретать следующие формы: [8]
1. Параноидная шизофрения — общие критерии шизофрении, выраженные галлюцинации и/ил и бред (например, бред преследования, отношения и значения; обонятельные, а также слуховые галлюцинации угрожающего или приказного характера). «Негативные» симптомы присутствуют, но не являются ведущими. Течение эпизодическое или хроническое.
2. Гебефреническая (гебефренная) шизофрения — дезорганизованное мышление, разорванная речь, стремление к изоляции, безэмоциональное и бесцельное поведение. Начинается довольно рано, прогноз плохой из-за выраженных «негативных» расстройств.
3. Кататоническая шизофрения — доминируют двигательные расстройства (но не имеют диагностического значения для шизофрении):
- ступор или мутизм (отсутствие речи);
- возбуждение (моторная активность, которую человек не может контролировать);
- застывание;
- негативизм;
- ригидность (сопротивляемость или отсутствие реакции в ответ на стимулы);
- восковая гибкость (удерживание частей тела в определённом положении);
- другие симптомы (например, автоматическая подчиняемость и персеверация — упорное повторение действия).
4. Простой тип шизофрении — прогрессирующее развитие негативных симптомов отсутствие выраженных галлюцинаций, бреда и кататонических проявлений, существенные изменениях поведения (потеря интересов, бездеятельность и социальная аутизация).
5. Постшизофреническая депрессия — один из этапов приступообразной шизофрении, развивается после наступления психотического приступа.
6. Остаточная шизофрения:
- отчётливые негативные шизофренические симптомы (сниженная активность, эмоциональная сглаженность, пассивность, бедность мимики);
- наличие в прошлом хотя бы одного отчётливого психотического эпизода, отвечающего критериям шизофрении;
- наличие негативных шизофренических симптомов и периода, при котором интенсивность и частота бреда и галлюцинаций минимальны;
- отсутствие деменции или другой мозговой патологии;
- отсутствие хронической депрессии.
В следующем пересмотре МКБ-11 предложено отказаться от форм шизофрении. Это связано со сложностью в дифференциации форм между собой, а также с тем, что в практике часто наблюдается переход болезни из одной формы в другую.
Осложнения острого психотического расстройства
Люди, у которых ранее возникали ОПР, чаще других злоупотребляют наркотиками и/или алкоголем. Некоторые используют их для лечения психотических симптомов. И хотя психоактивные вещества действительно облегчают проявления психозов (пусть кратковременно и незначительно), злоупотребление ими может только усугубить психотические симптомы или вызвать другие проблемы.
Например, исследования показывают, что люди с шизофренией чаще курят. Никотин помогает им справляться с тревогой, а также уменьшает некоторые побочные действия антипсихотической терапии. Но при этом в разы повышается риск возникновения рака лёгких и сосудистых катастроф (инсультов и инфарктов). Поэтому наркотики и алкоголь не используются как лекарственные препараты: их применение не решает проблемы, а лишь путём мнимого облегчения присоединяет другую проблему. [3]
При отсутствии лечения психотические симптомы могут привести к нарушениям в социальном сфере: проблемы в учёбе и работе, напряженные семейные отношения и потеря близких социальных контактов — друзей и знакомых. Чем дольше симптомы не проходят, тем больше риск возникновения дополнительных проблем — частые безосновательные вызовы скорой медицинской помощи, поступление в психиатрическую больницу, проблемы с законом. В целом всё это называют «социальным дрейфом» — потерей социального статуса, профессиональных навыков, компетенций с нарушением накопленных в течение жизни контактов. Финалом такого дрейфа становится бездомность и потребность в постоянном социальном сопровождении. Поэтому среди бездомных людей очень высок процент людей с психотическими расстройствами. [3]
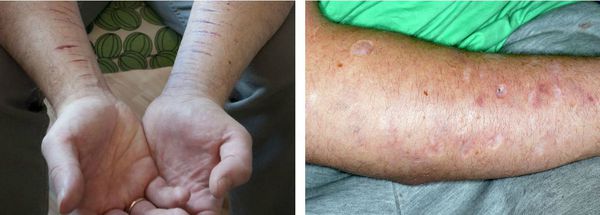
У людей с острым психозом также высок риск самоповреждения и самоубийства. Поэтому если пациент наносит себе вред, следует немедленно обратиться к врачу или в службу «Телефона доверия». Близким людям следует обращать внимание на признаки необъяснимых порезов, ушибов или ожогов от сигарет, которые обычно находятся на запястьях, руках, бёдрах и груди.
Люди с ОПР, которые наносят себе вред, могут всегда быть одеты в закрывающую одежду, даже в жаркую погоду. Ввиду непосредственной опасности допускается недобровольное освидетельствование таких пациентов врачами-психиатрами, а также недобровольное лечение в условиях психиатрических стационаров.
Диагностика острого психотического расстройства
Диагностика ОПР в первую очередь проводится путём наблюдения за поведением пациента и беседы с ним. В процессе такого обследования можно выявить объективные признаки наличия психотических переживаний:
- дезорганизованное поведение и речь — порой речь больного настолько нарушена, что невозможно понять, о чём он хочет сказать (это называют «словесной окрошкой»);
- признаки галлюцинаций — больной может постоянно закрывать уши, разговаривать, когда рядом нет никого, смотреть мимо собеседника и т.д.;
- косвенные показатели наличия бредовых переживаний — например, больной может обматывать голову металлическими предметами, так как думает, что ему на мозг воздействуют лучами.
Кроме того, проводится перечень дополнительных параклинических обследований, чтобы исключить внешнюю, отличную от психических расстройств причину:
- томография головного мозга — для исключения опухолей и сосудистых нарушений;
- обследования на психоактивные вещества и другие.
Когда все внешние причины исключены, переходят к дифференциальной диагностике среди психиатрических причин острого психоза. Самым частым фактором возникновения ОПР является шизофрения. Долгое время диагностика шизофрении строилась на симптомах Курта Шнайдера, который выявил их путём статистического анализа историй болезней:
- звучание мыслей;
- галлюцинации от третьего лица;
- галлюцинации в форме комментариев;
- соматические галлюцинации;
- отнятие или вкладывание мыслей;
- трансляция (открытость) мыслей;
- бредовое восприятие;
- восприятие ощущений или действий, будто они вызваны чьим-то воздействием.
В современных классификациях отмечается отхождение от этих критериев, так как они показали свою малую специфичность именно для шизофрении.
Другими психиатрическими причинами ОПР могут быть:
- биполярное аффективное расстройство — тогда в клинике психоза будут преобладать аффективные (эмоциональные) нарушения;
- деменция — в этом случае в клинике психоза будет много психоорганических знаков;
- абстинентный синдром после злоупотребления психоактивными веществами.
Лечение острого психотического расстройства
Лечение ОПР включает комбинацию антипсихотических препаратов, психологических методов и социальной поддержки (поддержка социальных потребностей человека, таких как образование, занятость или жилье).
Антипсихотические лекарственные средства
Обычно данные препараты рекомендуются в качестве первого и самого главного метода лечения психоза. Они блокируют действие избытка дофамина в головном мозге. [3]
Антипсихотические препараты подходят далеко не всем, так как их побочные эффекты могут воздействовать на людей по-разному. Например, антипсихотические средства необходимо тщательно контролировать и подбирать людям, страдающими сердечно-сосудистыми заболеваниями, эпилепсией и другими состояниями, которые вызывают судороги или припадки.
Побочные эффекты могут таких препаратов включать в себя сонливость, дрожание, увеличение веса, возбуждение, мышечные подёргивания и спазмы, затуманенное зрение, головокружение, запор, потерю полового влечения (либидо), сухость во рту и другие. Они все обратимы и корректируемы.
Антипсихотики уменьшают чувство тревоги в течение нескольких часов их использования. Но чтобы уменьшить непосредственно психотические симптомы, такие как галлюцинации или бредовые мысли, может потребоваться приём на протяжении несколько дней или недель.
Антипсихотики можно принимать внутрь (перорально) или в виде инъекций. Существует несколько антипсихотических препаратов с медленным высвобождением, при лечении которыми требуется только одна инъекция каждые две-шесть недель (например, пролонги для поддерживающей терапии).
После эпизода психоза большинству людей, которые поправляются при приёме лекарств, нужно продолжать принимать их как минимум в течение года. Около 50% людей должны принимать лекарства более длительное время, чтобы предотвратить повторение симптомов. Если у человека тяжёлые психотические эпизоды, их, возможно, придётся отправить в психиатрическую больницу для лечения.
Психологическое лечение
К психологическим методам лечения относятся:
- когнитивно-поведенческая терапия (КПТ), основанная на индивидуальной беседе — весьма успешна в оказании помощи людям с психозами;
- семейные вмешательства — участие в терапии членов семьи и близких друзей снижают потребность в стационарном лечении.
Прогноз. Профилактика
Перед развитием ОПР у людей обычно наблюдаются критерии ультравысокого риска развития психоза:
- эпизодическое появление одного психотического симптома или более:
- галлюцинаций;
- бреда;
- формальных нарушений мышления (разорванности мышления, ощущения «наплыва мыслей» или их «блокировки» и т. п.);
- появление одного аттенуированного (сглаженного) психотического симптома или более:
- идей отношения (мыслей о том, что другие по-особому относятся к нему);
- странных убеждений или необычного «магического» мышления, включая идеи грандиозности;
- параноидных идей;
- необычного перцептивного опыта (элементарных обманов восприятия);
- странностей мышления и речи;
- присутствие наследственных факторов риска (история психозов, шизоидного или шизотипического расстройств личности у родственников).
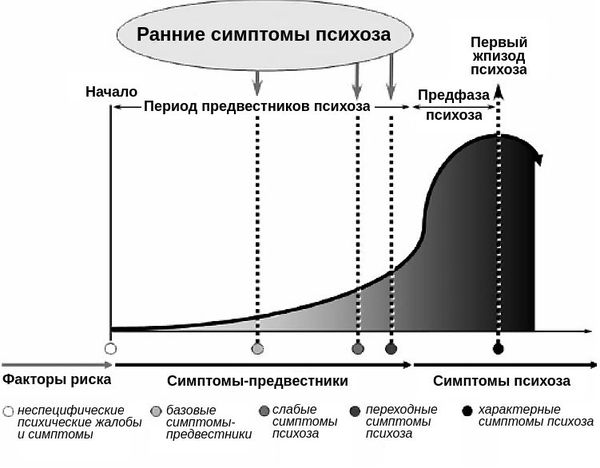
Развитие ОПР очень важно «поймать» на этапе перечисленных ранних проявлений, так как только это позволяет приостановить развитие серьёзных необратимых изменений личности.
Период симптомов-предвестников, который протекает перед началом острых психотических проявлений, называют «окном возможностей», когда можно реально изменить ход заболевания. Все остальные попытки лечебного вмешательства после манифеста психоза лишь облегчают состояние больного, но не позволяют радикально повлиять на течение самого заболевания.
Первичная профилактика психоза включает в себя:
- знание факторов риска ОПР;
- использование методов, позволяющих снизить риск возникновения этих факторов;
- знание нейробиологических путей, опосредующих воздействие различных факторов риска в процессе развития ОПР, и наличие специальных вмешательств, блокирующих эти факторы риска, приводящие к заболеванию.
Вторичная профилактика психоза (после перенесённого психотического эпизода):
- идентификация группы людей с высоким риском рецидивов;
- наличие безопасных и эффективных специфических методов лечения, которые снижают вероятность рецидивов;
- наличие конкретных, эффективных методов лечения, которые могут предотвратить или замедлить прогрессирование заболевания.
Источник