- Красный плоский лишай: современный взгляд клинициста
- Лишай красный плоский — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы красного плоского лишая
- Патогенез красного плоского лишая
- Классификация и стадии развития красного плоского лишая
- Формы поражения кожи
- Формы поражения слизистых оболочек
- Осложнения красного плоского лишая
- Диагностика красного плоского лишая
- Лечение красного плоского лишая
- Прогноз. Профилактика
Красный плоский лишай: современный взгляд клинициста

– Каковы особенности проявлений красного плоского лишая?
– В общей структуре дерматологической заболеваемости красный плоский лишай составляет до 2,5%, среди болезней слизистой оболочки рта – 35%.
Заболевание появляется в любом возрасте, однако большинство случаев приходится на возрастную группу от 30 до 60 лет. Красный плоский лишай развивается у женщин более чем в два раза чаще, чем у мужчин, в основном в перименопаузе женщин. В 1–10% случаев заболевание диагностируется у детей и преимущественно встречается на Индийском субконтиненте или у иммигрантов из Индии. У пациентов красным плоским лишаем слизистых полости рта заболевание развивается с проявлениями в области кожи в 15% случаев и в области гениталий в 25%. В 1–13% наблюдается изолированное поражение ногтевых пластинок.
Красный плоский лишай отличается частотой сочетания с различными соматическими болезнями: хронический гастрит, язва желудка и двенадцатиперстной кишки, билиарный цирроз печени, сахарный диабет и др. Кроме того, могут встречаться лихеноидные поражения пищевода, желудка, кишечника, мочевого пузыря, эндометрия, что позволяет говорить о многосистемности патологического процесса при красном плоском лишае. Частота злокачественной трансформации варьирует от 0,4% до более чем 5% в течение периода наблюдения от 0,5 до 20 лет, при этом почти у всех больных с атрофической и эрозивной формой заболевания развивается рак. За последний период времени также заметно увеличилось число больных с атипично, инфильтративно и тяжело протекающими формами данной патологии, которые обладают наибольшей склонностью к малигнизации в 0,07–3,2% случаев.
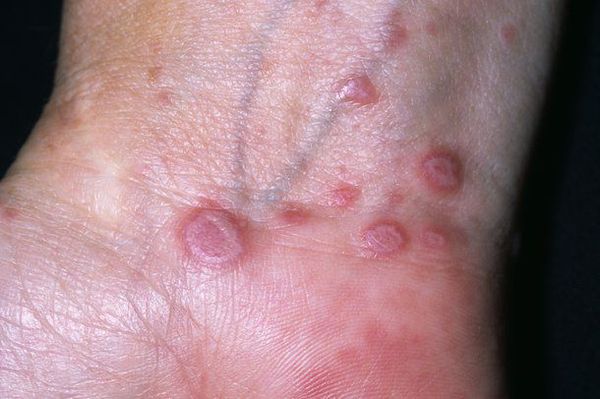
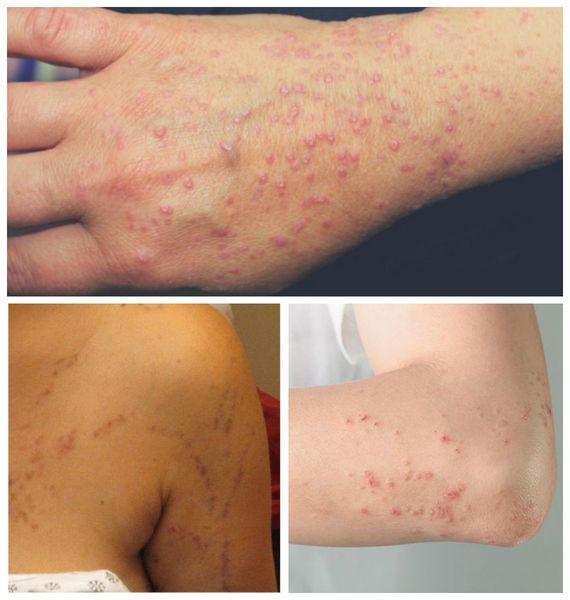
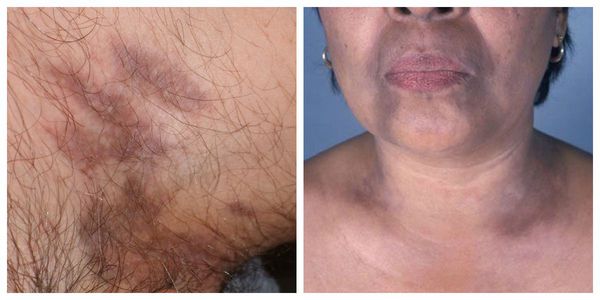
Красный плоский лишай характеризуется хроническим рецидивирующим течением, продолжительность которого варьирует от 5 до 40 лет. Начало заболевания возникает с высыпаний, зуда, недомогания, нервного стресса, слабости. Нередко элементы красного плоского лишая проявляются остро. Клинические признаки для классических случаев красного плоского лишая характеризуются дермо–эпидермальной папулой диаметром 1–3 мм, имеющей полигональные очертания, пупкообразное центральное западение, отсутствие тенденции к периферическому росту, наличие так называемой сетки Уикхема, просматриваемой в глубине папул после нанесения на поверхность воды или глицерина. Высыпания папул имеют синюшно–красную или лиловую с перламутровым оттенком окраску и полированный блеск при боковом освещении. Обычно, достигнув величины примерно 3–4 мм, папулезные элементы в дальнейшем перестают увеличиваться, но имеют выраженную тенденцию к слиянию между собой, образуя более крупные очаги в виде бляшек, различных фигур, колец. В этот период развития дерматоза на поверхности бляшек образуется так называемая сетка Уикхема в виде мелких беловатых крупинок и линий, обусловленных неравномерно выраженным гипергранулезом. Лихеноидные папулы располагаются симметрично на сгибательных поверхностях предплечий, боковых поверхностях туловища, на животе, слизистых оболочках полости рта и половых органов. Очаги поражения при красном плоском лишае могут быть локализованными или генерализованными, приобретая характер эритродермии. Несмотря на проведённую терапию, рецидивы заболевания могут возникать с частотой 1-5 раза в год. Наиболее торпидно протекает красный плоский лишай у больных с веррукозной, гипертрофической и эрозивно–язвеннон формами и в сочетании с сахарным диабетом, артериальной гипертензией и поражением слизистых оболочек (синдром Гриншпана–Вилаполя).
Проявления красного плоского лишая на коже достаточно вариабельны, и их подразделяют на формы: типичную (классическую); атипичную; гипертрофическую; пемфигоидную; фолликулярную; пигментную; эритематозную; кольцевидную.
Слизистые оболочки весьма часто вовлекаются в патологический процесс, могут быть изолированными или сочетаться с поражением кожи. Изолирование поражение слизистой оболочки полости рта нередко бывает при наличии металлических зубных коронок, особенно, если они сделаны из разных металлов. По клиническому течению выделяют разновидности: типичную; экссудативно–гиперемическую; буллезную; гиперкератотическую.
Гистоморфологические особенности типичных элементов красного плоского лишая позволяют диагностировать заболевание по характерному гистологическому рисунку, руководствуясь патогистоморфологическим исследованием. Основные из них: неравномерно выраженный акантоз; гиперкератоз с участками паракератоза; увеличение рядов клеток зернистого слоя (гранулез); вакуольная дистрофия базальных клеток эпидермиса; диффузный аркадообразный, полосовидный инфильтрат. В типичных случаях диагноз красного плоского лишая ставят по признакам клинической картины. Классическую (типичную) форму красного плоского лишая отличают от ограниченного нейродермита, при котором образуются матовые папулы, плотно располагающиеся от периферии очага к центру с формированием лихенизации кожи, сопровождаясь интенсивным зудом и наличием расчесов в типичных местах. От сифилиса, характеризующегося наличием эрозивных, язвенных или кондиломатозных высыпаний на половых органах, регионарного лимфа– или полиаденита, розеолезно–папулезно–пустулезных элементов на коже туловища, папул на ладонях и подошв, бледной трепонемы в соскобе, положительных серологических реакций.
Красный плоский лишай только слизистых оболочек следует дифференцировать от лейкоплакии, сифилитических папул, вульгарной пузырчатки, лихеноидной реакции слизистой оболочки полости рта, болезни Кейра, плазмоцитарного баланита Зона, бовеноидного папулёза.
Изолированное поражение ногтей при красном плоском лишае следует дифференцировать с поражениями ногтей при псориазе, экземе, болезни Девержи, фолликулярном дискератозе Дарье, инфекционных и грибковых заболеваниях.
– Какова этиология заболевания?
– В настоящее время накоплены данные о наследственной предрасположенности к красному плоскому лишаю. Описаны семьдесят случаев семейного заболевания этим дерматозом, отмечено, что в основном заболевают родственники во втором и третьем поколении.
Особое значение в возникновении красного плоского лишая имеют нарушения функций печени и пищеварительного тракта. Важными инициирующими факторами являются инфекции (в частности, гепатита В и особенно гепатита С). Также многие авторы подчеркивают связь между красным плоским лишаем и первичным билиарным циррозом печени, обращая внимание на эрозивно-язвенную форму дерматоза, которая может быть фактором риска в развитии гепатита или цирроза печени. Под влиянием сложных нейрогуморальных и иммунологических взаимодействий у больных красным плоским лишаем происходит формирование патологического процесса, в котором ведущая роль принадлежит нарушению иммуноаллергической и цитохимической регуляции, связанной с повреждением базальных клеток эпидермиса по механизму гиперчуствительности замедленного типа через систему стимуляции клеток Лангерганса и Т–лимфоцитов. Последние вызывают активацию базальных кератиноцитов, обеспечивая развитие патологического процесса. Благоприятной почвой для развития иммунологических реакций в коже, как известно, являются стрессовые ситуации, которые могут служить пусковым механизмом в возникновении вегетативных, нейроэндокринных и гуморальных нарушений, что предполагает комплексное участие всех указанных факторов
– Что включает в себя лечение?
– Выбор метода лечения больных красным плоским лишаем зависит от степени выраженности клинических проявлений, длительности заболевания, сведений об эффективности ранее проводимой терапии. Необходимо уточнить длительность заболевания, связь его возникновения с нервно–психическим стрессом или перенесенными инфекциями, предшествующее лечение, наличие сопутствующих заболеваний. Если больной обратился впервые и ранее не был обследован, необходимо перед началом лечения провести углубленное обследование для выяснения состояния нервной системы, пищеварительного тракта, в том числе состояния функции печени, а также убедиться в отсутствии скрытого или явного сахарного диабета. При поражении только слизистой оболочки полости рта необходимо проконсультировать пациента у стоматолога для исключения аномалий развития или наличия артефактов, создающих проблемы во рту, включая травматический характер. Необходимо выяснить роль стресса в развитии красного плоского лишая. Установлено, что стресс через систему нейрогуморальных факторов оказывает общее воздействие на организм больного красным плоским лишаем, влияя на адаптационные структуры центральной нервной системы, психоэмоциональный статус, состояние иммунитета, усугубляя клиническое течение и явно ухудшая прогноз.
При наличии ограниченных высыпаний лечение начинают с применения топических глюкокортикостероидных препаратов. Для наружной терапии больных красным плоским лишаем используют глюкокортикостероидные препараты средней и высокой активности. При наличии распространенных высыпаний по всему кожному покрову назначают системную медикаментозную терапию и фототерапию. Учитывая положительный результат от применения кортикостероидных и антималярийных препаратов, назначаемых сочетанно внутрь, рекомендуется добавление лекарственных средств данных групп больным красным плоским лишаем. В терапии больных красным плоским лишаем применяются таблетированная либо инъекционная форма глюкокортикостероидных препаратов системного действия. Для лечения распространенной формы больных красным плоским лишаем используют ретиноиды в течение 3–4 недель. При эрозивно–язвенной форме может быть использован цитостатик в течение 2–3 недель. При прогрессировании заболевания применяют дезинтоксикационную терапию. Для купирования зуда назначают антигистаминные препараты первого поколения длительностью 7-10 дней как перорально, так и в инъекционных формах. В период обострения заболевания пациентам рекомендуется щадящий режим с ограничением физических и психоэмоциональных нагрузок. В пищевом режиме должны быть ограничены соленые, копченые, жареные продукты. У пациентов с поражением слизистой полости рта необходимо исключить раздражающую и грубую пищу. Из физиотерапевтических методов терапии заслуживает внимания фототерапия (субэритемные дозы ультафиолетового облучения).
Следует подчеркнуть, что во всех случаях лечение больных красным плоским лишаем должно быть комплексным, индивидуальным. Необходимо предусмотреть назначение средств, направленных на лечение сопутствующих заболеваний, нередко осложняющих течение этого дерматоза. Прогноз для жизни больного обычно благоприятный. Одной из главных задач в профилактике красного плоского лишая является борьба с рецидивом болезни. В связи с этим важны санации очагов фокальной инфекции, своевременное лечение выявленных сопутствующих заболеваний, предотвращение приема медикаментозных препаратов, способных спровоцировать развитие заболевания, общие оздоровительные мероприятия, закаливание организма, предупреждение нервного перенапряжения, санаторно-курортное лечение. С целью предупреждения возможной малигнизации длительно существующих гипертрофических и эрозивно-язвенных очагов поражения больные должны находиться под диспансерным наблюдением. Ему подлежат также лица с частыми рецидивами болезни.
Источник
Лишай красный плоский — симптомы и лечение
Что такое лишай красный плоский? Причины возникновения, диагностику и методы лечения разберем в статье доктора Костюковой Д. С., детского дерматолога со стажем в 8 лет.
Определение болезни. Причины заболевания
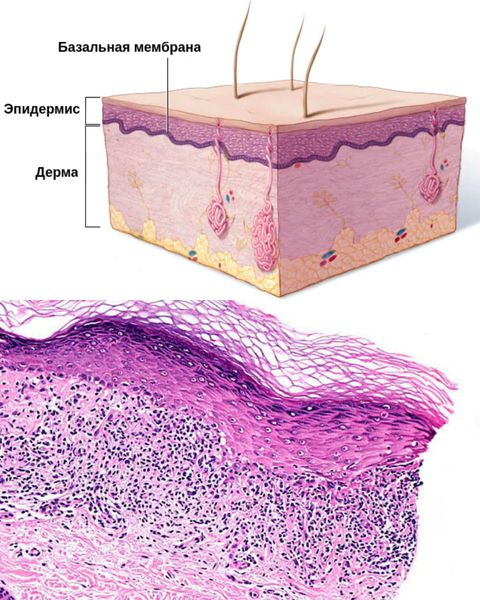
Красный плоский лишай — это хроническая болезнь, при которой на коже и слизистых оболочках появляются фиолетовые папулы [1] . Иногда поражаются ногти и волосы. Сочетается с такими заболеваниями, как хронический гастрит, билиарный цирроз печени, язва желудка и двенадцатиперстной кишки, сахарный диабет и др.
При этой болезни могут поражаться пищевод, желудок, кишечник, мочевой пузырь. Это говорит о разнообразности патологического процесса. Например, есть данные о взаимосвязи неспецифического язвенного колита с эрозивно-язвенной формой красного плоского лишая [7] .
Заболевание принято считать мультифакторным [9] . Существует несколько теорий его развития: вирусная, неврогенная, наследственная, интоксикационная и иммуноаллергическая. В связи с этим можно выделить следующие причины болезни:
- инфекции с острым началом и переходом в хроническое течение (гепатит В, С), переохлаждение организма, хронические заболевания со скрытыми очагами инфекции (тонзиллит, гайморит), ОРЗ;
- внешние факторы: химические и лекарственные вещества бытового и профессионального характера — вещества, которые используют во время проявления цветных киноплёнок; тетрациклин; ибупрофен; напроксен; препараты, содержащие золото, ртуть, мышьяк; пара-аминосалициловая кислота и её аналоги; мочегонные, антиаритмические средства и др.
- внутренние факторы: собственные метаболиты — продукты обмена веществ в организме, возникающие в стрессовых ситуациях [7] .
Особая роль в развитии и обострении красного плоского лишая отводится психогенному воздействию: тревожности, нарушению сна, депрессивным расстройствам. В одной из московских университетских клинических больниц вместе с сотрудниками кафедры психиатрии и психосоматики проводилось клиническое исследование о взаимосвязи этой болезни с психосоматическими расстройствами. Оно показало, что у людей, склонных к депрессивным состояниям и психоэмоциональным потрясениям, риск развития красного плоского лишая гораздо выше [5] .
В настоящее время увеличилось число людей с гипертрофической (бородавчатой), атрофической, эрозивно-язвенной формами лишая [8] . Участились случаи выявления данного дерматоза у детей. Это связано с аутоиммунными нарушениями в организме, повреждениям кожи и частыми стрессами.
Появились случаи злокачественного перерождения красного плоского лишая. Это послужило поводом для причисления его к предраковым заболеваниям. Частота такого перерождения достигает 10-12 % [8] .
Симптомы красного плоского лишая
Для заболевания характерны:
- интенсивный зуд;
- сыпь по всей коже в виде лиловых папул — узелков;
- бляшки, покрытые чешуйкам, которые образуются при слиянии папул;
- сеточки Уикхема — появление тонких серовато-белых линий на поверхности папул после смазывания маслом.
Локализуются высыпания в основном в области коленей, локтей, волосистой части головы, подмышечных и паховых складок [10] . В диаметре они достигают 2-3 мм, имеют неправильную форму и не возвышаются над кожным покровом.
Характерными признаками поражения кожи являются:
- неравномерное утолщение зернистого слоя эпидермиса;
- полосовидная лимфоцитарная инфильтрация — большое скопление лимфоцитов в сосочковом слое дермы [8] .
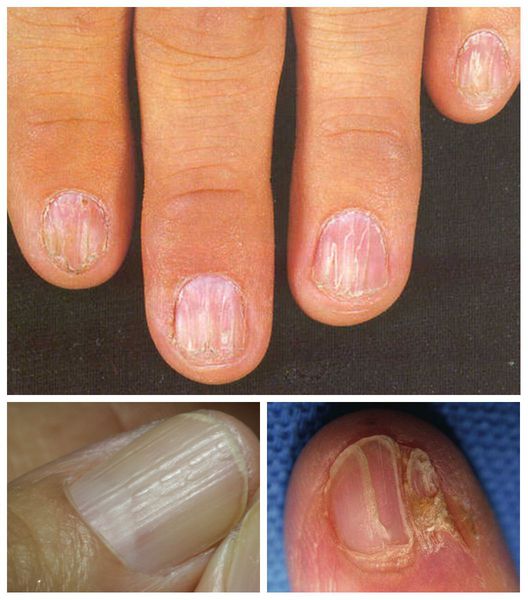
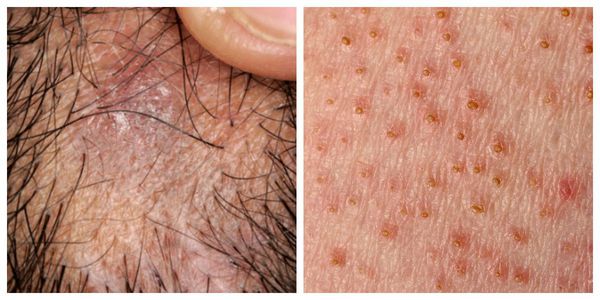
У некоторых пациентов поражаются ногти. При осмотре можно заметить истончение или утолщение ногтевых пластинок, борозды, точечные помутнения и даже отторжение ногтевых пластин [11] .
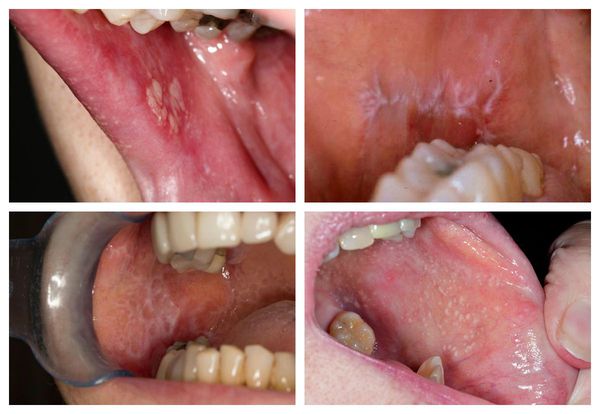
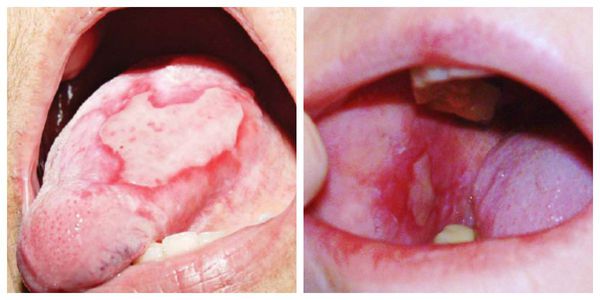
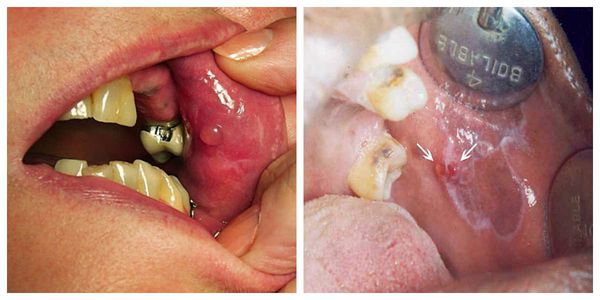
Поражение слизистых оболочек обычно затрагивает полость рта — язык, губы и внутреннюю поверхность щёк по линии смыкания коренных зубов. Реже сыпь появляется на дёснах, нёбе и дне полости рта. Узелки мелкие, не больше булавочной головки, плоские, многоугольные, плотные, серовато-белого цвета с блеском [11] . При поражении слизистой рта высыпания на коже могут отсутствовать [13] .
Патогенез красного плоского лишая
Так как красный плоский лишай — это хроническое заболевание, для которого характерен воспалительный процесс с последовательной сменой фаз:
- первая фаза — нарушение целостности кожи;
- вторая фаза — начало воспаления;
- третья фаза — повышение проницаемости стенки сосуда;
- четвёртая фаза — восстановление тканей.
В развитии заболевания главная роль принадлежит иммунным изменениям в организме. В крови и в области высыпаний происходит нарушение между клетками, регулирующими иммунный ответ. В крови образуются иммунные комплексы, при которых иммунная система не распознаёт собственные клетки. В результате вырабатываются лимфоциты, лейкоциты, иммуноглобулины. Это вызывает повреждение собственных тканей кожи и слизистой.
В очагах поражения между эпидермисом и дермой — в области базальной мембраны — откладываются излишки фибрина и фибриногена [3] . Во время свёртывания крови фибрин захватывает токсические вещества, что не даёт им распространяться. Но при этом возникает отёк и болезненность.
Классификация и стадии развития красного плоского лишая
По Международной классификации болезней (МКБ-10) выделяют несколько разновидностей болезни:
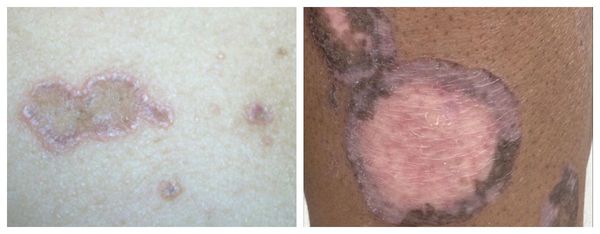
- L43.0 Гипертрофический красный плоский лишай — округлые или овальные бляшки серого цвета с фиолетовым оттенком диаметром от 4-7 см. Поверхность бляшек неровная, бугристая. Локализуется на поверхности голеней.
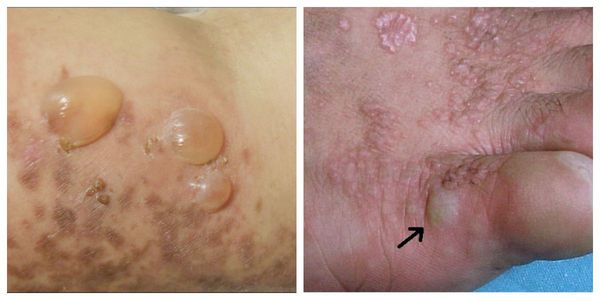
- L43.1 Буллёзный красный плоский лишай — пузырьки на бляшках и папулах, которые расположены на покрасневших или неповреждённых участках кожи. Высыпания имеют различную величину. Содержимое пузырей прозрачное.
- L43.2 Лишаевидная реакция на лекарственное средство — бессимптомные папулы на коже конечностей и ягодиц.
- L43.3 Подострый (активный) красный плоский лишай — сыпь в виде розовато-фиолетовых папул с блестящей поверхностью диаметром 2-5 мм. Узелки плоские, вдавлены в центре.
- Тропический красный плоский лишай — плоские блестящие узелки бледно-розового цвета. Возникают на открытых участках кожи — лице, шее, тыльной стороне кистей, разгибательной поверхности предплечий, редко на ногах. Иногда узелки группируются в кольца или полукольца. Течение хроническое, обостряется в летнее время.
- L43.8 Другой красный плоский лишай[1] .
По течению заболевание бывает острым (длится до одного месяца), подострым (до шести месяцев), хроническим без ремиссий и рецидивирующим [7] .
Также выделяют три стадии болезни:
- Прогрессирующая — появление новых элементов на месте травмирования или царапин в течение нескольких дней, интенсивный зуд.
- Стационарная — новые высыпания не появляются, зуд уменьшается.
- Регрессирующая — папулы становятся плоскими, блеск и зуд исчезают, остаются пигментные пятна.
По клинической картине выделяют множество форм заболевания.
Формы поражения кожи
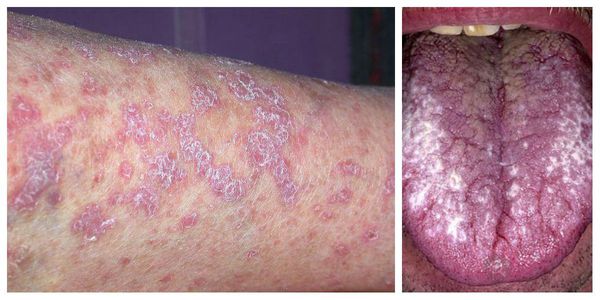
Типичная форма — появление сыпи в виде плоских розовато-фиолетовых папул диаметром 2-5 мм с блестящей поверхностью и вдавлением в центре. Поверхность незначительно шелушится. При смазывании папул маслом можно обнаружить белые или сероватые точки и полосы — сетку Уикхема. Иногда папулы объединяются в бляшки, приобретая форму колец, гирлянд или линий. Элементы располагаются на локтевых и коленных сгибах, туловище, половых органах, слизистых оболочках. В редких случаях поражается волосистая часть головы, ладони, подошвы, лицо. Сопровождается интенсивным зудом. При травмировании кожи появляются новые папулы [1] .
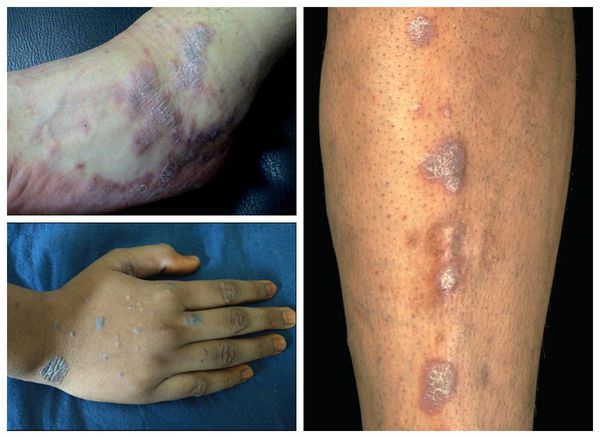
Гипертрофическая (бородавчатая) форма — появление фиолетовых или буро-коричневых бляшек диаметром от 4-7 см. На их поверхности имеются бородавчатые изменения — множественные углубления и каменистая плотность [1] . Отличается мучительным зудом и длительным течением, с большим трудом поддаётся лечению [11] .
Атрофическая форма — появление атрофических рубцов многоугольной формы, образующихся при заживлении элементов сыпи. Локализуются на волосистой части головы, туловище, в подмышечных и паховых впадинах. Высыпания единичные, представлены типичными узелками и атрофическими пятнами с лиловой и желтовато-бурой окраской. На слизистых появляется белесоватая сыпь. Пациенты жалуются на умеренный зуд [1] .
Пигментная форма — появление бурых пятнистых высыпаний, которые в дальнейшем становятся узелковыми. Поражают большую часть кожного покрова, локализуются на туловище, лице и конечностях. Отличается острым началом и отсутствием зуда [1] .
Буллёзная форма — появление пузырьков или пузырей на поверхности папул, бляшек или на неповреждённой коже. Пузыри различной величины имеют прозрачно содержимое и плотную «покрышку», которая в дальнейшем становится дряблой и морщинистой. Сопровождается выраженным зудом [1] .
Эрозивно-язвенная форма — появление эрозий размером от 1-5 см. Является атипичной формой, поэтому её сложно диагностировать. Необходимо отличить от стоматита, хейлита и кандидоза. Эрозии локализуются на ногах, слизистых оболочках рта и гениталий [1] . Во время лечения они полностью заживают, но после могут возникнуть снова [11] .
Фолликулярная форма — появление узелков (фолликулярных остроконечных папул), которые выступают над уровнем кожи [1] . Локализуются на коже туловища и внутренних поверхностях конечностей. Процесс заканчивается истончением кожи и выпадением волос в месте поражения (псевдопелада Брока) [11] . Помимо длинных волос алопеция затрагивает щетинистые и пушковые волосы на гладкой поверхности кожи, однако их выпадение чаще всего остаётся незамеченным [4] .
Формы поражения слизистых оболочек
Типичная форма — появление папул серовато-белого цвета диаметром до 2 мм. Папулы сливаются в рисунок в виде сетки, линии, дуги или листьев папоротника. Других жалоб пациенты не предъявляют [1] .
Гиперкератотическая форма — появление шероховатой поверхности вместе с типичными папулёзными элементами. Больного беспокоит сухость во рту и незначительная боль при приёме горячей пищи [1] .
Экссудативно-гиперемическая форма — появление папул серо-белого цвета на красной и отёчной слизистой оболочке. Сопровождается болезненными ощущениями при приёме горячей и острой пищи [1] .
Эрозивно-язвенная форма — появление эрозий, покрытых фиброзным налётом. После его удаления возникает кровотечение [1] . Сами эрозии заживают долго. Данная форма склонна к рецидивам [11] .
Буллёзная форма — появление пузырьков на поверхности бляшек и папул размером от булавочной головки до фасоли. Они состоят из мутного или кровянистого содержимого и плотной «покрышки», которая в дальнейшем становится дряблой и морщинистой. Могут существовать от нескольких часов до двух суток, заживают быстро [1] .
Атипичная форма — появление белесоватых папул и множественных участков мацерации — размягчения кожи. Отличается застойным покраснением. Верхняя губа отёчна [1] . Может трансформироваться из типичной формы [11] .
Осложнения красного плоского лишая
Самым грозным осложнением при поражении слизистой может стать перерождение красного плоского лишая в плоскоклеточный рак кожи. Это связанно с долгим отсутствием лечения [1] [11] .
При длительном течении болезни, сопровождающейся интенсивным зудом, из-за постоянного дискомфорта могут развиться нервные расстройства. При поражении слизистых оболочек высыпания провоцируют нарушение аппетита и дисфагию — проблемы с проглатыванием пищи. Зудящие высыпания в области половых органов приводят к половой дисфункции. Папулы на подошвах ног затрудняют ходьбу [14] . Всё это также сказывается на психическом здоровье больного.
Помимо прочего, через повреждённые участки кожи могут проникнуть бактерии, вирусы, грибы. В результате чего параллельно развиваются стоматит, кандидоз и другие болезни.
После высыпаний могут оставаться шрамы. Некоторые участки кожи, на которых были высыпания, темнеют. Возможно необратимое выпадение волос — алопеция.
Диагностика красного плоского лишая
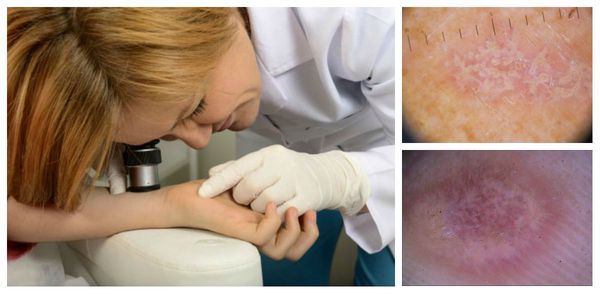
Диагноз ставится на основании клинических данных и гистологического исследования — изучения поражённых тканей с помощью дерматоскопа или анализа материала, взятого во время биопсии [8] [14] .
Для подбора правильной тактики лечения необходимо сдать:
- развёрнутый анализ крови — уточняет диагноз, исключает воспалительные и аллергические процессы в организме;
- биохимический анализ крови — оценивает работу печени и почек;
- общий анализ мочи — исключает воспалительные заболевания мочевыводящих путей.
Чтобы выявить или исключить патологии со стороны внутренних органов, назначаются консультации других специалистов:
- окулиста, эндокринолога, терапевта, гинеколога — исключают противопоказания;
- стоматолога — оценивает изолированное поражение слизистой оболочки рта [1] .
Для этого тщательно собирается анамнез, во время которого важно исключить контакт с вирусами и приём лекарств, реакция на которые по симптомам сходна с красным плоским лишаём [11] .
Дифференциальная диагностика проводиться с такими заболеваниями, как вторичный сифилис, атопический дерматит, псориаз, отрубевидный волосяной лишай [14] .
При сифилисе сыпь многообразна, представлена одинаковыми по величине папулами тёмно-красного цвета, плотными в основании, овальных очертаний, болезненных при надавливании (симптом Ядассона). Отмечается шелушение по типу воротничка Биетта — появление чешуек по краю папул, когда шелушение в центре уже закончилось. Также для этой болезни характерны положительные серологические реакции — наличие антител в сыворотке крови. При красном плоском лишае все эти признаки не наблюдаются, папулы красновато-фиолетового цвета с пупковидным вдавлением в центре, отличается зудом.
При атопическом дерматите слизистые оболочки не поражаются. Сыпь обычно локализуется на лице, сгибах колен и локтей. Вокруг высыпаний кожа утолщается.
При псориазе процесс представлен папулам красного цвета, на поверхности которых есть белые чешуйки [1] .
При отрубевидном волосяном лишае (болезни Девержи) папулы желтовато-красного цвета, появляются на коже разгибательной части рук и ног, тыльной стороне пальцев (симптом Бенье — мелкое шелушение при поскабливании). Когда папулы сливаются, образуется поверхность, напоминающая тёрку, кожа становится плотной и грубой. Для красного плоского лишая данная картина не характерна.
Лечение красного плоского лишая
В терапии болезни используется комплексный подход. Тактика и метод лечения зависят от возраста больного, наличия других заболеваний, а также стадии, распространённости и формы основной болезни [11] .
Если красный плоский лишай протекает бессимптомно, то лечение не требуется. Достаточно исключить лекарства, которые могли спровоцировать появление сыпи — препараты золота, йода, мышьяка, сурьмы, алюминия, антибактериальные средства (стрептомицин, тетрациклин), хинин и его производные, противотуберкулёзные средства (пара-аминосалициловая кислота, фтивазид). Чтобы сыпь исчезла, иногда нужно подождать несколько недель или месяцев [13] .
Лекарственная терапия предполагает следующие варианты лечения:
- Седативная терапия — приём седативных препаратов. Успокаивают, снимают нервное напряжение, улучшают сон.
- Антигистаминная терапия — приём противозудных препаратов. Снижают интенсивность зуда.
- Десенсибилизирующая терапия — направлена на снижение чувствительности организма к аллергену и вымывание токсинов и бактерий из кровяного русла.
- Энтеросорбция — применение энтеросорбентов, которые связывают и выводят различные токсические вещества и бактерии.
- Терапия антималярийными препаратами — подавляет иммунную реакцию и останавливает воспалительный процесс, при этом снижается зуд и очаг воспаления.
- Системная кортикостероидная терапия — применяется при распространённых и тяжёлых клинических формах болезни [2] . Устраняет воспаление и обезболивает. При поражении волосистой части головы и сыпи, устойчивой к другим методам лечения, можно прибегнуть к инъекциям кортикостероидов, которые нужно делать каждые четыре недели [13] .
- Витаминотерапия группы А, В, Е, ретиноиды [2] . Витамин А уменьшает интенсивность воспаления и нормализует процесс восстановления кожи. Также можно использовать ретинол — аналог витамина А. При поражении слизистой рта и красной каймы губ эффективнее использовать ретиноиды, особенно при устойчивости к другим способам лечения [13] . Препарат аевит, который содержит в себе витамин А и Е, показан при длительном хроническом течении болезни. При приёме витамина Е сокращается срок стероидной терапии [7] .
- Коррекция патологии внутренних органов — профилактика очагов хронических инфекций.
- Антикоагулянты прямого действия — влияют на свёртываемость крови, из-за чего она становится жидкой и легче проходит по сосудам [2] .
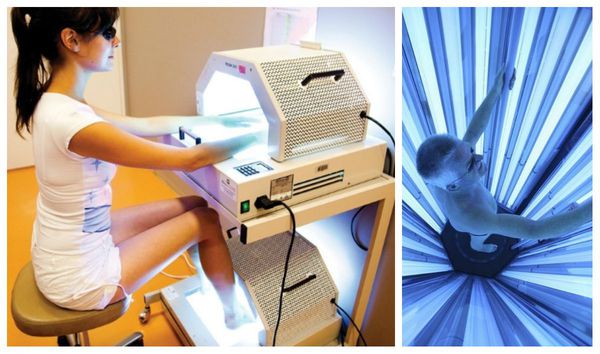
Немедикаментозное лечение включает в себя фототерапию, в частности метод фотохимиотерпии — ПУВА. Он основан на применении фотосенсибилизирующего препарата пувален. Расчёт дозы — 0,6 мг на 1 кг массы тела. Таблетки принимают за два часа до сеанса, с каждой процедурой доза увеличивается. В итоге курса лечения скопление клеток с примесью крови и лимфы в дерме исчезает, клеточный состав эпидермиса приходит в норму [7] .
В одной из клиник Уральского НИИ дерматовенерологии и иммунопатологии было проведено исследование по эффективности бальнеофотохимиотерапии — использования ПУВА-ванн. В исследовании участвовало 30 пациентов с красным плоским лишаём тяжёлой степени. Они получали фотохимиотерапию с приёмом аммифурина. Положительная динамика отмечалась после 3-5 процедур: элементы сыпи начинали бледнеть, уплощаться, снижалась инфильтрация, уменьшался блеск. После окончания процедур (10-12 сеансов) высыпания полностью исчезли, наблюдалась лишь умеренная гиперпигментация [12] .
Если красный плоский лишай распространился по всему телу, то местная терапия с помощью мазей будет неэффективна. В таких случаях следует использовать лекарственную и фототерапию [13] .
Прогноз. Профилактика
Часто заболевание проходит без лечения после устранения провоцирующего фактора, но спустя несколько лет болезнь может появиться вновь [13] . После проведённого лечения обычно отмечается благоприятное течение: период без высыпаний в течение года наблюдается у 64-68 % [1] .
При гипертрофической, атрофической и эрозивно-язвенной форме пациенты подлежат диспансерному наблюдению — обязательным осмотрам каждые 1,5-2 месяца в течение года [11] . За теми, у кого поражаются слизистые оболочки, также устанавливается диспансерное наблюдение [6] . Иногда высыпания такой локализации могут остаться до конца жизни [13] .
Методов профилактики не существует. Чтобы вовремя выставить диагноз, начать лечение и не допустить развития осложнений, нужно обратиться к врачу при первых признаках заболевания.
Для профилактики рецидивов красного плоского лишая нужно придерживаться здорового образа жизни, исключать приём лекарств, которые могут спровоцировать рецидив, избегать психоэмоциональных перенапряжений.
Источник