- Покраснение и шелушение кожи лица
- Почему?
- Причинами, провоцирующими появление высыпаний, раздражения, сухости, стянутости, покраснения и шелушения кожи лица могут быть:
- Как бороться?
- Общие рекомендации грамотного ухода за кожей лица, подверженной проявлениям дерматита, следующие:
- Цинокап ®
- Содержащийся в его составе пиритион цинка обладает:
- Вечно красное лицо
- Что такое розацеа?
- Клинические проявления розацеа
- Внешние факторы развития розацеа
- Внутренние факторы развития розацеа
- Влияние микроорганизмов
- Что происходит в коже?
- Лечение розацеа
- Для нормализации состояния сосудов и кожи лица, необходимо:
- Всеми этими качествами обладает физиотерапия
- Отличия розацеа от купероза
- Что такое розацеа? Как избавиться от розацеа навсегда?
- Причины появления розацеа
- Какие виды розацеа бывают
- Диагностика розацеа
- Лечение розацеа
- Профилактика проявлений розацеа
- Источники:
- Корнейчук Алина Анатольевна
Покраснение
и шелушение кожи лица
Периодически нас всех беспокоят те или иные проблемы с кожей: высыпания, раздражение, сухость, стянутость, покраснение и шелушение кожи лица. Их появление на лице, которое является нашей «визитной карточкой», доставляет не только физический дискомфорт, но и эмоциональную зависимость, вынуждающую маскировать, прятать неэстетические «метки» и следы на коже. Уход за кожей лица в этот период особенно сложный, ведь косметика, аллергенные ткани и прочие «приемы маскировки» могут лишь усиливать симптомы, замедляя процесс восстановления кожи.
Почему?
Причинами, провоцирующими появление высыпаний, раздражения, сухости, стянутости, покраснения и шелушения кожи лица могут быть:
- чувствительность кожи — врожденная особенность кожи, склонность реагировать раздражением, зудом, сухостью, покраснением кожи лица на самые обычные факторы (недосыпание, стресс, декоративную косметику и т. п.);
- агрессивные внешние воздействия — ультрафиолетовое облучение, мороз, жара, ветер, холодная и горячая вода, сухой воздух и т. п.;
- неправильный уход — например, использование увлажняющих кремов перед выходом на улицу зимой (вода в них на морозе быстро кристаллизуется, повреждая эпидермис), применение неподходящей косметики и т. д.;
- аллергия — покраснение кожи лица, появление пятен или шелушения на коже может быть следствием пищевой или контактной аллергии (на декоративную косметику, лечебные, гигиенические средства, хлорированную воду и пр.);
- заболевания кожного покрова — экзема, лишай, псориаз, различные дерматиты, ихтиоз;
- некоторые болезни внутренних органов — покраснение кожи лица часто возникает на фоне гипертонической болезни, проблем с печенью, а также при эндокринных расстройствах.
Как бороться?
Устранять симптомы дерматита (высыпания, раздражение, сухость, стянутость, покраснение и шелушение кожи лица), безусловно, рекомендуется после того, как будет выявлена причина, вызвавшая их. Поэтому при любых настораживающих проявлениях на коже лица, все-таки рекомендуется для начала проконсультироваться со специалистом: врачом-косметологом, дерматологом или терапевтом.
Общие рекомендации грамотного ухода за кожей лица, подверженной проявлениям дерматита, следующие:
- обеспечивать защиту от неблагоприятных внешних воздействий. Зимой стараться не наносить на лицо крем непосредственно перед выходом на улицу, либо использовать жирные крема (не увлажняющие); при интенсивном солнечном свете применять средства с УФ-фильтром; умываться теплой водой, близкой к температуре тела (желательно не сильно хлорированной);
- подбирать в соответствии с возрастом и типом кожи гигиеническую и декоративную косметику, не вызывающую аллергических реакций и раздражения.
- использовать специальные, защищающие и восстанавливающие кожу средства (дерматопротекторы) — особенно на проблемных участках.
Цинокап ®
Современным и удобным в использовании является дерматопротекторный крем Цинокап.
Содержащийся в его составе пиритион цинка обладает:
- антибактериальным;
- противогрибковым;
- противовоспалительным эффектом;
- борется с зудом 1;
- защищает кожу от присоединения инфекции.
D-пантенол в составе и специальная основа крема способствуют восстановлению кожи, стимулируют ее регенерацию (устраняя шелушение, стянутость) и ускоряет процесс заживления расчесов и трещин 1.
- 1. Н.В. Кунгуров, М.В. Кохан, Ю.В. Кенигсфест. Клиническая эффективность и безопасность наружной терапии атопического дерматита// Медицинский совет. — № 1 — 2013. — С18-22.
Источник
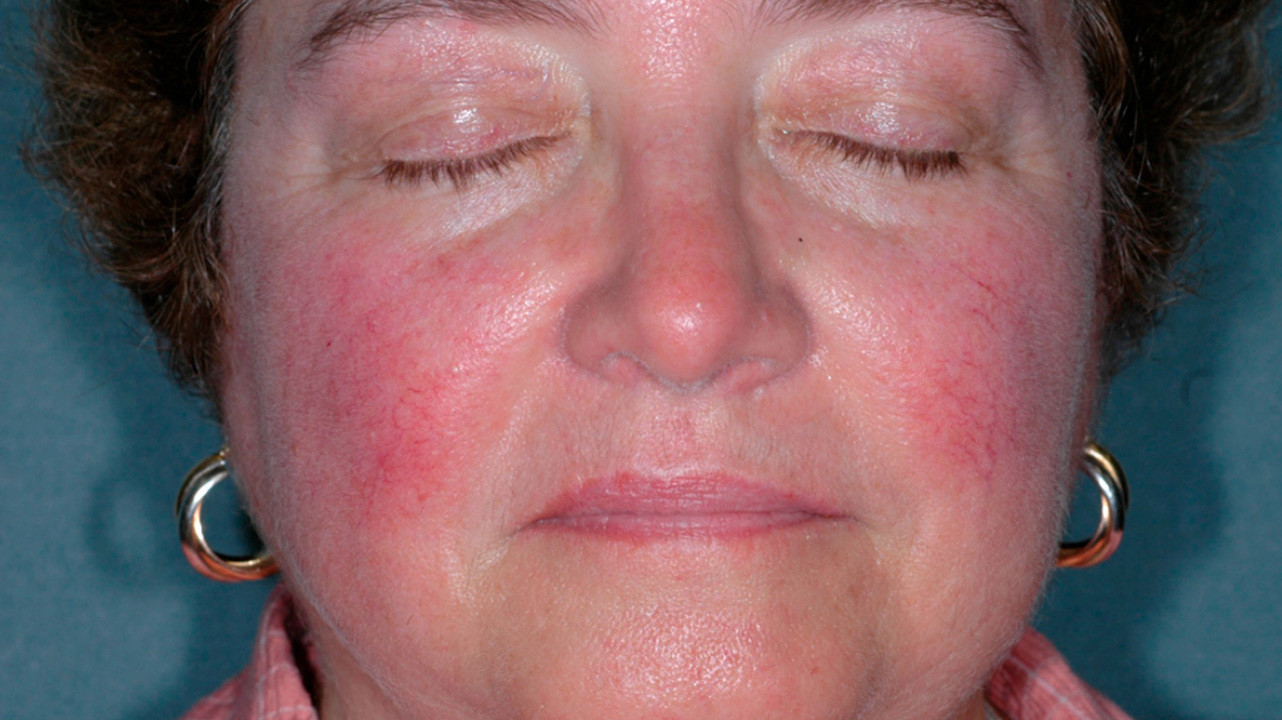
Вечно красное лицо
Что такое розацеа? Это покраснение лица, которое может переходить в воспалительные изменения (высыпания, шелушение, зуд, болезненность).
Что такое розацеа?
Это покраснение лица, которое может переходить в воспалительные изменения (высыпания, шелушение, зуд, болезненность).
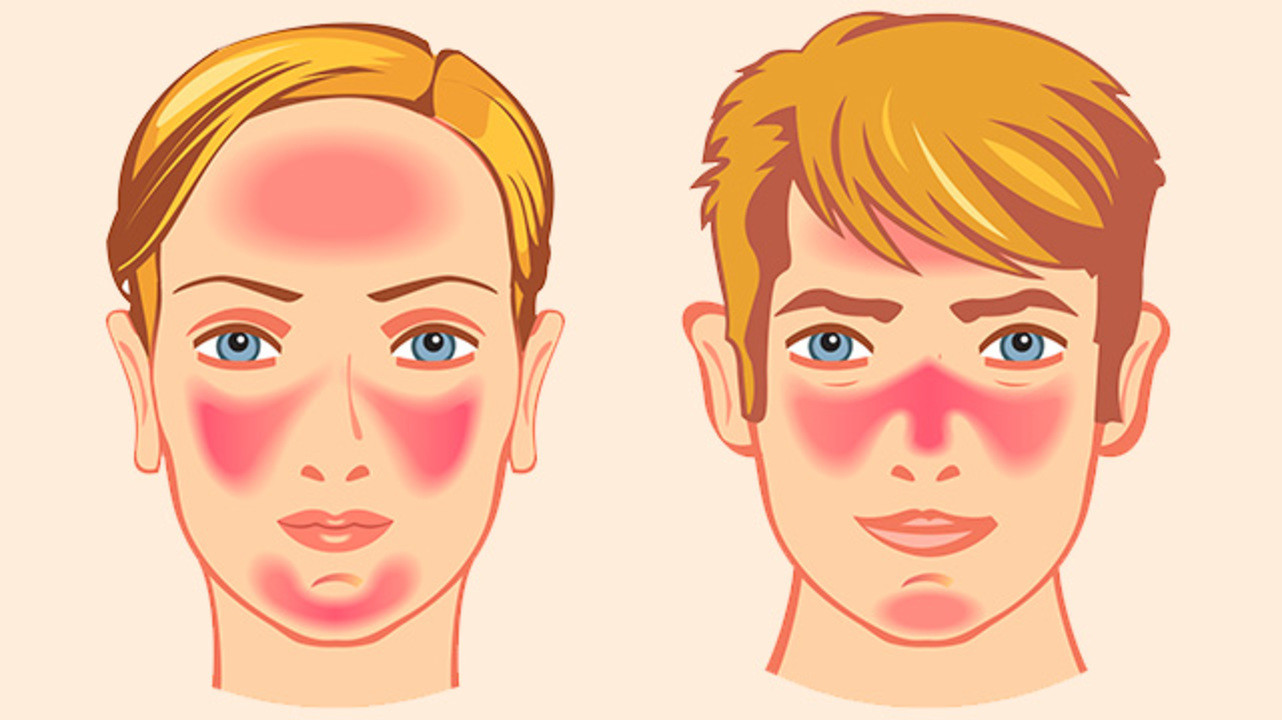
Клинические проявления розацеа
Заболевание начинается после 25-30 лет. Сначала наблюдается склонность к частому покраснению лица, реже шеи и декольте. Появляются «лопнувшие сосудики» (телеангиоэктазии). Затем краснота в отдельных участках становится стойкой. Впоследствии на месте стойкого покраснения может развиться воспаление, шелушение, высыпания (внешне напоминающие прыщи). Без лечения количество таких элементов увеличивается. Нередко развивается сухость и покраснения глаз. У небольшой части пациентов с возрастом образуется так называемая ринофима, утолщение и разрастание кожи носа («шишковидный бугристый нос»).

Причиной розацеа являются нарушенный тонус сосудов лица и воспаление в сосудистой стенке. Вызывать их могут разные факторы: гормональные нарушения, особенности психо-эмоционального статуса, заболевания сердечно-сосудистой или пищеварительной системы, микробные факторы. Разбираться в возможных причинах развития розацеа у конкретного человека, анализировать степень влияния той или иной особенности здоровья, должен врач. Главная задача — свести к минимуму внешние и внутренние факторы, усугубляющие розацеа, и заняться непосредственным воздействием на сосуды лица. Схемы терапии выбирает врач,они носят строго индивидуальный характер.
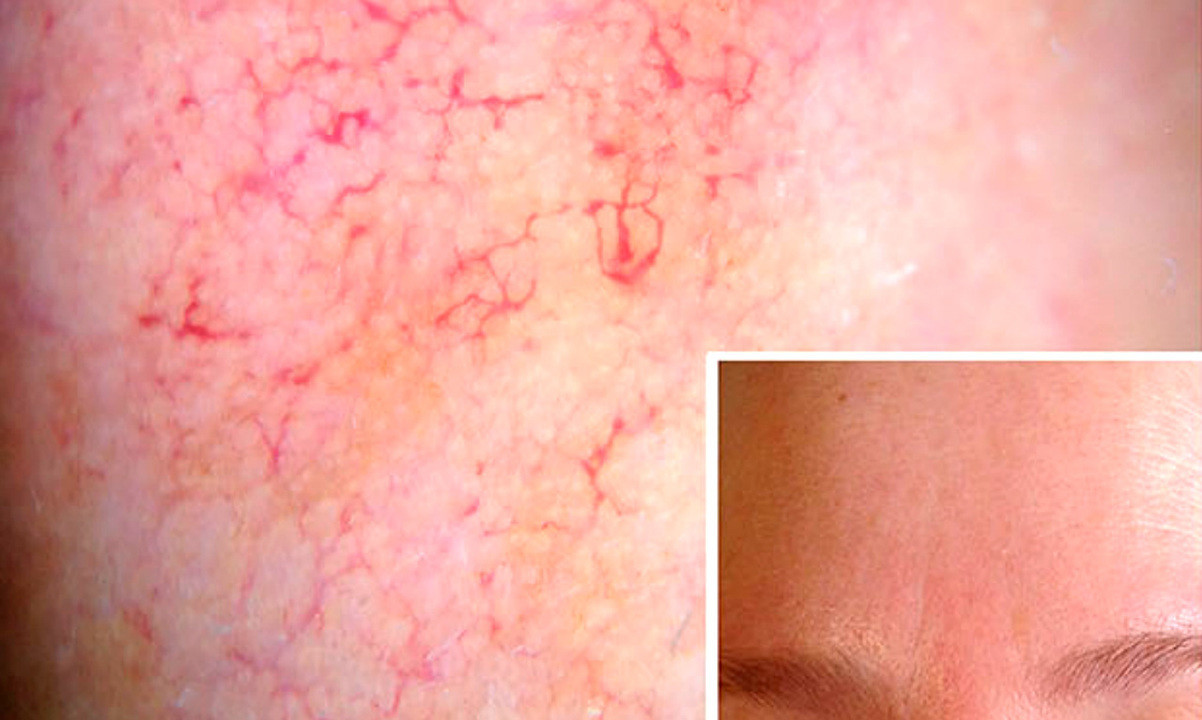
Внешние факторы развития розацеа
Перепады температур (сауна, жара, мороз), длительное пребывание на солнце, сильном ветре. Физические нагрузки, приготовление горячей пищи, использование декоративной косметики.
Внутренние факторы развития розацеа
Питание: алкоголь, горячие напитки (выше 60 градусов), пряности, цитрусовые. «Острые» эмоциональные реакции (злость, ярость, напряжение, волнение и т.д.).
Влияние микроорганизмов
При микроскопии и посевах соскобов кожи у пациентов с розацеа может определяться как нормальная микрофлора, так и патогенные микроорганизмы. Болезнетворные микробы обнаруживаются у пациентов с розацеа далеко не всегда. В некоторых случаях розацеа может сочетаться с демодекозом — заболеванием кожи, вызываемым клещом демодексом.
Что происходит в коже?
Покраснения, независимо от того, чем они вызваны, представляют собой усиление кровотока в коже. Сосуды сильно расширяются и с трудом сокращаются. Часть жидкости из переполненных сосудов может просачиваться в окружающие ткани — возникает отёк.
Также могут просачиваться белки и клетки крови. Ухудшается состояние волокон соединительной ткани и мышц, помогающих сосудам сокращаться и отводить кровь и лимфу от кожи. В сосудистой стенке и вокруг нее возникает застой и вялотекущее воспаление. К этому воспалению, ослабляющему защитные силы кожи, могут присоединяться условно-патогенные и патогенные микроорганизмы.
Лечение розацеа
Терапия этого заболевания зависит от совокупности проявлений и особенностей у конретного человека. Существует классическая схема лечения розацеа, принятая в дерматологии. Это антибиотики, метронидазол, ретиноиды, антигистаминные препараты, местная терапия.
Местно применяются кремы, гели, мази содержащие азелаиновую кислоту, метронидазол, ретиноиды, пимекролимус, антибиотики. Лечение длится несколько месяцев. По назначению врача могут использоваться различные комбинации лекарственных средств, их чередование. Исторически широко использовались мази и пасты с ихтиолом, дегтем, серой, салициловой кислотой. Зачастую они и сейчас применяются из-за невысокой цены , но все эти средства раздражают кожу.
Основное лечение должно быть направлено на устранение провоцирующих факторов и восстановление нормального состояния сосудов. Провоцирующие факторы индивидуальны, но несомненный лидер — это чрезмерные эмоциональные реакции.
Для нормализации состояния сосудов и кожи лица, необходимо:
— уменьшить отек в коже вокруг сосудов;
— укрепить сосудистую стенку;
— нормализовать работу нервно-мышечного аппарата, отвечающего за сокращение сосудов;
— усилить местный иммунитет кожи.
Всеми этими качествами обладает физиотерапия
Первый этап терапии, самый длительный, — это уменьшение отека и воспаления в сосудистой стенке и вокруг нее. Для этого подходят два метода. Лазеро-магнитная терапия — сочетание красного и инфракрасного лазерного излучения с постоянным магнитным полем. Мощное противоотечное и противовоспалительное действие на сосудистую стенку способствует оттоку избытка крови и лимфы от лица.
Mens-терапия, больше известная под названием «микротоки». Мягкое противовоспалительное действие, восстановление нормального тонуса нервно-мышечного аппарата, регулирующего сокращение сосудов, нормализует реакции сосудов на внешние воздействия.
Обе процедуры назначаются 2 раза в неделю, всего требуется не менее 12-20 процедур. В зависимости от преобладания конкретных симптомов можно начать с микротоков (преобладают краснота и «приливы») или лазеро-магнитной терапии (преобладает отек и воспаление). Для оптимального эффекта желательно применить обе методики. Процедуры недорогие и неболезненные, однако требуют регулярного посещения врача (2 раза в неделю по 30-40 минут). Чем раньше начато лечение, тем более эффективным и менее продолжительным оно будет. После процедур назначается поддерживающая терапия.
Дополнительно к физиотерапии могут назначаться лекарственные средства, которые подбираются индивидуально. Эффективность оценивается по ходу лечения, препараты могут меняться или сочетаться.
Второй этап. После стабилизации ситуации проводится удаление стойко расширенных сосудов, которые не удается устранить терапевтическими методами.
Одним из самых эффективных и щадящих методов удаления «сосудиков» является применение неодимового лазера с коротким мощным импульсом. Подача такого импульса со спектром поглощения в оксигемоглобине (компонент крови) способствует удалению сосудов без повреждения окружающей ткани.
Отличия розацеа от купероза
Купероз — появление на лице и теле «лопнувших» сосудиков (телеангиоэктазий). Это может быть начальным проявлением розацеа или самостоятельным заболеванием. Отличие от розацеа в том, что нет прогрессирования в виде воспаления и появления элементов сыпи. Беспокоит не столько стойкое разлитое покраснение, сколько наличие «сосудиков». Если купероз слабовыражен, проявлен единичными сосудами, то лечение ограничивается их удалением. Если наличие «сосудиков» сопровождается «приливами» к лицу, тяжестью и отеками в ногах и т.д., надо обратиться к врачу, чтобы он провел консультацию и выяснил, нет ли признаков розацеа или, если «сосудики» расположены наногах, варикоза.
Редакция благодарит специалистов клиники БиоМИ Вита за помощь в подготовке материала.
Источник
Что такое розацеа? Как избавиться от розацеа навсегда?
Розацеа (розовые угри) — хроническое неинфекционное воспалительное кожное заболевание, сопровождающееся эритемой (покраснением кожи лица), телеангиэктазией (патологическими сосудистыми сплетениями), папулами, пустулами, а в ряде случаев — ринофимой, поражением глаз. Заболевание, как правило, затрагивает лоб, щеки и нос.
Розацеа зачастую развивается у пациентов после 30 лет, имеющих светлую кожу лица. Статистика говорит о 8-10% жителей по всему миру, из них преобладают женщины, хотя у мужского пола быстрее и чаще развиваются осложнения заболевания.
Причины появления розацеа
Причины появления розовых угрей полностью не изучены, но имеет место мнение, что розацеа возникает при заболеваниях ЖКТ и щитовидной железы, дисфункции иммунной системы, по ряду наследственных факторов, а также внешних факторов, в совокупности воздействующих на изменение тонуса сосудов лица.
Рассмотрим внешние и внутренние факторы, которые рассматриваются как провоцирующие развитие розацеа.
Внешние факторы:
- физические — инсоляция, мороз, жара;
- факторы питания — употребление алкоголя, высокотемпературных напитков, пряной пищи.
Вышеупомянутые продукты, воздействуя на слизистую оболочку желудка, способствуют рефлекторному расширению сосудов на лице.
Внутренние факторы:
- инфекции. По причине того, что при розовых угрях на коже лица появляются гнойничковые высыпания, существует предположение специалистов, что провоцирующим фактором заболевания являются бактерии. Однако, в самом содержимом гнойничков вирусы или бактерии обнаружены не были.
- клещ рода Demodex. Поскольку при взятии соскоба с кожи лица пациентов с розацеа могут быть обнаружены клещи, а назначенное лечение, ориентированное на уничтожение возбудителя, дает результат, этот вариант тоже имеет место быть. Однако, личинки клещей обнаруживаются не у всех пациентов, поэтому эта причина окончательно не подтверждена.
- генетический фактор. Наследственная предрасположенность к розовым угрям не доказана, однако ученые из США в ходе исследований установили, что у 40 % пациентов с заболеванием розацеа ближайшие родственники имеют эту же патологию.
- патология пищеварительного тракта. Согласно исследовательским данным, у 50-90% пациентов с диагнозом «Розацеа» выявлены симптомы гастрита, у 35% — признаки заболеваний тонкого кишечника.
- невротические расстройства. Связь психических нарушений с розовыми угрями объясняется лишь тем, что у носителей розовых угрей усугубление психического состояния происходит на фоне восприятия собственной внешности.
Какие виды розацеа бывают
Существует несколько разновидностей розацеа в соответствии с наиболее выраженными изменениями кожи: эритемато-телеангиэктатический, папуло-пустулезный; фиматозный; глазной.
- Эритематозно-телеангиэктатический. Эритема (покраснение кожи) носит постоянный характер. Мелкие сосуды, сосудистые звездочки и сетка локализируются на коже щёк.
- Папуло-пустулёзный. На фоне образовавшейся эритемы формируются группы мелких папул, изначально на кожном покрове около носа и в районе носогубных складок, далее — на лбу и подбородке. Некоторые папулы могут видоизменяться в гнойные пустулы. За этими процессами может следовать инфильтрация кожи и отек.
- Фиматозный (иными словами папулёзно-узловатый). Этот вид заболевания характеризуется развитием узлов и бляшек. Высыпания склонны к увеличению в размерах и слиянию. Фиброз тканей и гиперплазия сальных желез провоцируют увеличение участков кожи.
- Глазной. Сопровождается разными группами глазных патологий воспалительного и инфекционного характера, что влечет нарушение зрения, зуд, слезоточивость, сухость и т.д. у пациентов с розацеа в 50% случаев.
Диагностика розацеа
Диагноз «розовые угри» подтверждается на основании клинических проявлений и общеклинических анализов. Однако для некоторых форм заболевания возможно проведение дополнительного исследования микрофлоры кожного покрова с помощью микробиологического метода и изучение состояния сосудов.
Единственным диагностическим критерием, подтверждающим розацеа, считается стойкая длительная (свыше 3 месяцев) эритема центральной части лица. Папулы, пустулы и сосудистые звездочки можно оценивать как дополнительные признаки, которые не являются обязательными для постановки диагноза. Диагноз ставится на основании визуального осмотра, однако в отдельных случаях может появиться потребность в проведении бактериологического посева. После подтверждения диагноза для пациента разрабатывается индивидуальный комплекс процедур в соответствии с природой розовых угрей, степенью тяжести заболевания и прочими индивидуальными показателями.
Лечение розацеа
Розацеа поддается коррекции, однако полностью излечить его не возможно. Ключевыми задачами лечения являются:
- снижение проявления симптомов заболевания;
- профилактика обострений заболевания;
- продление сроков ремиссии.
Медикаментозное лечение розацеа предусматривает пероральный прием пациентом антибактериальных препаратов (препараты тетрациклинового ряда, макролиды и инидазолы) сроком не менее 2 месяцев. Лечение антигистаминными средствами в аблетированной форме и в виде мазей при выраженном воспалении рекомендовано совмещать с аппаратными и иными формами лечения. В периоды обострений назначаются стероидные противовоспалительные препараты.
Также, важно включить в рацион витаминные комплексы, направленные на укрепление стенок сосудов (витамины С, Р).
Местное лечение в домашних условиях должно предусматривать нанесение средств с азелаиновой кислотой, метронидазолом, а также противовоспалительные компрессы. Если у пациента обнаружен клещ Demodex, ему следует наносить и принимать антипаразитарные препараты.
Отдельной рекомендацией при розацеа является отказ пациента от гормоносодержащей и сосудорасширяющей уходовой косметики. Касательно ухода, женщинам следует исключить спирто-, маслосодержащую косметику, а также содержащую иные раздражающие ингредиенты. Вода для умывания должна быть комнатной температуры. В летний период рекомендовано использовать SPF-крема с фактором защиты 30 и более.
Диетическое питание. Щадящий рацион питания — необходимая составляющая жизни пациентов с розацеа, вызванным болезнями ЖКТ. В таком случае следует минимизировать прием острой, соленой, пряной и кислой пищи, а также алкогольных и табачных изделий, кофе и горячих напитков.
Лазерное лечение. Лазеротерапия розацеа признана эффективной физиотерапевтической методикой. Суть процедуры: луча лазера воздействует на эритему, папулы, пустулы и другие проявления заболевания без повреждения здоровых тканей. При воздействии луча происходит резкое нагревание кожи на участке обработки и коагуляция проявлений с одновременным улучшением кровотока. Луч обеспечивает необходимый антисептический и антибактериальный эффект.
Дерматолог клиники Diamond Laser Смольникова Екатерина Александровна отмечает:
Следует отметить, что лазерная терапия дает заметный косметический и терапевтический результат как на стадии обострения, так и на этапе ремиссии. Периодичность повторений — раз в 2 недели. Количество сеансов — от 3 до 7.
Профилактика проявлений розацеа
Основным пунктом терапии розацеа является грамотная терапия сосудов. Профилактические меры должны быть ориентированы на минимизацию воздействия провоцирующих розовые угри факторов. А именно:
- сокращение пребывания в условиях пониженных температур и сильного ветра;
- исключение инсоляции без SPF-защиты;
- отказ от визита в бани и сауны;
- поддержание оптимальной температуры и влажности в помещении;
- сокращение острой, пряной, жирной и жареной пищи, алкоголя в рационе, а также горячих блюд и напитков;
- отказ от травматичных эстетических манипуляций;
- акцент на деликатном и щадящем очищении и увлажнении кожи;
- исключение чрезмерно активной физической активности.
Розацеа поддается грамотной терапии, течение заболевания можно успешно контролировать, если обратиться к профессиональному лечащему врачу косметологу-дерматологу и следовать всем рекомендациям по лечению.
Источники:
Опубликованная в статье информация носит ознакомительный характер, не является призывом к действию и не должна рассматриваться в качестве консультации эксперта. Все решения касательно получения медицинской помощи должны приниматься пациентом в условиях очной консультации с врачом..
Корнейчук Алина Анатольевна
Врач дермато-косметолог, специалист в области лазерных технологий и эстетической медицине.
Записаться на консультацию
Мы не передаем ваши данные
третим лицам
Источник