- Почему появляются подошвенные бородавки и методы лечения
- Виды и причины
- Вирус папилломы человека
- Симптомы и виды бородавки на стопе
- Удаление подошвенных бородавок
- Лечение бородавок без операции
- Пяточная шпора — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы пяточной шпоры
- Патогенез пяточной шпоры
- Классификация и стадии развития пяточной шпоры
- Осложнения пяточной шпоры
- Диагностика пяточной шпоры
- Лечение пяточной шпоры
- Консервативное лечение
- Хирургическое лечение
- Прогноз. Профилактика
Почему появляются подошвенные бородавки и методы лечения
Бородавки – это поражения кожи, появляющиеся в виде особых округлых образований, выступающих над поверхностью. Возникают они вследствие специфических вирусов.
Эти образования часто доставляют физические неудобства из-за своего расположения. Даже после лечения имеют тенденции к рецидивированию.
Виды и причины
Разновидностей бородавок очень много, их классифицируют по ряду признаков:
- Простые. Возникают на открытых частях тела, руках, ногах, лице, в области волосистой части головы. Обычно они не опасны, но не эстетичны и способны быстро размножаться, поражая большие участки кожи. Располагаются как бы «семейками».
- Подошвенные. Их локализация исключительно стопы. Причиняют неудобства при ходьбе.
Главная причина возникновения – заражение вирусом папилломы человека, который поражает слизистые оболочки и кожу.
Вирус папилломы человека
Это один из самых распространенных вирусов на Земле. Заражение может происходить несколькими путями:
- контактно-бытовым (через прикосновения);
- половым (генитальный, анальный, орально-генитальный);
- в родах от матери к ребенку.
Период развития заболевания – от нескольких недель до десятков лет, это объясняется тем, что вирус может не проявлять себя долгое время, но как только иммунитет становится чуть слабее, так сразу же на коже и/или слизистых появляются разрастания. Самая главная опасность этого заболевания в том, что определенные типы ВПЧ с большой вероятностью вызывают образование злокачественной опухоли (рак кожи или слизистых). Чтобы убедиться в том, что заболевание не приведет к образованию опухоли, необходимо пройти обследование у врача и не заниматься самолечением.
Симптомы и виды бородавки на стопе
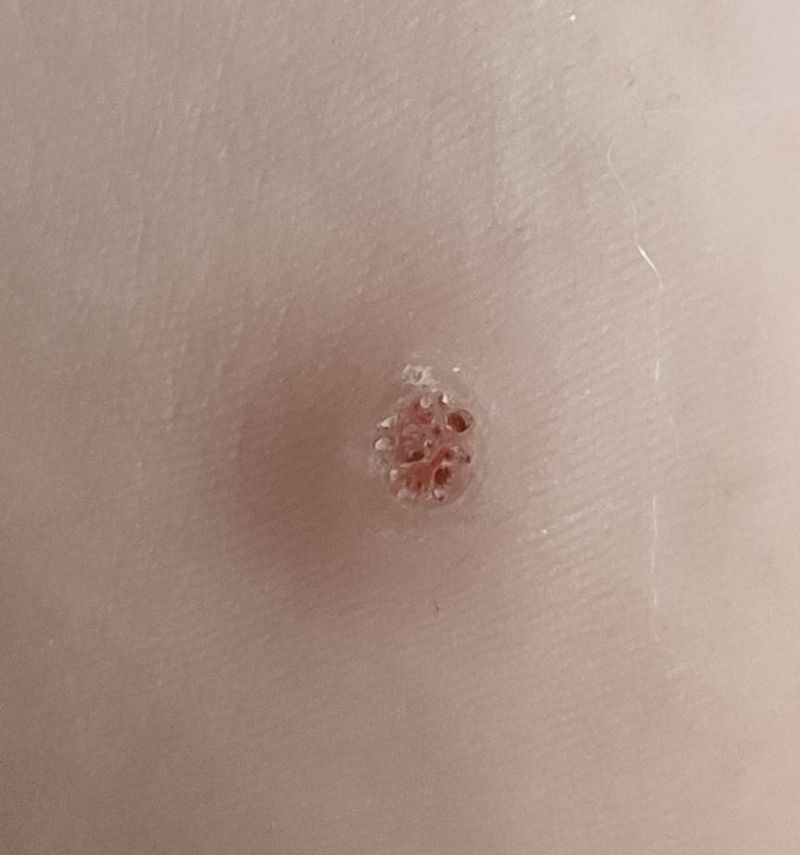
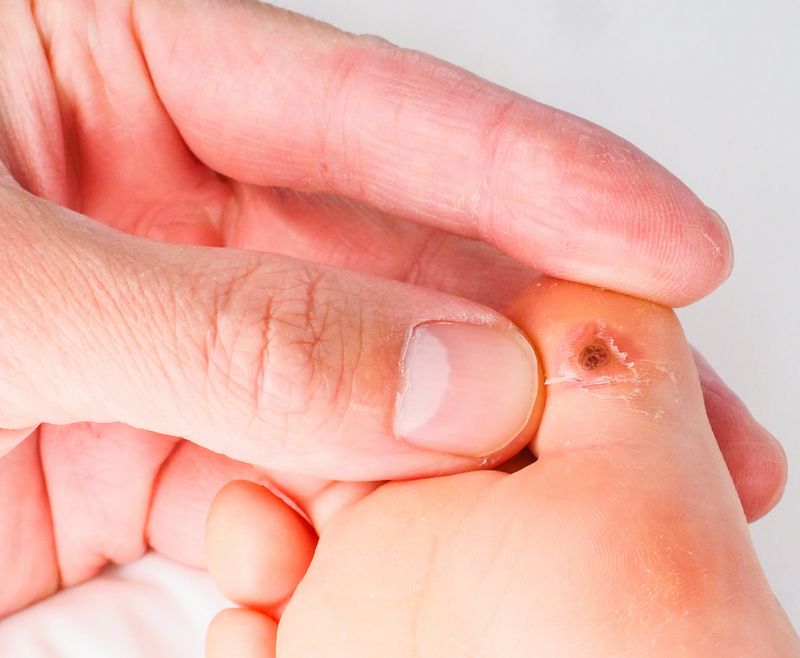
Подошвенная бородавка выглядит как утолщение, похожее на мозоль, с роговым слоем кожи. Она мешает при ходьбе, приносит болезненные ощущения. Пассивное состояние характеризуется медленным размножением, не доходя до рогового слоя эпителия, поэтому внешне это состояние никак не проявляется.
Активное состояние характеризуется тем, что вирус быстро развивается и, поднимаясь в верхние слои эпидермиса, проявляется многочисленными симптомами. Подошвенную бородавку также называют шипица, куриная бородавка. Вирус проникает во время своего контакта с кожей через порезы и ссадины во внешнем слое кожи:
- Сначала появляется мелкая желтовато-серая папула с неровной поверхностью.
- Постепенно мелкий элемент становится плотным, приобретает грязноватый цвет.
Изнутри подошвенная бородавка выглядит как сросшиеся сосочки разных размеров с розоватым оттенком. Там формируются дополнительные капиллярные сосуды, вызывающие кровотечение в случае, если зацепите бородавку.
Удаление подошвенных бородавок
Заниматься лечением подошвенной бородавки стоит, если:
- Есть болезненные ощущения.
- Бородавка кровоточит.
- На ней появились вкрапления.
- Бородавка быстро увеличивается в размере.
Методов лечения много. Одним из них является криодеструкция. Смысл метода в том, что на бородавку оказывается воздействие жидким азотом с температурой минус 196 градусов. Происходит замораживание пораженного вирусами участка и удаление бородавки.
Применяют обычный и агрессивный метод воздействия. При агрессивном методе азот наносится на несколько секунд дольше, однако этот метод более болезненный. Важно отметить, что если бородавка появилась и существует более шести месяцев, то эффективность криодеструкции сильно снижается, и смысл такой операции, соответственно, тоже уходит.
После удаления подошвенной бородавки с помощью жидкого азота стоит выполнять некоторые рекомендации:
- пузырь, оставшийся на месте бородавки, нельзя вскрывать;
- во избежание механических повреждений использовать не пластырь, а стерильный бинт;
- два раза в день обрабатывать пораженный участок салициловым спиртом 2%;
- стараться не допускать попадание воды на место воздействия.
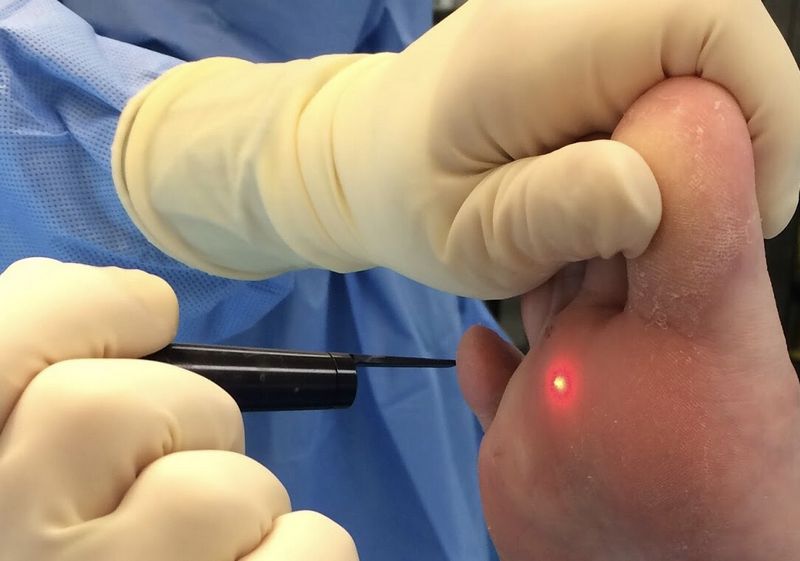
Еще одним способом является лазерная коагуляция. Это один из самых распространенных методов удалением бородавок. Большинство лазерных установок оснащено специальной системой охлаждения. Таким образом, процедура проходит с минимальным дискомфортом, не допускает воспалительного процесса, так как лазер обладает антисептическими свойствами. К тому, же, это бесконтактная методика.
Есть несколько способов:
- Углекислотный (CO2) – лазер. Лечение в этом случае происходит с помощью инфракрасного света. Способ эффективен на 70%, однако минус в том, что могут быть повреждены и здоровые ткани.
- Эрбиевый лазер. Для этого метода лечения используется более короткая волна, что снижает вероятность образования рубцов после операции. Эффективность как правило составляет 75%.
- Импульсный лазер на красителях. При этом методе воздействия первостепенно происходит разрушение расширенных капилляров в бородавке и стимуляция иммунитета, что способствует эффективному излечению. Результативность лечения около 95%.
После лазерного лечения на пораженном участке образуется корочка, которая самостоятельно отпадает в течение семи-десяти дней. Рекомендации при этом методе лечения те же, что и после воздействия азотом – не допускать механических повреждений и попадания воды.
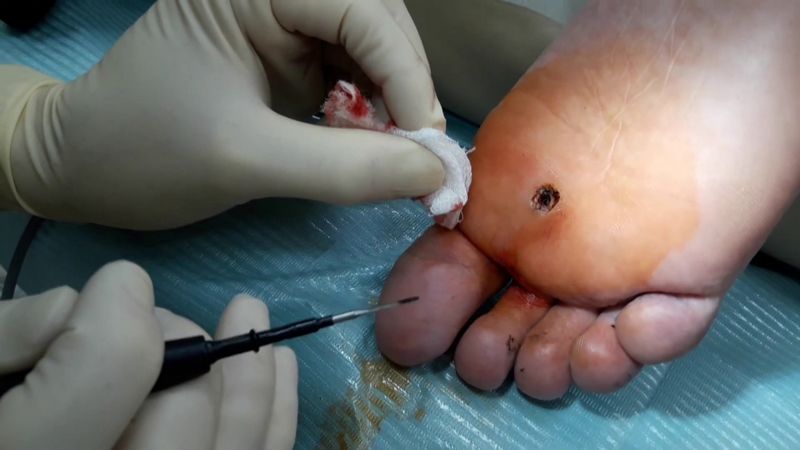
Следующим способом удаления бородавок является электрокоагуляция. При этом на бородавку воздействуют током высокой частоты. Лечение проводится под местным обезболиванием. Воздействие высоких температур на бородавку приводит к испарению клеток, пораженных вирусом папилломы. Плюс данного метода еще и в том, что прижигание сосудов предотвращает кровотечение. После операции на пораженном участке кожи образуется корочка, которая отпадает в течение 7 – 10 дней.
Вылечить подошвенную бородавку можно с помощью прямого хирургического вмешательства. При этом происходит иссечение под местным обезболиванием, потом накладываются швы. После проведения операции врач назначит определенные рекомендации. Так, рекомендуется не допускать попадание воды и мыльных средств на пораженный участок, не срывать образовавшуюся корочку, а в первые 7-10 дней обрабатывать пораженный участок антисептическим средством.
Для каждого вида операций есть определенные противопоказания. Так, невозможно будет провести операцию, если имеет место быть:
- беременность;
- сахарный диабет;
- злокачественные опухоли в организме;
- инфекция и воспаление около бородавки;
- обострение герпеса;
- повышенная температура.
При высоком давлении процедуру также следует отложить.
Лечение бородавок без операции
Часто человек задается вопросом, как убрать подошвенную бородавку без операции. Для этого можно использовать аптечные мази и растворы:

В основном эти мази оказывают эффекты:
- противовоспалительный;
- антисептический;
- иммуномодулирующий;
- противовирусный;
- противогрибковый.
К тому же, возможно содержание витамина E, что также положительно сказывается на лечении, так как витамины в целом укрепляют организм и снижают риск рецидива.
Важно, что применять эти средства стоит при единичных и неглубоких подошвенных бородавках. Причем если возникают любые побочные эффекты, необходимо смыть препарат большим количеством теплой воды и незамедлительно обратиться за помощью к врачу.
Итак, вылечить бородавки можно, для этого существует множество способов, однако нельзя заниматься этим без предварительной консультации с врачом, чтобы не навредить своему здоровью. Кроме того, категорически нельзя заниматься самолечением, если лечащий врач назначает противопоказания.
Источник
Пяточная шпора — симптомы и лечение
Что такое пяточная шпора? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тупицын С. В., травматолога со стажем в 5 лет.
Определение болезни. Причины заболевания
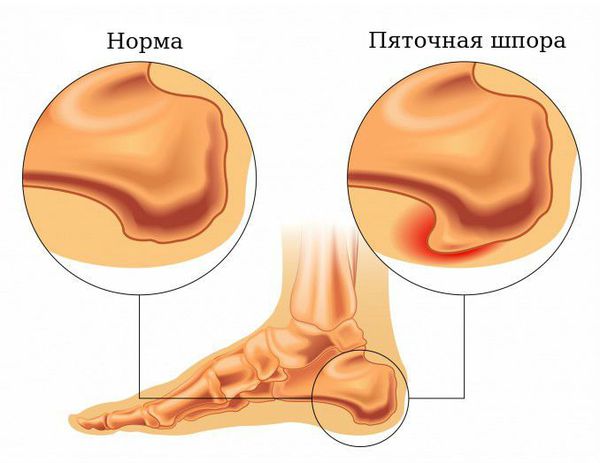
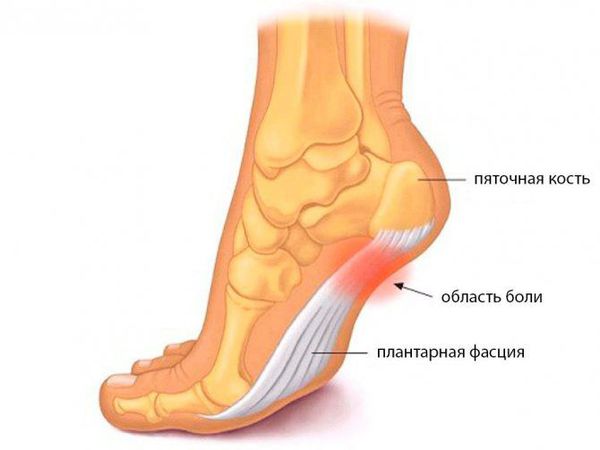
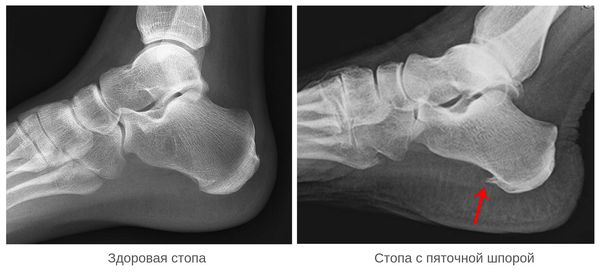
Пяточная шпора — это костное разрастание на подошвенной поверхности бугра пяточной кости [1] .
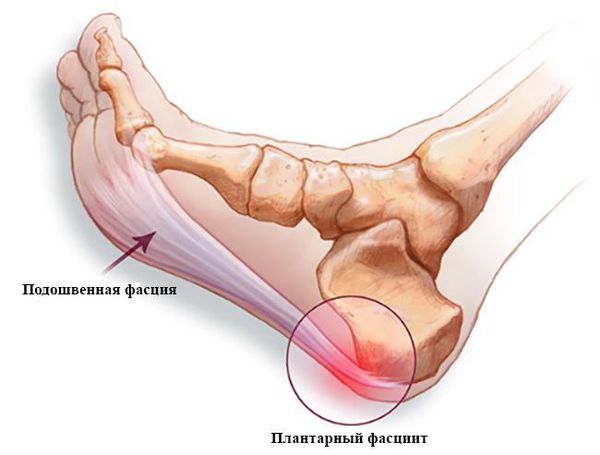
Пяточная шпора представляет собой компенсаторную реакцию организма на повреждение подошвенной фасции в месте её крепления к пяточной кости. Это клинический исход таких заболеваний, как подошвенный фасциоз или диффузный идиопатический гиперостоз. Подошвенный фасциоз (плантарный фасциит) — это воспаление подошвенной фасции небактериального характера, которое связано с повторяющейся чрезмерной нагрузкой на фасцию. Диффузный идиопатический гиперостоз, или болезнь Форестье, является невоспалительным заболеванием, при котором происходит избыточное окостенение связочного аппарата в местах крепления. Известно, что у 50 % больных с плантарным фасциитом имеется пяточная шпора [12] .
Зачастую пяточная шпора является рентгенологической “находкой”. Наиболее часто она наблюдается у людей старше 40 лет, причем женщины больше предрасположены к этому заболеванию [13] . Однако есть исследования, в которых не было выявлено различий между полами [14] [15] .
Основная причина появления пяточных шпор — хроническая микротравматизация подошвенной фасции в области крепления к пяточной кости, её натяжение и обызвествление, а также укорочение или контрактура (стягивание) икроножных мышц. Это может произойти в результате длительного ношения обуви на высоком каблуке, травмы, а также при заболеваниях нервной системы, приводящих к парезам (ослаблению мышц) и параличам. Кроме того, важно отметить ряд факторов, провоцирующих данное состояние:
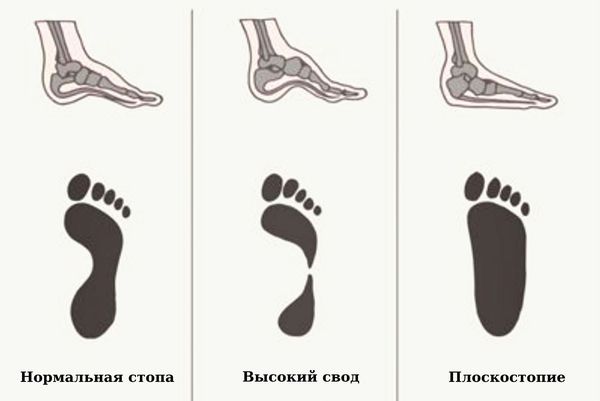
- плоскостопие или высокий свод (увеличение кривизны продольного свода, когда средняя часть стопы не соприкасается с опорой, стопа опирается только на пяточный бугор и головки плюсневых костей);
- вальгусная деформация стопы;
- частые инъекции глюкокортикостероидных препаратов в область пятки с целью устранения воспаления, вызывающие дегенеративные изменения подошвенной фасции и пяточной жировой подушки;
- избыточная нагрузка на пяточную кость, как следствие неправильного двигательного стереотипа;
- плохо подобранная обувь;
- постоянное ношение обуви с высотой каблука более 5 см или обуви без каблука;
- избыточный вес;
- малоподвижный образ жизни;
- нарушение кровообращения.
Также риску подвержены люди пожилого возраста в связи с дегенерацией жировой подушки в области пятки, люди, страдающие сахарным диабетом, псориатическим артритом, ревматоидным артритом, реактивным артритом и люди, чья деятельность связана с длительным нахождением в положении стоя. Часто данному заболеванию подвержены спортсмены и танцоры в связи с бегом по твёрдым поверхностям и высокими прыжковыми нагрузками [2] .
Симптомы пяточной шпоры
Клиническая картина типична и выражается в виде характерного болевого синдрома, который проявляется стартовыми болями. Такая боль появляется при опоре на пятку после длительного отдыха, например, пациентам причиняют боль первые шаги по утрам . Болевой синдром может развиваться как остро, так и постепенно, переходя в хронический [3] . Боли при пяточной шпоре, как правило, острые, жгучие, располагаются по внутреннему краю пятки, но могут распространятся на всю пяточную область. Интенсивность болевого синдрома различная. Как правило, боль стихает после 5-10 минут ходьбы, но в течение дня появляется вновь и может усиливаться.
Нередко больные отмечают чувство инородного предмета в области пятки, при ходьбе стараются не наступать на пяточную область, встают на цыпочки, супинируют стопу (поворачивают внутрь). Величина шпоры не влияет на выраженность болевого синдрома, хотя отмечено, что наиболее болезненными являются шпоры небольшой величины и плоской формы, а крупные и острые часто протекают бессимптомно [1] . Это связанно с тем, что болевой синдром зависит не от величины шпоры, а от интенсивности воспаления в окружающих мягких тканях.
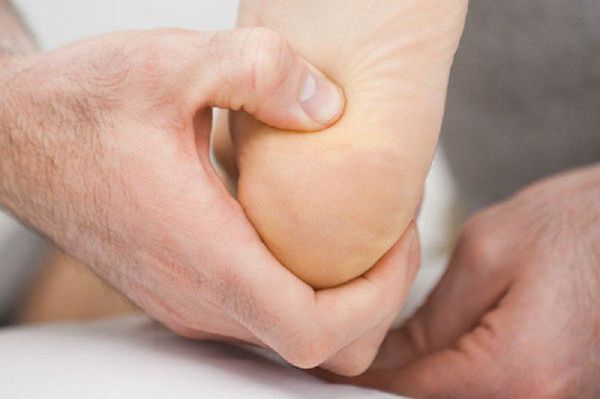
Важно отметить, что болевой синдром может отсутствовать полностью, что не соответствует рентгенологической картине. В таких случаях, как уже отмечалось выше, пяточная шпора выявляется случайно, при обследовании по поводу другой патологии. При осмотре пяточной области видимых признаков воспаления не выявляется. При пальпации бугра пяточной кости со стороны подошвы отмечается резкая болезненность, редко имеется отёчность. Пяточная шпора не прощупывается при пальпации мягких тканей. Пальпаторно в районе квадратной мышцы подошвы может выявляться триггерный пункт (болезненный, уплотнённый участок мышцы с повышенной раздражимостью) [4] .
Патогенез пяточной шпоры
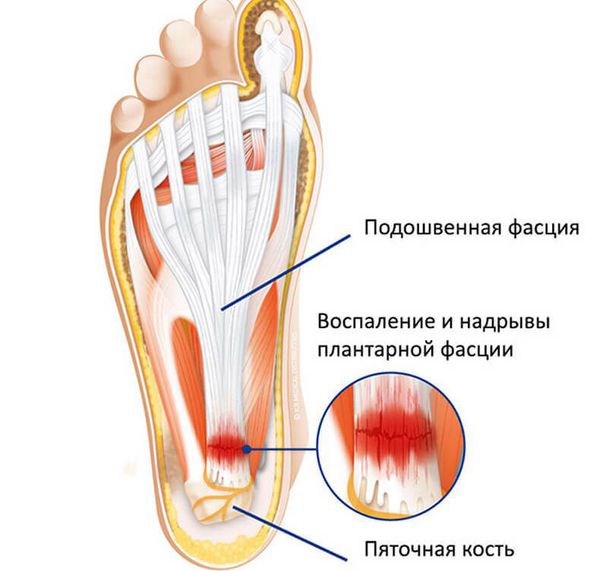
Пяточная шпора является итогом подошвенного фасциоза. В норме сухожилие состоит из коллагена I и III типов. Эти типы коллагена называются фибриллярными, так как они образуют фибриллы (нитевидные белковые структуры в клетках и тканях), входящие в состав соединительных тканей. Коллаген I типа находится в костях, волокнистом хряще, связках, сухожилиях, а коллаген III типа — в стенках крупных кровеносных сосудов, кишке, нервах, гладкомышечной ткани.
Здоровое сухожилие под микроскопом выглядит белым и блестящим и отражает поляризованный свет, в то время как патологически изменённое сухожилие выглядит серым и не отражает свет. Это свидетельствует о том, что в результате воздействия травмирующего фактора происходит разрушение коллагеновых волокон, увеличивается насыщенность клетками и образуется большое количество сосудов, не выполняющих свою функцию [5] .
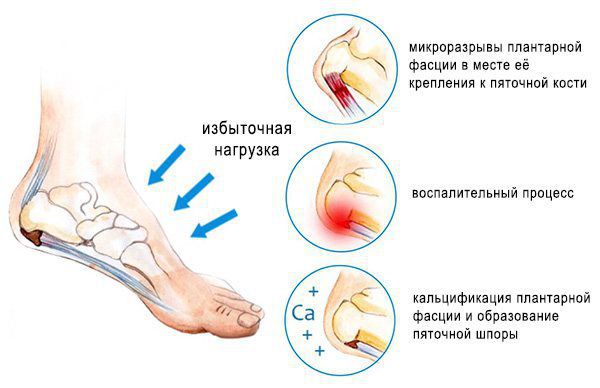
Фасциоз возникает из-за воздействий главного причинного фактора — повышенной нагрузки на подошвенную фасцию. Напряжение в области подошвенной фасции может быть обусловлено пониженным продольным сводом стопы и ношением обуви без каблука [6] . При этом не происходит должного восстановления фасции, снижается продукция коллагена, происходит его дегенерация, поражение матрикса и гибель клеток сухожилия. Всё это дополнительно повышает вероятность травматизации и нарушает процессы полного восстановления, что приводит к воспалительному процессу. В данных условиях волокна сухожилия становятся более компактными, затем хрящевыми и в дальнейшем они кальцифицируются, приобретая вид шпоры, что можно наблюдать на рентгенограмме.
Кальцификации подвержены часто травмируемые участки сухожилий, а также участки с плохой васкуляризацией (кровоснабжением). Механизмы и причины кальцификации не до конца изучены.
Классификация и стадии развития пяточной шпоры
В Международной классификации болезней МКБ-10 пяточная шпора имеет код М77.3. Патология входит в большую группу болезней костно-мышечной системы и соединительной ткани (М00-М99).
Пяточные шпоры могут быть односторонними и двусторонними.
Развитие пяточной шпоры можно разделить на 3 этапа.
- Энтезопатия — патологическое изменение подошвенной фасции в месте её крепления к пяточной кости в результате воздействия травмирующего фактора. Этот процесс сопровождается качественной перестройкой фасции.
- Плантарный фасциоз — асептическое (без бактериального агента) воспаление подошвенной фасции.
- Кальцификация патологически изменённого участка и формирование пяточной шпоры [7] .
Осложнения пяточной шпоры
Главным осложнением пяточной шпоры является ухудшение качества жизни, связанное с болевым синдромом, невозможностью полностью опираться на пятку и вести активный образ жизни. Больные вынуждены избегать опоры на больную пятку и переносить вес на здоровую конечность. Это отрицательно сказывается на походке и осанке и повышает риск поражения суставов нагружаемой конечности. Другие осложнения, такие как отрыв фасции от места крепления и нагноения, встречаются редко.
При выраженном болевом синдроме появляется асимметрия осанки, что приводит к прогрессированию остеохондроза и возникновению болевого синдрома в области поясницы. Вследствие этого больной вынужден ограничивать двигательную активность.
Боль в области пятки является источником моральных и физических страданий, что может также нести негативные последствия. У больных нередко нарушается сон, усиливается тревога, раздражительность.
Диагностика пяточной шпоры
Диагностика пяточной шпоры основана на данных анамнеза, осмотра пациента и дополнительных методов диагностики, таких как рентгенография, ультразвуковая диагностика и МРТ. Использование дополнительных методов, как правило, необходимо для исключения других патологий.
Из данных анамнеза можно установить, что у пациента имеется «стартовая боль»: утром при вставании с кровати или после длительного отдыха. Боль имеет различную интенсивность, в некоторых случаях она настолько сильная, что больные вынуждены избегать опоры на пятку, опираясь только на передний отдел стопы. Часто интенсивность боли зависти от массы тела пациента [8] . Средний период наличия данных симптомов — более 6 месяцев [9] . Кроме того, при расспросе важно узнать о профессиональной деятельности пациента, о физической активности и её связи с появлением болей. Необходимо уточнить, как пациент снимает боль, обращался ли он за помощью к специалистам, какое лечение получал.
При осмотре почти у всех пациентов будет отмечаться болезненность при пальпации центральной и медиальной части подошвенной поверхности пятки. Также боль может усиливаться при разгибании большого пальца стопы, в результате натяжения подошвенной фасции. Данный симптом встречается редко, но является очень специфичным [8] . При внешнем осмотре пяточной области признаков патологии не обнаруживается. Редко можно выявить незначительный отёк в центральной части пятки.
Инструментальные методы исследования (рентгенография, МРТ, ультразвуковая диагностика) применяются как дополнительные. Рентгенография пяточной области назначается для исключения перелома, если в анамнезе есть указания на травму. На ранних этапах формирования пяточная шпора на рентгенограмме не видна.
МРТ является информативным методом диагностики, позволяет визуализировать мягкие ткани, но необходимость в назначении возникает редко. Показаниями к МРТ являются упорные боли, подозрения на острый разрыв подошвенной фасции или нетипичная клиническая картина [8] .
Ультразвуковая диагностика уступает МРТ по качеству изображения, но может применяться для диагностики и контроля эффективности лечения [2] .
Дифференциальная диагностика. Существует ряд заболеваний схожих по симптоматике с пяточной шпорой, наиболее часто встречаются:
- переломы;
- ушибы;
- заболевания ахиллова сухожилия;
- неврологические заболевания (туннельные синдромы, нейропатии большеберцового нерва);
- системные заболевания (ревматоидный артрит, спондилоартриты, системная красная волчанка);
- подагра;
- нижний пяточный бурсит;
- радикулопатия корешка S1.
Стоит отметить, что миофасциальные триггеры мышцы, отводящей I палец, и квадратной мышцы стопы также могут провоцировать болевой синдром по внутренней стороне пятки [3] . Миофасциальный триггерный пункт — это болезненный, уплотнённый участок мышцы с повышенной раздражимостью. Пяточная шпора и миофасциальный триггер могут встречаться одновременно, при этом локальная терапия пяточной шпоры не будет иметь эффекта.
Для исключения ревматологической патологии (ревматоидный артрит, болезнь Бехтерева, болезнь Рейтера), которая также может проявляться болью в области пятки, используют биохимические и серологические методы лабораторной диагностики. Для исключения ревматоидного артрита в крови определяют ревматоидный фактор и антитела к циклическому цитруллинированному пептиду. При подозрении на болезнь Бехтерева проводят исследование на носительство антигена HLA-B27 (основной иммуногенетический маркер высокой предрасположенности к развитию болезни Бехтерева). Также определяют уровень С-реактивного белка и скорости оседания эритроцитов (СОЭ) для оценки активности воспалительного процесса.
Лечение пяточной шпоры
Консервативное лечение
Лечение пяточных шпор начинают с консервативных методов. Основная цель лечения — контроль болевого синдрома. Как правило, хорошего эффекта удаётся достичь благодаря комплексному подходу. Основные направления в консервативном лечении пяточных шпор — разгрузка стопы, лекарственная терапия, физиотерапия, лечебная физкультура и дополнительные методы (тейпирование, массаж, ночные ортезы).
Метод разгрузки стопы заключается в применении ортопедических стелек. Было показано, что индивидуально изготовленные стельки с выкладкой продольного свода более эффективны для лечения, чем фабричные [6] . Для изготовления используют мягкие материалы, также в стельках делают углубление в области пятки [1] . Стельки предотвращают перерастяжение подошвенной фасции, следовательно, являются патогенетическим методом лечения, в отличие от подпяточников, которые не уменьшают натяжение фасции. Ношение ортопедических стелек при пяточной шпоре рекомендовано как в остром периоде, так и после его стихания для постоянной поддержки стопы в правильном положении [10] .
Женщинам с пяточной шпорой необходимо отказаться от ношения обуви на высоком каблуке (выше 3-5 см). Оптимальная высота каблука 2-3 см, толщина подошвы не менее 5 мм. Правильно подобранная обувь сама по себе может уменьшать болевой синдром и давать стойкий положительный эффект.
Лекарственная терапия. В настоящее время для лечения пяточной шпоры применяют препараты из группы нестероидных противовоспалительных средств (НПВС) в виде мазей, кремов, а также таблетированных форм. Стоит заметить, что применение НПВС является симптоматическим методом лечения, который не даёт стойкого обезболивающего эффекта и не влияет на течение заболевания. Зачастую для облегчения болевых синдромов пациенты самостоятельно принимают нестероидные противовоспалительные препараты. Однако это опасно тем, что некоторые НПВС имеют побочные эффекты (язвы и кровотечения желудочно-кишечного тракта, нарушения в работе сердечно-сосудистой системы, системы свёртывания крови).
Наибольшее распространение при лечении пяточной шпоры получили инъекции кортикостероидов, таких как «Дипроспан» и триамцинолон. Инфильтрация места крепления подошвенной фасции к пяточной кости раствором анестетика и кортикостероида обеспечивает быстрый обезболивающий эффект за счёт уменьшения воспаления. Однако данный метод сопряжен с риском осложнений. Наиболее опасное осложнение — разрыв плантарной фасции, также возможна атрофия жировой ткани в области инъекции [11] . Учитывая риск от применения кортикостероидов, можно сделать вывод, что данные препараты не рекомендуется применять в качестве терапии первой линии. При поднадкостничной инъекции гормональных препаратов также могут возникать осложнения, например, в виде некроза пяточной кости [1] .
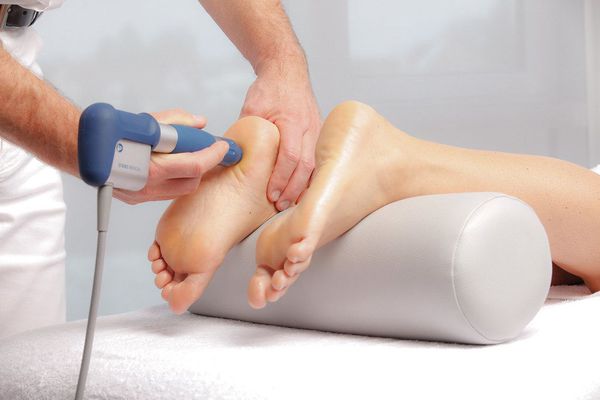
Физиотерапия. К данному методу относят тепловые процедуры (озокерит), лазеротерапию, электрофорез с гиалуронидазой, ультразвук с гидрокортизоном и ударно-волновую терапию. В последнее время метод ударно-волновой терапии приобрёл широкую популярность. Это неинвазивный метод лечения, позволяющий в короткие сроки уменьшить или полностью снять болевой синдром. Ударные волны — это акустические волны с чрезвычайно высоким энергетическим пиком. Наиболее выраженный терапевтический эффект происходит на границе раздела тканей: фасция — мышца, кость — сухожилие. Под влиянием ударной волны усиливается кровообращение, изменяется проницаемость клеточных мембран и восстанавливается клеточный ионный обмен. Тем самым метод ударно-волновой терапии обеспечивает противовоспалительный и противоотёчный эффекты, а также стимулирует регенераторные процессы, что позволяет добиться уменьшения болевого синдрома [2] . Требуется, как правило, от 3 до 5 процедур с интервалом в 3 дня. Уменьшение болевого синдрома больные отмечают уже после первой процедуры. Можно сделать вывод, что ударно-волновая терапия рекомендована в комплексном лечении пяточной шпоры.
Лечебная физкультура и массаж направлены на коррекцию биомеханики тела, что напрямую влияет на течение заболевания. Лечебная физкультура применяется для улучшения подвижности голеностопного сустава, уменьшения натяжения подошвенной фасции и укрепление мышц, отвечающих за правильную постановку стопы во время движения. Массаж как вспомогательное средство улучшает обменные процессы в тканях, убирает болевой синдром, связанный с рефлекторным мышечным спазмом [16] .
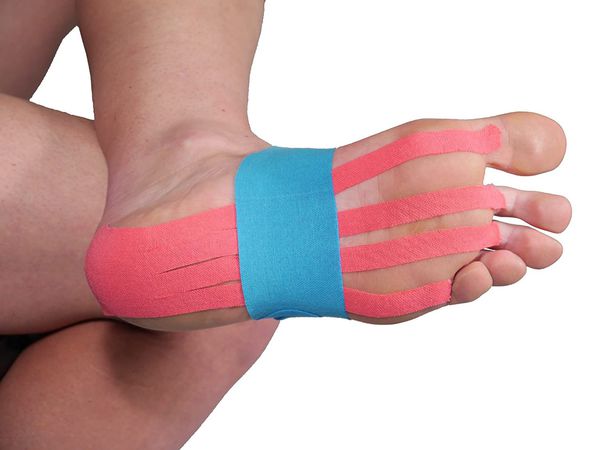
Тейпирование. Предложено большое количество способов тейпирования при пяточной шпоре. Плюсы данного метода в том, что быстро достигается обезболивающий эффект и нет побочных эффектов. В качестве недостатка можно отметить, что тейпирование должно выполняться специалистом. Данный метод применяется как альтернатива ортопедических стелек [17] . Однако эффективность такого метода не доказана, а положительные результаты объясняются эффектом плацебо.
Ночные ортезы. Применяются для фиксации стопы в положении тыльного сгибания на время сна. Это позволяет поддерживать подошвенную фасцию в удлинённом состоянии, что обеспечивает её сращение без укорочения. В результате утром при первых шагах удаётся избежать повторных микронадрывов фасции. Однако нужно отметить, что данный метод не был до конца изучен [8] .
Хирургическое лечение
В большинстве случаев консервативное лечение даёт эффект в первые недели, реже в течение месяца от начала лечения. Некоторые авторы считают, что неэффективность консервативного лечения свыше 12 месяцев является показанием к оперативному лечению. Основным методом хирургического лечения пяточной шпоры является проксимальная плантарная фасциотомия.
Перед операцией проводят подробный сбор анамнеза, выясняют наличие хронических заболеваний, таких как сахарный диабет, гипертоническая болезнь. Обязательно учитывается возраст пациента в связи с рисками применения наркоза.
Операция проводится под проводниковой анестезией. На внутренней боковой части пятки выполняют разрез около 5 мм и вводят через него эндоскопические инструменты. На внешней боковой стороне пятки формируют выходное отверстие. Под видеонаблюдением рассекают часть подошвенной фасции для устранения повышенного напряжения в этой области. Реабилитационный период длится в среднем до двух недель, швы снимают на 7-10 сутки. После оперативного лечения больным рекомендовано пожизненное ношение индивидуальных ортопедических стелек.
Прогноз. Профилактика
Пяточная шпора хорошо поддаётся консервативной терапии. Разумнее всего в лечении и профилактике применять комплексный подход. Основные профилактические меры будут заключаться в снижении веса, ношении правильно подобранной обуви с каблуком 2-3 см и толщиной подошвы не менее 5 мм. При наличии патологий стопы для профилактики осложнений рекомендуется использовать ортопедические стельки, исключить ходьбу босиком по жёсткой поверхности и выполнять комплекс лечебных упражнений для стопы и голени [18] .
Упражнения направлены главным образом на растяжку подошвенной фасции и мышц голени — икроножной и камбаловидной. Их рекомендуется выполнять в утренние часы.
- Первое упражнение — прокатывание теннисного мяча подошвенной частью стопы по полу. Мяч можно заменить бутылкой с водой. Выполняется в течение 5 минут на каждую ногу.
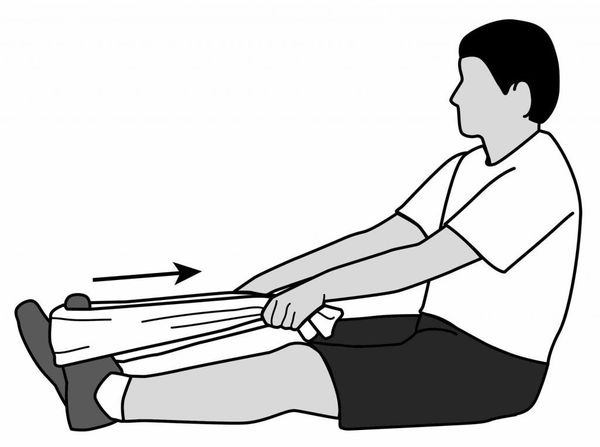
- Второе упражнение выполняется в положении сидя. Взять полотенце за концы, передним отделом стопы упереться в его среднюю часть. Руками тянуть полотенце на себя. Выполняется по 2-3 раза на каждую ногу.
- Третье упражнение выполняется стоя у стены. Необходимо упереться руками в стену, руки на уровне плеч, выпрямлены. Одна нога выпрямляется и располагается позади, вторая нога согнута в коленном и тазобедренном суставах и располагается спереди. Выполняется небольшой присед на переднюю ногу до момента, когда пятка задней ноги начнёт отрываться от пола. Это положение нужно зафиксировать на 10 секунд. Выполняется 2 подхода на каждую ногу по 10-12 раз. Все упражнения выполняются в спокойном темпе, без рывков.
Людям, чья работа и образ жизни предрасполагают к появлению пяточной шпоры, необходимо носить ортопедические стельки на постоянной основе. Рекомендовано регулярное выполнение физических упражнений для стопы и голени с целью поддержания эластичности тканей.
Источник