- Синдром грушевидной мышцы. Способы лечения.
- Причины и симптомы
- Диагностика
- Лечение
- Синдром грушевидной мышцы. Лечение
- Причины и симптомы
- Диагностика
- Лечение
- Синдром грушевидной мышцы: миф и реальность
- Грушевидная мышца. Строение и функции
- Синдром грушевидной мышцы
- Причины возникновения
- Диагностика при синдроме грушевидной мышцы
- Лечение при синдроме грушевидной мышцы
Синдром грушевидной мышцы. Способы лечения.
Синдром грушевидной мышцы. Способы лечения.
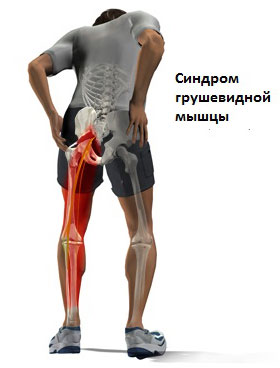
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).
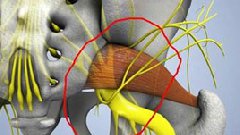
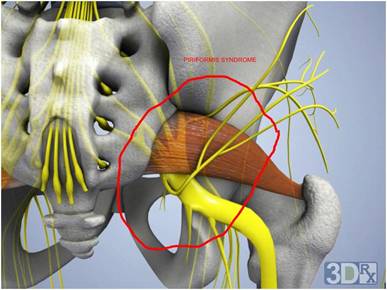
Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).
Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.
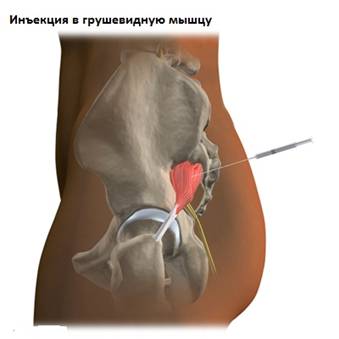
Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.
Источник
Синдром грушевидной мышцы. Лечение
Синдром грушевидной мышцы. Лечение
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).

Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).

Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.

Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.
Источник
Синдром грушевидной мышцы: миф и реальность
Грушевидная мышца. Строение и функции
Грушевидная мышца по форме напоминает равнобедренный треугольник. Широкой своей частью эта мышца крепится к внутренней поверхности крестца и выходит из таза через большое седалищное отверстие. Грушевидная мышца занимает не все седалищное отверстие, выше через него выходят верхние ягодичные артерия и нерв, а ниже — нижняя ягодичная артерия и седалищный нерв. Ближе к тазобедренному суставу переходит в сухожилие и крепится к бедренной кости. Снаружи она покрыта большой ягодичной мышцей. Располагается в довольно неблагоприятных физиологических условиях: плотно прилегает ко всем располагающимся рядом анатомическим структурам, и не может не испытывать их влияния. Иннервируется из крестцового сплетения нервными корешками S1-S2. Питание получает из нижней ягодичной, запирательной и внутренней половой артерий. Основные функции грушевидной мышцы — поворот бедра кнаружи с незначительным отведением в сторону, фиксация тазобедренного сустава.
Синдром грушевидной мышцы
При нарушении в мышце редко возникают дистрофические изменения, чаще встречаются контрактуры и миотонические явления. Все неприятные ощущения при этом синдроме связаны с ущемлением воспаленной и спазмированной грушевидной мышцей седалищного нерва, полового нерва, заднего кожного нерва бедра, нижнего ягодичного нерва, ягодичной артерии и сосудов седалищного нерва.
Болевой синдром локализуется в ягодичной области, может распространяться в паховую область, верхнюю часть бедра, и даже в голень. Ноющая, тянущая, боль может возникать в ягодице, крестцово-подвздошном и тазобедренном суставах. Она усиливается при ходьбе, в длительном положении стоя, при приведении бедра. Боль несколько стихает в положении лежа и сидя с разведенными ногами.
При компрессии седалищного нерва и его сосудов боль имеет ярко выраженный вегетативный характер: возникают ощущения зябкости, жжения, одеревенения. Возможны кратковременные спазмы сосудов ноги, приводящие к перемежающейся хромоте — пациент вынужден при ходьбе останавливаться, садиться или ложиться; кожа ноги бледнеет; после отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ.
Нередко тоническое напряжение грушевидной мышцы сочетается с подобным состоянием других мышц тазового дна. При синдроме грушевидной мышцы почти всегда есть легкие сфинктерные нарушения: небольшая пауза перед началом мочеиспускания.
Причины возникновения
Миф №1 Цитата из уважаемого ресурса: «Многие считают, что это (возникновение синдрома грушевидной мышцы) происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости». — Да, причина возникновения боли, определенно в этом, но причина возникновения синдрома в том ЧТО вызвало болезненное сокращение и воспаление в грушевидной мышце.
Причин возникновения столь неприятного состояния довольно много:
- Первичное нарушение грушевидной мышцы (например, при неудачной иньекции с проколом грушевидной мышцы)
- Воспалительные явления в тазобедренном суставе (например, при коксартрозе)
- Заболевания органов малого таза (моче-половая система)
- Проблемы в крестцово-подвздошном сочленении и крестце (травмы, новообразования)
- Ущемление спинномозговых корешков поясничного и крестцового отделов позвоночника
- Истинное воспаление седалищного нерва (встречается довольно редко)
Вопреки расхожему мнению, внешние факторы не имеют сильного влияния на грушевидную мышцу: от ударов и низких температур она защищена большой ягодичной мышцей.
Диагностика при синдроме грушевидной мышцы
Для распознания синдрома грушевидной мышцы используются такие методы как:
- Определенные мануальные тесты
- Неврологические тесты
- Инфильтрация грушевидной мышцы новокаином с оценкой возникающих при этом положительных сдвигов
Распознать синдром грушевидной мышцы не составляет большого труда, намного сложнее, но абсолютно необходимо выяснить его истинную причину. То, что синдром грушевидной мышцы может быть конечным диагнозом — очередной миф.
Исследование самой грушевидной мышцы может быть затруднено, поэтому если нет указаний на ее повреждения, ее исследуют в последнюю очередь.
При подтверждении синдрома грушевидной мышцы исследование начинают с МРТ поясничного отдела позвоночника и УЗИ органов малого таза. Затем может быть проведено рентгенологическое исследование тазобедренного сустава, для возможного выявления коксартроза на ранней стадии.
Лечение при синдроме грушевидной мышцы
Миф №3 — Грушевидную мышцу нужно лечить.
Классическими методами лечения грушевидной мышцы считаются растяжение и массаж мышцы, воздействие согревающими физиопроцедурами — и это очередное заблуждение. Эти процедуры помогают снять боль лишь на какое-то время, а физиопроцедуры при воспалительном процессе даже противопоказаны.
Приемы мануальной терапии, направленные на мобилизацию пораженного позвоночного двигательного сегмента, также помогают снять боль и частично восстановить кровоток и иннервацию грушевидной мышцы, но если истинная причина в межпозвонковой грыже поясничного отдела позвоночника больших размеров, то любая даже самая щадящая мануальная терапия может быть опасна.
Гимнастические упражнения направленные на растяжение грушевидной мышцы, также не избавят от причины. Целесообразна коррекция двигательного стереотипа, избегание провоцирующих нагрузок и поз.
Возможно назначение негормональных противововпалительных препаратов и миорелаксантов, обладающих анальгетическими свойствами, но и они не избавят от боли надолго.
Предлагают поочередно проводить новокаиновую блокаду нервного корешка и новокаинизацию грушевидной мышцы с одновременным расслаблением мышц ягодичной области при помощи массажа. Но и это будет только временная мера.
Миф №4 — Ботокс. Токсин ботулинический, широко используется в косметологии, с недавних времен используется при лечении миофасциальных болевых синдромах, является нейротоксином. Временно подавляет нервно-мышечное проведение, тем самым способствует снижению боли и расслабляет спазмированную мышцу.
Реальность состоит в том, что все эти меры не могут считаться лечением синдрома грушевидной мышцы. Они лишь помогают в определенной мере снять боль до того момента, пока не будет выяснена истинная причина возникновения синдрома и не начнется ее устранение.
Избавляться надо не от боли, а от причины ее вызвавшей.
Источник