- Дискинезия пищевода: симптомы, типы, диагностика, лечение
- Расскажи о услуге в социальных сетях:
- Другие статьи по этой теме
- Эзофагоспазм (спазм пищевода)
- Диагностика
- Лечение
- Спазм пищевода. Причины, диагностика и лечение спазма пищевода
- 1. Что такое спазм пищевода?
- 2. Причины спазмов
- 3. Диагностика
- 4. Лечение спазмов пищевода
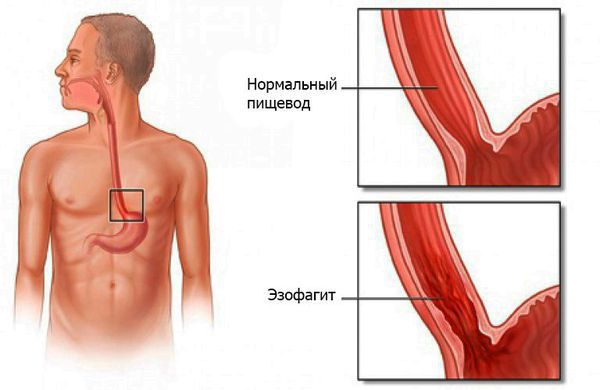
- Эзофагит — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы эзофагита
- Симптомы хронического эзофагита
- Патогенез эзофагита
- Рефлюкс-эзофагит
- Инфекционный эзофагит
- Эозинофильный эзофагит
- Классификация и стадии развития эзофагита
- Осложнения эзофагита
- Диагностика эзофагита
- Лечение эзофагита
- Консервативное лечение
- Диета
- Хирургическое лечение
- Прогноз. Профилактика
Дискинезия пищевода: симптомы, типы, диагностика, лечение
По определению, дискинезия пищевода представляет собой группу патологических функциональных состояний, связанных с нарушением моторики пищевода, и включает в себя гипо- и гипермобильные состояния. На самом деле, однако, когда речь идёт о дискинезии пищевода, мы обычно имеем в виду гиперпластические спастические состояния. Причина их возникновения не совсем ясна, но известно, что они связаны с нарушением передачи перистальтических нервных импульсов.
Каковы симптомы?
Наиболее распространёнными симптомами, сопровождающими спазм пищевода, являются:
• острая загрудинная боль, напоминающая приступ стенокардии;
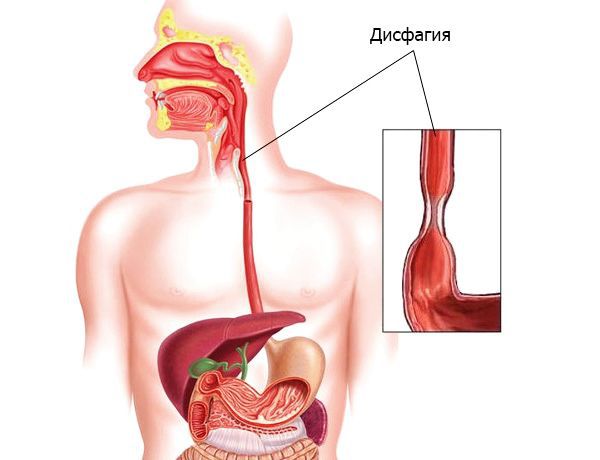
• дисфагия (затруднённое глотание);
• одинофагия (болезненное глотание);
• жжение за грудиной;
• регургитация (возврат содержимого желудка в полость рта);
• болезненная обструкция с ощущением застревания.
Это сильно напоминает острое заболевание сердца, особенно учитывая тот факт, что оно может раздражать левую руку и спину, поэтому необходимы кардиологические и тропониновые исследования, прежде чем можно будет поставить правильный диагноз, чтобы отклонить подозрения на острый сердечный приступ.
Типы спазмов пищевода
Есть в основном два типа спазмов пищевода — так называемый спазм «щелкунчик», который характеризуется нормальными последовательными перистальтическими волнами, но значительно увеличивает амплитуду и высокое давление. В отличие от диффузного спазма, «щелкунчик» обычно не вызывает регургитации. Диффузный спазм, в свою очередь, характеризуется нарушением консистенции перистальтики и появлением спонтанных, неупорядоченных сокращений гладких мышц.
Диагностика
Диагноз ставится с помощью рентгеноконтрастного анализа, который показывает нарушения перистальтики; фиброгастроскопии, которая
может показать утолщение слизистой оболочки пищевода или разрыхление нижнего сфинктера пищевода; манометрии; и компьютерной томографии, в случае невозможности выполнения других исследований, в частности инвазивных (ФСК, манометрия).
Лечение
Особенно важно устранить все возможные провоцирующие факторы — очень часто дискинезия пищевода связана с длительной депрессией и эмоциональным напряжением, употреблением алкоголя, горячих и холодных напитков. Консультация с психиатром и психотерапевтом необходима для выяснения эмоционального состояния пациента.
Лечение обычно проводится спазмолитиками (холинолитиками). Антагонисты кальция, нитраты, нитроглицерин также используются.
Если эта терапия не работает, эндоскопическая инъекция бутилированного токсина может привести к расслаблению гладких мышц, которое в большинстве случаев длится всего несколько недель.
Баллонная пневматическая эндоскопическая дилатация используется, когда эндоскоп направляет баллон в пищевод. Он надувается под высоким давлением, расширяя тем самым сужения. Иногда этот метод оказывается успешным, но в большинстве случаев он производит краткосрочный эффект, а также имеет риск разрыва пищевода. Это требует срочного хирургического вмешательства.
Если ничто не влияет на состояние, то необходима эзофагомиотомия, при которой лапароскопическая часть мышечного слоя пищевода разрезается, таким образом, снимая напряжение. Это, конечно, несёт свои риски, чаще всего из-за развития рефлюксной болезни и её последствий.
Из-за наличия нейрогенного фактора возможна сопутствующая терапия анксиолитиками, антидепрессантами или седативными средствами.
Существуют разногласия по поводу использования ингибиторов протонной помпы, но некоторые врачи всё ещё используют их. Ингибиторы фосфодиэстеразы (силденафил) полезны благодаря их расслабляющему действию на гладкие мышцы.
Спазм пищевода, как правило, не прогрессирующее состояние, а спорадические приступы.
Однако в тяжёлых случаях могут возникнуть некоторые осложнения:
• аспирация рефлюксной жидкости, которая может привести к пневмонии;
Поэтому необходима профилактика и своевременная терапия.
Для родственников особенно важно проявлять сочувствие и побуждать пациента к психотерапии и посещению психиатра из-за потери сознания, психоэмоциональной проблемы.
| Услуга | Цена, c |
|---|---|
| Консультация гастроэнтеролога (Шахтинский) | 800 |
| Консультация гастроэнтеролога (Ростовский) | 1000 |
| Повторный прием врача | 500 |
Расскажи о услуге в социальных сетях:
Другие статьи по этой теме
Текущие данные показывают, что холелитиаз поражает каждого пятого взрослого человека в мире.
Кроме того, он все чаще диагностируется у детей и подростков, особенно у страдающих ожирением.
Источник
Эзофагоспазм (спазм пищевода)
| Эзофагоспазм — заболевание, характеризующееся периодически возникающими нарушениями перистальтики пищевода, спастическими сокращениями его стенок и повышением давления в нижнем пищеводном сфинктере. |
Диффузный спазм пищевода — это нарушение моторики пищевода, при котором периодически возникают некоординированные спастические сокращения гладкой мускулатуры пищевода при сохранении нормального тонуса нижнего пищеводного сфинктера и его рефлекторного раскрытия во время глотания.
Сегментарный эзофагоспазм (пищевод «щелкунчика») — развивается, если амплитуда мышечных сокращений пищевода более чем в 2 раза превышает нормальную. Процесс координации контрактильных сокращений мышц пищевода при этом не нарушен.

Схематическое изображение диффузного спазма пищевода
Различают два варианта эзофагоспазма:
Первичный (идиопатический) эзофагоспазм — органические изменения нервной системы.
Вторичный (рефлекторный) эзофагоспазм — сопутствует таким заболеваниям, как ГЭРБ, эзофагиты, грыжа пищеводного отверстия диафрагмы, язвенная болезнь желудка, язвенная болезнь двенадцатиперстной кишки, желчекаменная болезнь, при которых происходит поражение слизистой пищевода.
Основные проявления эзофагоспазма — это боли в грудной клетке и дисфагия (нарушения глотания).
Боли в грудной клетке возникают на фоне спастического сокращения гладкой мускулатуры. Они могут возникать как спонтанно, в покое, так и при проглатывании пищи или слюны.
Боли локализуются за грудиной или в межлопаточном пространстве. Иррадиируют в спину, шею, уши, нижнюю челюсть или верхние конечности и появляются во время прохождения пищи по пищеводу. Длительность болей может варьировать от нескольких секунд до нескольких минут, затем они проходят, нередко самостоятельно. Боли могут быть острыми интенсивными или тупыми несильными (ощущение «кола», «комка» за грудиной).
Дисфагия возникает при приёме как жидкой, так и твёрдой пищи.
Диагностика
Рентгеноскопическое исследование. При этом можно обнаружить деформацию пищевода в виде «чёток», «штопора», псевдодивертикулов, а также оценить перистальтику пищевода.
При проведении манометрии пищевода обнаруживаются спастические сокращения стенок пищевода в виде волн различной формы и амплитуды, эпизоды нормальной перистальтики, рефлекторное расслабление нижнего пищеводного сфинктера, неполная его релаксация.
Лечение
Включает в себя следующие этапы:
Диета. Для предупреждения симптомов заболевания рекомендуется регулярное дробное питание (не реже 4-6 раз в день), и, по возможности, употребление жидкой или кашицеобразной пищи. Из пищевого рациона следует исключить слишком холодную или слишком горячую пищу, газированные напитки, кислые соки, грубую клетчатку (капусту, яблоки и т. п.).
Медикаментозное лечение. Оно должно быть направлено на устранение спазма гладкой мускулатуры и восстановления нормальной перистальтики пищевода.
Для большинства больных необходимо назначение седативных препаратов или антидепрессантов.
Врачи относят спазм пищевода к рубрике К22.4 в Международной классификации болезней МКБ-10.
Источник
Спазм пищевода. Причины, диагностика и лечение спазма пищевода
- Желудок
- Кишечный тракт
- Пищеварение
1. Что такое спазм пищевода?
Спазм пищевода – это нерегулярные, непроизвольные и иногда очень сильные сокращения пищевода – трубки, по которой пища поступает изо рта в желудок. Вообще, в норме пищевод сокращается, чтобы передвигать пищу, но спазм это немного другое.
Есть два типа спазма пищевода:
- Диффузный спазм пищевода (эзофагоспазм) . Это нерегулярное и некоординируемое сжатие мышц пищевода. Такой спазм может не позволить еде попасть в желудок, и она затстревает в пищеводе.
- Второй тип – это спазм, при котором спазм сжимается по тому же механизму, как во время обычного перемещения еды. Эти сокращения позволяют двигаться пище через пищевод, но могут вызвать сильную боль.
Оба типа спазмов пищевода могут быть у одного человека.
Вообще спазм пищевода – это редкая проблема. Часто симптомы, которые можно принять за спазм пищевода, являются результатом других проблем – ГЭРБ (гастроэзофагеальной рефлюксной болезни), ахалазии, проблем с нервной системой, при которой мышцы пищевода и нижнего пищеводного сфинктера не работают так, как нужно. Панические атаки тоже могут вызвать симптомы, похожие на спазм пищевода.
2. Причины спазмов
Точные причины спазма пищевода не известны. Многие врачи считают, что спазм пищевода становится результатом нарушения нервной деятельности, координирующей глотательные движения пищевода. У некоторых людей спазм может появиться из-за очень горячих и очень холодных продуктов. Микротравмы из-за твердой пищи, инфекционные заболевания типа кори, скарлатины или гриппа, стрессы, воспалительные заболевания слизистой оболочки пищевода ( эзофагит, язва желудка и двенадцатиперстной кишки) тоже считаются возможными причинами развития спазма пищевода.
3. Диагностика
Часто спазм пищевода можно диагностировать, изучив историю болезни пациента. Врач может задать вам несколько вопросов о том, какие продукты или жидкости вызвали неприятные ощущения, где ощущаются эти симптомы и каким образом, чувствуете ли вы, что пища застревает в пищеводе и некоторые другие.
Диагноз спазм пищевода может быть подтвержден с помощью специальных тестов, в том числе, при помощи манометрии пищевода. Манометрия пищевода позволяет измерить давление. Второе исследование – это рентген с предварительным глотанием раствора бария, что позволяет визуально обследовать пищевод.
Другие специфические обследования могут быть проведены, чтобы выяснить, не являются ли симптомы следствием других заболеваний – ГЭРБ, обратного рефлюкса пищи и желудочных соков и т.д.
4. Лечение спазмов пищевода
Лечение спазма пищевода включает лечение других проблем, которые могут ухудшить и усилить спазм пищевода. К примеру, ГЭРБ обычно лечится изменениями в диете, образе жизни и при помощи лекарств, которые уменьшают количество кислоты в желудке.
Вот некоторые вещи, которые могут помочь в лечении ГЭРБ и спазма пищевода:
- Питаться часто и по чуть-чуть лучше, чем 2-3 раза в день большими порциями.
- После еды подождите 2-3 часа перед тем, как лечь спать. Ночные перекусы – не самая полезная вещь.
- Шоколад, мята и алкоголь могут усилить ГЭРБ. Эти продукты расслабляют клапан между пищеводом и желудком.
- Острая пища, продукты с высоким содержанием кислоты (помидоры и апельсины), а также кофе тоже могут усилить проблему.
- Стоит отказаться от курения.
- Сон на приподнятой подушке помогает справиться с ГЭРБ в ночное время.
- При наличии лишнего веса нужно похудеть. Сброс даже нескольких лишних килограммов действительно может помочь.
Непосредственное лечение спазмов пищевода может проводиться при помощи лекарств, которые расслабляют мышцы пищевода. Но эти лекарства не всегда помогают. Интересно, что некоторые антидепрессанты могут справится с болевым синдромом, даже если у вас нет депрессии. Но назначать их должен только врач.
Борьба со стрессами и тревогой, дыхательные упражнения тоже бывают эффективны в лечении спазма пищевода.
В редких случаях для лечения спазма пищевода требуется хирургическое вмешательство. Во время операции хирург разрезает мышцы вдоль нижней части пищевода. Но эта процедура действительно проводится только в серьезных случаях, когда другие методы лечения спазма пищевода не помогают.
Источник
Эзофагит — симптомы и лечение
Что такое эзофагит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Аверин А. А., эндоскописта со стажем в 12 лет.
Определение болезни. Причины заболевания
Эзофагит — воспаление слизистой оболочки пищевода, возникающее под действием инфекций, химических веществ, физических факторов и генетической предрасположенности.
Выделяют три формы эзофагита:
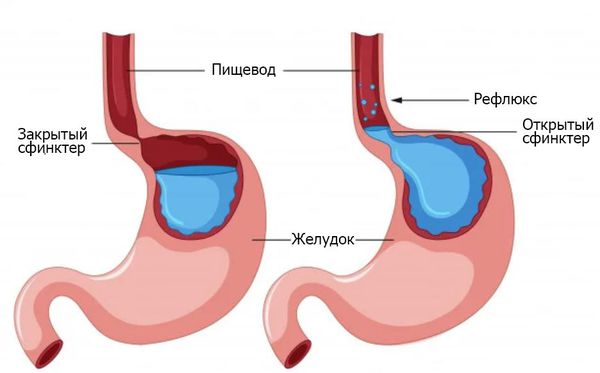
- Рефлюкс-эзофагит — воспаление слизистой оболочки пищевода, вызванное забросом желудочного содержимого. Распространённость среди взрослого населения составляет 18–46 % [5] ;
- Кандидозный эзофагит — поражение слизистой оболочки пищевода грибами рода Candida на фоне ослабленной иммунной системы. У больных общего профиля встречается в 1–2 % случаев, у страдающих сахарным диабетом первого типа в 5–10 %, у больных СПИДом в 15–30 % [6] ;
- Эозинофильный эзофагит — это хроническое иммунное воспалительное заболевание пищевода, обусловленное генетической предрасположенностью и спровоцированное воздействием пищевых и аэроаллергенов. Первичная заболеваемость составляет 5–10 случаев на 100 000 населения в год [7] .
Эзофагит развивается под влиянием внешних и внутренних причин.
Внешние причины воспаления слизистой оболочки пищевода:
1. Инфекционные — воздействие патогенных микробов, например грибов рода Candida и герпесвирусов. Инфекционная форма эзофагита преобладает у людей с иммунодефицитом, но необязательно вызванного ВИЧ-инфекцией. Также высокий риск развития заболевания у пациентов, длительно принимающих стероиды при бронхиальной астме и хронической обструктивной болезни лёгких.
2. Химические — влияние агрессивных веществ (кислот или щелочей) и некоторых лекарственных средств:
- Доксициклин, тетрациклин и сульфат железа имеют высокую кислотность и вызывают повреждение слизистой оболочки.
- Хлорид калия может привести к разрушению тканей и повреждению сосудов из-за своей гиперосмолярности. Осмолярность – это характеристика раствора, выражающая его способность «вытягивать» растворитель через полупроницаемую мембрану.
- Препараты группы аспирина способны снижать защитные свойства слизистых оболочек и вызывать раздражение и воспаление.
3. Физические — факторы окружающей среды, такие как температура, излучение, механическое воздействие:
- к поражению пищевода может приводить лучевая терапия соседних органов;
- действие высоких температур;
- введение зонда, травма либо пролежень при его длительном применении.
Внутренние причины эзофагита:
- воздействие соляной кислоты и пепсина из желудка в результате рефлюкса — обратного заброса, при котором в пищевод попадает содержимое желудка;
- аутоиммунные процессы и заболевания — к эзофагиту приводит иммунный ответ у пациентов с генетической предрасположенностью и болезнью Бехчета;
- болезнь Крона.
Вышеперечисленные факторы приводят к воспалению слизистой оболочки пищевода. В зависимости от интенсивности и продолжительности процесса оно протекает или остро, приводя к развитию острого эзофагита, или длительно, вызывая хроническую форму болезни.
Симптомы эзофагита
Симптомы заболевания различны в зависимости от вида эзофагита. Самый распространённый тип данного заболевания — рефлюкс-эзофагит.
К основным симптомам рефлюкс-эзофагита относятся:
- изжога;
- затруднённое глотание;
- чувство затруднённого прохождения пищи;
- отрыжка.
Рефлюск-эзофагит — один из вариантов течения гастроэзофагеальной рефлюксной болезни (ГЭРБ) с воспалением пищевода. В основе ГЭРБ лежит нарушение моторной функции нижнего пищеводного сфинктера и постоянные забросы кислого содержимого желудка в пищевод. Симптомы заболевания делятся на пищеводные и внепищеводные.
Пищеводные симптомы ГЭРБ:
- Изжога — жжение различной интенсивности, возникающее за грудиной или в эпигастрии (верхней области живота под мечевидным отростком грудины). Встречается у 75% пациентов [1] .
- Отрыжка кислым, особенно после еды и употребления газированных напитков.
- Дисфагия (затруднение при глотании и прохождении пищи) и одинофагия (боль при глотании). Эти симптомы чаще встречаются при сужении или сдавлении пищевода, бывают временными или постоянными. Однако сложности при глотании могут быть симптомом и других заболеваний, например инсульта.
- Боли за грудиной, связанные с приёмом пищи. Характерная особенность — уменьшение дискомфорта после приёма антацидов (препаратов, снижающих кислотность).
Внепищеводные проявления ГЭРБ:
- Бронхолёгочные — кашель, приступы удушья.
- Оториноларингологические — осиплость голоса, фарингит.
- Стоматологические — кариес, эрозия эмали зубов. При рефлюксах желудочного содержимого до ротовой полости соляная кислота желудочного сока разрушает эмаль зубов [13] .
У пациентов с инфекционным эзофагитом, вызванного кандидой, цитомегаловирусом, вирусом простого герпеса или ВИЧ, заболевание в 20-50 % случаев протекает бессимптомно [2] .
Основные симптомы инфекционного эзофагита:
- первый симптом — затруднённое или болезненное глотание (дисфагия и одинофагия);
- изжога;
- боль или дискомфорт за грудиной;
- тошнота и рвота.
Вышеописанные симптомы часто сочетаются с лихорадкой, сепсисом, анорексией и потерей веса. Иногда пациентов беспокоит кашель.
При развитии осложнений добавляются новые симптомы:
- чёрный стул «мелена» или примесь крови в рвоте — при кровотечении из эрозий и язв пищевода;
- нарастание дисфагии и одинофагии — при сужении, которое препятствует прохождению пищи;
- истощение — возникает при длительном затруднённом поступлении пищи через пищевод.
Симптомы хронического эзофагита
Все описанные симптомы характерны как для острого, так и для хронического эзофагита. Разница между ними в выраженности и продолжительности болезни:
- острый эзофагит длится не более трёх месяцев, сопровождается сильными болями за грудиной, жжением и нарушением прохождения пищи по пищеводу;
- хронический эзофагит длится от шести месяцев, боли и другие симптомы становятся менее выраженными.
В дальнейшем при хроническом эзофагите периоды обострения чередуются с ремиссией.
Патогенез эзофагита
Различные формы эзофагита отличаются причинами, вызвавшими заболевание, и механизмами развития воспаления в слизистой оболочке пищевода.
Рефлюкс-эзофагит
Рефлюск-эзофагит — один из вариантов течения гастроэзофагеальной рефлюксной болезни (ГЭРБ) с развитием воспаления пищевода. Патогенез рефлюкс-эзофагита:
- Снижение тонуса нижнего пищеводного сфинктера и нарушение моторики нижнего отдела пищевода приводят к забросу кислого содержимого желудка в пищевод.
- Кислота и пепсин желудочного сока агрессивно воздействуют на слизистую оболочку пищевода и вызывают хроническое воспаление и появление эрозий. Ведущую роль играет частота забросов и их продолжительность.
- Ослабление перистальтики грудного отдела пищевода и снижение секреции слюны и муцина нарушает равновесие между негативными факторами воздействия и защитными свойствами пищевода [5] .
- Слизистая оболочка пищевода воспаляется, процесс становится хроническим.
Инфекционный эзофагит
В основе инфекционного эзофагита лежит воздействие патогенных агентов: вирусов, бактерий, грибов. Чаще всего к эзофагитам приводят грибы рода Candida и вирусы герпеса.
- Кандидозный эзофагит – самая распространённая форма инфекционного эзофагита. При ослаблении иммунной системы псевдомицелий грибов проникает между клетками плоского эпителия пищевода до собственной пластинки слизистой. В ответ на это в слизистой возникает защитная воспалительная реакция в виде лейкоцитарной инфильтрации, отёка и полнокровия. В результате колонии гриба разрастаются, целостность верхнего слоя слизистой нарушается. Заболевание развивается постепенно в течение нескольких месяцев. Симптомы, как правило, выражены незначительно и проявляются только при тяжёлых формах. Чаще всего кандидозный эзофагит встречается у пациентов с иммунодефицитом и иногда является первым его проявлением.
- Вторым по частоте среди инфекционных эзофагитов является герпетический эзофагит. Герпетический эзофагит, как правило, развивается в результате распространения вируса из ротоглотки в пищевод. Второй механизм — системное распространения вируса при обострении хронической герпесвирусной инфекции. Воспаление развивается в результате дегенеративных изменений в клеточных культурах, связанных с размножением вирусов, и/или при аутоиммунной реакции на собственные клетки.
Эозинофильный эзофагит
Эозинофильный эзофагит развивается следующим образом:
- Под воздействием аллергенов на слизистую оболочку пищевода у лиц с генетической предрасположенностью активируются клетки иммунной системы — Т-лимфоциты и мастоциты.
- Клетки иммунной системы вырабатывают интерлейкины (медиаторы воспаления и иммунитета), которые взаимодействуют с клетками слизистой оболочки пищевода и стимулируют выработку ими эотаксина-3.
- Гиперпродукция эотаксина-3 вызывает переход в слизистую оболочку пищевода эозинофилов — разновидности лейкоцитов. В норме эозинофилы присутствуют в слизистой оболочке ЖКТ, за исключением пищевода. При воспалении происходит скопление эозинофилов, которое вызывает повреждение ткани и дисфункцию органа.
- Происходит запуск каскада воспалительных реакций с участием эозинофилов, вырабатывающих вещества с прямым токсическим действием на клетки слизистой оболочки.
- Под воздействием медиаторов воспаления, вырабатываемых эозинофилами, в слизистой оболочке пищевода развивается фиброз и гиперплазия эпителия.
- Происходит дегрануляция эозинофилов (изменение в мембранах гранул, вытеснение их содержимого через поры в окружающую среду) с последующим выделением агрессивных биохимических веществ, которое приводит к периодически повторяющимся спазмам.
- В результате продолжительного воспалительного процесса происходит спазмирование гладкой мускулатуры, которое развивается «снизу вверх». Спазмы приводят к ухудшению кровотока и развитию структурных и функциональных нарушений многослойного плоского эпителия пищевода. В результате прогрессирует субэпителиальный фиброз (разрастание соединительной ткани под эпителием), что в итоге приводит к сужению пищевода [10] .
Классификация и стадии развития эзофагита
В Международной классификации болезней (МКБ-10) эзофагит кодируется как К20.
Из-за разнообразия форм эзофагита общепринятой классификации не существует. Наиболее обобщающей является классификация В. В. Чернина (2017 г.) для хронических эзофагитов [9] . Острая форма эзофагита отличается от хронической степенью воздействия повреждающего фактора и продолжительностью воспалительного процесса в слизистой оболочке пищевода.
По этиологии:
- экзогенный (первичный);
- эндогенный (вторичный);
- смешанной этиологии.
По характеру поражения:
По распространённости:
По локализации:
- верхняя треть пищевода (проксимальный);
- средняя треть пищевода;
- нижняя треть пищевода (дистальный);
- область пищеводно-желудочного стыка.
По течению:
- редко рецидивирующий, обострения 1–2 раза в год (лёгкого течения);
- часто рецидивирующий, обострения три и более раз в год (средней тяжести);
- медленно развивающийся с вялым течением;
- с осложнениями (тяжёлого течения).
По периодам болезни:
- фаза выраженного обострения;
- фаза затухающего обострения;
- фаза ликвидации обострения.
По клиническим проявлениям:
- типичная форма;
- атипичная форма (диспепсическая, болевая, псевдокардиальная, латентная и др.).
По осложнениям:
- язва пищевода;
- эрозивно-язвенное кровотечение;
- перфорация (прободение);
- периэзофагит (воспаление наружной оболочки пищевода);
- медиастинит (воспаление жировой клетчатки и лимфоузлов средостения);
- рубцовая деформация;
- рубцовый стеноз пищевода;
- малигнизация (плоскоклеточный рак, аденокарцинома).
В клинической практике наиболее распространены две эндоскопические классификации для хронической и острой формы эзофагита.
Классификация H. Basset различает четыре степени острого эзофагита [3] :
- отёк и гиперемия слизистой оболочки пищевода;
- одиночные эрозии на фоне отёка и гиперемии;
- выраженный отёк и гиперемия слизистой оболочки пищевода, очаги эрозий и кровоточащей слизистой оболочки;
- слизистая оболочка пищевода кровоточит при малейшем прикосновении эндоскопа.
В зависимости от выраженности поражения стенки пищевода хронический эзофагит делят на четыре степени (классификация Савари — Миллера) [9] :
- гиперемия без эрозивных дефектов в дистальных отделах;
- разрозненные мелкие эрозивные дефекты слизистой;
- эрозии слизистой сливаются друг с другом;
- язвенное поражение слизистой, стеноз.
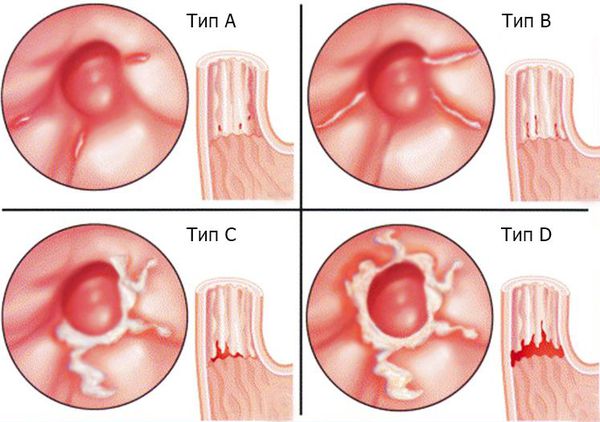
При рефлюкс-эзофагите (ГЭРБ) используется Лос-Анджелесская классификация [4] :
- Тип A: Одно и/или несколько изменений слизистой оболочки (эрозия) длиной до 5 мм в пределах складки.
- Тип B: Одно и/или несколько изменений слизистой оболочки (эрозия) длиной более 5 мм в пределах складки.
- Тип C: Изменения слизистой оболочки, переходящие на две и более складки, занимающие менее 75 % окружности.
- Тип D: Изменения слизистой оболочки, переходящие на две и более складки, занимающие 75 % и более окружности.
Стадии эзофагита:
- Поражающий фактор приводит к повреждению слизистой оболочки.
- Развивается воспаление.
- Происходит регенерация. При хроническом эзофагите слизистая оболочка полностью не восстанавливается.
Стадии повторяются и приводят к развитию осложнений.
Осложнения эзофагита
Самые тяжёлые осложнения развиваются при остром эзофагите [11] . К ним относятся:
- Кровотечение — возникает при повреждении крупного сосуда слизистой оболочки.
- Перфорация с развитием медиастинита — гнойного расплавления жировой клетчатки и лимфоузлов средостения. Развивается при сквозном разрушении стенки пищевода и попадании внутрь грудной клетки содержимого пищевода, в котором всегда присутствуют бактерии.
- Образование стриктуры — замещение мышечного слоя стенки пищевода на рубцовую соединительную ткань, неспособную растягиваться и сокращаться.
При длительном течении хронического эзофагита (чаще при рефлюкс-эзофагите) развиваются следующие осложнения:
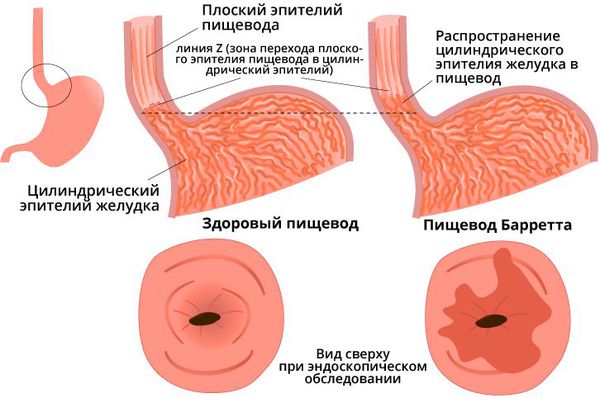
- Пищевод Барретта — заболевание, при котором многослойный плоский эпителий пищевода замещается цилиндрическим эпителием более чем на 1 см от границы перехода слизистой пищевода в желудок.
- Ларингит, аспирационная пневмония и бронхоспазм — как результат заброса агрессивного желудочного содержимого до уровня гортаноглотки с затеканием в трахею и бронхи.
- Потеря веса и истощение.
- Задержка физического развития и апноэ — развивается у детей в возрасте до трёх лет.
Одним из наиболее опасных осложнений эзофагита является развитие рака пищевода — аденокарциномы.
Диагностика эзофагита
Общий осмотр пациента не даёт результатов, так как эзофагит не имеет внешних проявлений. Лабораторные методы также неинформативны, они помогут только выявить осложнение заболевания — кровотечения из верхних отделов желудочно-кишечного тракта. При подозрении на иммуносупрессию пациенты сдают развёрнутый клинический анализ крови и тесты на ВИЧ.
Для диагностики эзофагита применяют инструментальные методы:
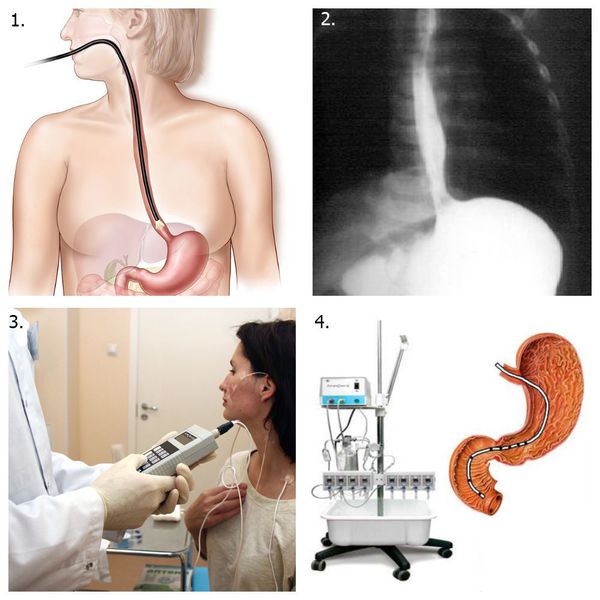
1. Эзофагогастродуоденоскопия (ЭГДС) с биопсией пищевода и гистологическим исследованием биоптатов (материала, полученного путём биопсии) для исключения пищевода Баррета и аденокарцномы пищевода, а также эозинофильного эзофагита [3] [5] [6] [7] .
2. Рентгенологическое исследование пищевода и желудка с контрастом барием [11] .
3. Внутрипищеводная суточная рН-метрия или рН-импедансометрия — применяется в основном у пациентов с ГЭРБ [3] [5] .
4. Пищеводная манометрия — измерение давления внутри просвета пищевода при помощи специального зонда с оценкой силы и частоты сокращений мышечного слоя пищеводной стенки. Применяется при ГЭРБ [5] .
Вспомогательные методы:
- комплексное ультразвуковое исследование (УЗИ) внутренних органов;
- электрокардиография.
Ведущими методами диагностики является ЭГДС и рентгенологическое исследование пищевода. При этом рентгенографическое исследование пищевода с барием и эндоскопия верхних отделов ЖКТ дополняют друг друга, а не конкурируют.
Лечение эзофагита
Лечение эзофагита зависит от типа и причины заболевания. Чаще применяется медикаментозная терапия.
Консервативное лечение
Лечение рефлюкс-эзофагита:
- Н2-гистаминовые блокаторы — блокируют Н2-гистаминовые рецепторы слизистой желудка, в результате чего снижается образование соляной кислоты под действием протонной помпы (фермента, который контролирует образование соляной кислоты клетками желудка).
- Ингибиторы протонной помпы (ИПП) — прямое блокирование фермента.
- Прокинетики — препараты, которые повышают тонус нижнего пищеводного сфинктера. Стимулируют перистальтическую активность нижней части пищевода, что снижает частоту и продолжительность рефлюксов.
- Изменение образа жизни — снижение веса, подъём изголовья кровати пациентами с ночными симптомами кашля, охриплостью и болями в горле, исключение из рациона жирной и острой пищи, шоколада, газированных напитков, отказ от курения и употребления алкоголя.
При лекарственном эзофагите — отмена препарата или замена на лекарства без побочных эффектов. Таблетки следует запивать не менее чем 100-150 мл воды и оставаться в вертикальном положении 30 минут после их приёма.
При лечении эозинофильного эзофагита и подозрении на пищевую аллергию последовательно исключают различные продукты питания — потенциальные аллергены.
Лечение инфекционного эзофагита направлено на подавление возбудителя и зависит от его природы (грибы, бактерии, вирусы):
- грибковый эзофагит — применяют наружные, оральные или парентеральные противогрибковые средства;
- эзофагит, вызванный вирусом простого герпеса (ВПГ), — «Ацикловир», «Фоскарнет» (для случаев, устойчивых к ацикловиру) или «Фамцикловир»;
- ВИЧ-эзофагит — пероральные кортикостероиды в сочетании с антиретровирусной терапией;
- эзофагит, вызванный вирусом Эпштейна-Барра (ВЭБ) — «Ацикловир»;
- туберкулёзный эзофагит — стандартная противотуберкулёзная терапия;
- бактериальный эзофагит — бета-лактамные антибиотики широкого спектра действия или аминогликозиды, терапию корректируют по мере необходимости.
Лечение других типов эзофагита зависит от основного заболевания, которое привело к патологии. Распространённые варианты лечения:
- болезнь Бехчета с развитием эзофагита — длительная терапия кортикостероидами в сочетании с «Хлорамбуцилом» или «Азатиоприном»;
- воспалительные заболевания кишечника, сопровождающиеся эзофагитом, — кортикостероиды;
- эозинофильный эзофагит — исключение причинных аллергенов из диеты, кортикостероиды [1][2][5][6][7][8][11] .
Диета
При эзофагите нежелательно употреблять жирную и острую пищу, кофе, газировку, шоколад, горячие напитки и блюда с температурой более 40 °С.
Хирургическое лечение
Операции при эзофагите, как правило, не проводятся. Их выполняют, только если не помогло медикаментозное лечение и развились осложнения.
К таким операциям относятся:
- фундопликация — хирургическая процедура, при которой дно желудка оборачивают вокруг пищевода, предотвращает кислотный рефлюкс;
- дилатация и бужирование — операции по восстановлению просвета пищевода, применяются при стриктурах (сужениях просвета);
- радиочастотная абляция (РЧА) — воздействие на слизистую оболочку пищевода радиоволнами, проводится при пищеводе Барретта.
При метастатическом раке пищевода с эзофагитом применяется лучевая терапия в сочетании с паллиативным стентированием.
Прогноз. Профилактика
При своевременной диагностике и правильном лечении прогноз положительный, но на него влияет тяжесть основного заболевания и развитие осложнений.
При появлении осложнений прогноз становится неблагоприятным. Пищевод Барретта является предраковым состоянием и приводит к аденокарциноме пищевода. При развитии стенозов и стриктур пищевода поступление пищи в желудок нарушается, что вызывает истощение и потерю веса с исходом в гипотрофию.
При тяжёлых формах эзофагита могут развиваться такие осложнения, как кровотечение и перфорация. Прогноз при этом крайне неблагоприятный, возможен летальный исход.
Профилактика эзофагита сводится к исключению или ограничению факторов, повреждающих слизистую оболочку пищевода.
Изменения образа жизни и питания — важные составляющие лечения и профилактики эзофагита [12] :
- пациенту с избыточным весом при наличии кислотного рефлюкс-эзофагита следует похудеть;
- необходимо правильно питаться — избегать употребления жирной и острой пищи, кофе, газированных напитков, шоколада, не есть перед сном;
- исключить алкоголь, табак;
- при симптомах кислотного рефлюкса (ночной кашель, боль в горле и охриплость голоса) приподнять изголовье кровати на 30-45 ° ;
- пациенту с эозинофильным эзофагитом нельзя есть продукты, на которые у него аллергия;
- не употреблять в пищу горячие напитки и блюда с температурой более 40 ° С.
Источник