- Заболевания желудочно-кишечного тракта
- Причины заболеваний желудочно-кишечного тракта
- Возможны следующие причины инфекционных заболеваний ЖКТ 2 :
- Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести: 2
- Симптомы заболеваний желудочно-кишечного тракта
- Диагностика заболеваний желудочно-кишечного тракта
- Диагностика болезней ЖКТ может включать 2 :
- Лечение заболеваний желудочно-кишечного тракта
- Профилактика заболеваний желудочно-кишечного тракта
- Препарат Креон® при заболеваниях желудочно-кишечного тракта
- Гастрит острый — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы острого гастрита
- Патогенез острого гастрита
- Классификация и стадии развития острого гастрита
- Осложнения острого гастрита
- Диагностика острого гастрита
- Лечение острого гастрита
- Прогноз. Профилактика
Заболевания желудочно-кишечного тракта
Современный образ жизни с его спешкой и обилием нездоровой пищи зачастую является одной из главных причин наших болезней. Согласно данным Минздрава, заболеваниями органов пищеварения страдают около 50-60% взрослого населения 1 .
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные.
Возможны следующие причины инфекционных заболеваний ЖКТ 2 :
- бактериальное инфицирование;
- паразитарные инфекции;
- вирусные и грибковые поражения.
В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести: 2
- неправильный режим питания;
- малоподвижный образ жизни, что нарушает физиологическую перистальтику тонкого и толстого кишечника;
- заболевания эндокринной системы;
- неблагоприятное воздействие внешних экологических и производственных условий жизнедеятельности;
- хронические стрессовые ситуации и депрессии, которые резко снижают уровень защитных свойств организма;
- генетическая предрасположенность и врожденные аномалии развития органов ЖКТ.
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром.
Место локализации боли может свидетельствовать о следующих проблемах 2 :
- тяжесть после еды или дискомфорт в животе могут быть связаны с нехваткой пищеварительных ферментов в кишечнике;
- боль в верхней трети живота может быть связана с воспалением стенок желудка, кишечника и нижнего отдела пищевода или появляться при язвенном поражении желудка и двенадцатиперстной кишки. Дополнительным симптомом этих заболеваний являются тошнота и рвота;
- боль в правом подреберье нередко сигнализирует о воспалении желчного пузыря — холецистите;
- боль в левом подреберье может быть признаком гастрита и других воспалительных болезней ЖКТ. Если боль сильная и носит опоясывающий характер, то при обследовании врач обращает особое внимание на состояние поджелудочной железы;
- болевой синдром в нижней части живота может быть признаком аппендицита и кишечных инфекций.
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить 2 :
- Диарея. В хронической форме может указывать на гепатит, холецистит, панкреатит и колит;
- Запор. Запором гастроэнтерологи называют стул реже чем 3 раза в неделю. Этот симптом часто сопровождает дисбактериоз, синдром раздраженного кишечника;
- Метеоризм. Чрезмерное скопление газов в кишечнике и желудке может быть связано с колитом, панкреатитом и дисбактериозом;
- Тошнота и рвота;
- Частые приступы изжоги, которые вызваны гастроэзофагеальным рефлюксом или гастритом с повышенной кислотностью.
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать 2 :
- Общий осмотр у врача. Прощупывание, прослушивание внутренних органов, визуальная оценка состояния кожи и слизистых позволят врачу получить основную информацию о состоянии органов, их размере и местоположении;
- Лабораторный анализ крови, мочи и кала;
- Для определения уровня активности поджелудочной железы (которая отвечает за производство пищеварительных ферментов) проводят анализ на эластазу-1;
- Гастроскопия и колоноскопия. Визуальный осмотр внутренней стенки пищевода, желудка и кишечника позволяет тщательно исследовать состояние слизистой оболочки ЖКТ;
- УЗИ (ультразвуковое исследование) – один из наиболее распространенных способов диагностики заболеваний, во время которого специалист на экране монитора в режиме реального времени обследует строение органов ЖКТ;
- Рентгенография. С помощью специального контрастного вещества врач может выявить на рентгенологическом снимке все изменения или нарушения структуры желудка и кишечника;
- Компьютерная томография и магнитно-резонансная томография – послойное сканирование, которое формирует 3D изображение исследуемого органа. Это очень эффективный инструмент диагностики, но иногда общих анализов и осмотра бывает достаточно для того, чтобы установить диагноз;
- Биопсия. Гистологический анализ небольшого участка патологической ткани осуществляется при возникновении подозрения на злокачественное новообразование.
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов 2 :
- антибактериальные средства, рекомендуемые, например, при язве желудка, гастрите, кишечной инфекции;
- препараты, стимулирующие восстановление поврежденной слизистой оболочки ЖКТ;
- противодиарейные препараты;
- ферментные препараты для восполнения нехватки собственных пищеварительных ферментов;
- антациды или ингибиторы протонной помпы, которые уменьшают кислотность желудка;
- адсорбентные препараты;
- слабительные препараты.
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда: 2
- каши на воде;
- супы на нежирных рыбных и мясных бульонах;
- омлеты;
- кисломолочные продукты;
- нежирное мясо, приготовленное на пару, отварное или запечённое.
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ: 2
- позаботьтесь о правильном и сбалансированном питании;
- предпочтите свежие овощи и фрукты консервам, фастфуду и высококалорийной пище;
- откажитесь от курения и злоупотребления крепкими алкогольными напитками;
- регулярно занимайтесь физкультурой и придерживайтесь активного образа жизни;
- проходите периодические профилактические осмотры;
- при обнаружении первых симптомов нарушений пищеварительной системы сразу обращайтесь к врачу.
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Некоторые поражения ЖКТ сопровождается расстройством пищеварения и дефицитом ферментов, который приводит к неприятным симптомам – дискомфорт, тяжести в животе, метеоризму, диарее. При заболеваниях желудочно-кишечного тракта препарат Креон ® восстанавливает дефицит ферментов поджелудочной железы. Активное вещество препарата – натуральный панкреатин, заключенный в множестве минимикросфер, которые помещены в желатиновую капсулу. Капсула быстро растворяется в желудке, а минимикросферы перемешиваются с пищей, облегчая процесс пищеварения и способствуя усвоению питательных веществ 3 .
Маленький размер частиц помогает препарату обработать большее количество съеденного в отличие, например, от таблетированных средств 4 . Кроме того, научно доказано, что размер частиц определяет эффективность ферментного препарата 5 . В соответствии с современными мировыми и российскими научными работами размер частиц препарата не должен превышать 2-х мм 5,6 .
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Креон ® подходит не только для лечения диагностированных заболеваний. Креон ® 10000 также имеет показание для применения при погрешностях в питании, при употреблении жирной пищи, если возникают такие симптомы как тяжесть после еды, дискомфорт в животе, вздутие или бурление 3 . Как правило, для снятия симптомов достаточно 1 капсулы на прием. При этом важно отметить, что организм не перестает сам переваривать пищу 7 , поскольку Креон ® лишь дополняет собственную работу организма. В связи с этим препарат можно применять каждый раз при появлении симптомов. Более того в инструкции по медицинскому применению также отмечено, что препарат важно принимать во время каждого приема пищи или сразу после 3 . Это объясняется исключительно физиологией: в организме ферменты вырабатываются каждый раз во время еды.
Подробнее о препарате Креон ® 25 000 можно узнать здесь.
Источник
Гастрит острый — симптомы и лечение
Что такое гастрит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ситало Ивана Юрьевича, эндоскописта со стажем в 3 года.
Определение болезни. Причины заболевания
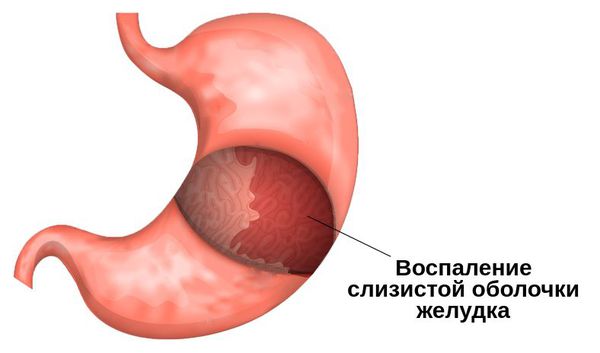
Острый гастрит — это резкое, впервые возникшее воспаление слизистой оболочки желудка, вызванное воздействием на неё внешних факторов агрессии в качестве сильных раздражителей (алкоголь, стресс, нарушение диеты). Сопровождается нарушением функции желудка, расстройством выше- и нижележащих органов пищеварительной системы. Без должного обследования и лечения может перерасти в хронический гастрит и язву желудка [11] .
Причины острого гастрита:
- отсутствие регулярного питания и нарушение диеты;
- злоупотребление жирной, острой, жареной, солёной и копчёной пищей, газированными напитками;
- вредные привычки: курение и чрезмерное употребление алкоголя;
- длительный и бесконтрольный приём лекарств (противовоспалительных препаратов, некоторых антибиотиков, обезболивающих и жаропонижающих средств);
- сильное эмоциональное перенапряжение (стресс) [13] ;
- чрезмерное употребление горячих напитков на голодный желудок (например, кофе);
- аутоиммунное и аллергическое воспаление слизистой желудка вследствие ошибок иммунитета и факторов внешней среды.
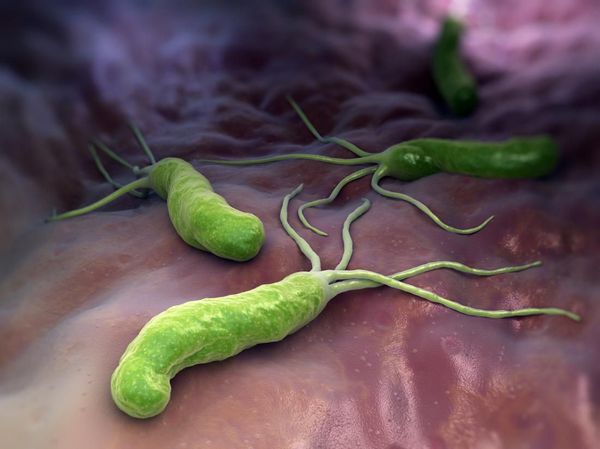
Одной из главных причин развития острого гастрита (а также эрозии и язвы желудка) является бактерия Helicobacter pylori [11] . Она способна вырабатывать различные токсины (VacA) и ферменты (например, уреазу, муциназу, протеазу, липазу), которые снижают защитные механизмы слизистой оболочки желудка. В результате под воздействием факторов внешней агрессии и желудочного сока слизистая воспаляется.
Helicobacter pylori можно заразиться при употреблении плохо термически обработанной еды и воды. Бактерия также может передаться от больного человека через поцелуи, предметы личной гигиены, плохо вымытую посуду, общие столовые приборы и зубные щётки. Однако заражение не всегда происходит при совместном проживании с заболевшим: оно возможно при определённых условиях времени и среды.
Причинами более тяжёлой ( флегмонозной ) формы острого гастрита могут стать тяжёлые инфекции, травмы, а также осложнения после язвы и рака желудка .
Симптомы острого гастрита
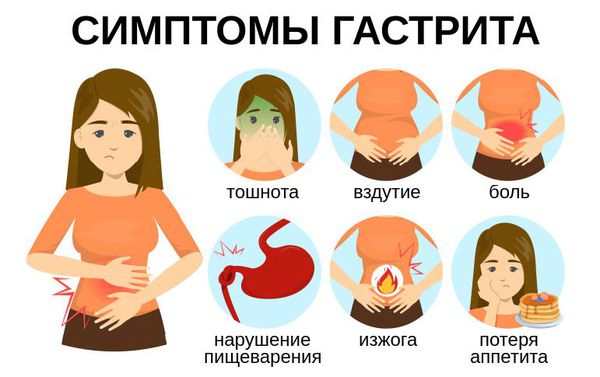
Признаки гастрита зависят от его формы и степени поражения слизистой. Первые симптомы общие для всех форм заболевания. К ним относятся:
- тяжесть и дискомфорт в верхней части живота (эпигастрии), чаще после приёма пищи;
- снижение или потеря аппетита;
- изжога;
- неприятный привкус во рту (кислый, металлический, горький);
- тошнота;
- отрыжка воздухом, пищей;
- рвота с кусочками съеденной пищи, примесью слизи и желчи;
- вздутие живота;
- расстройства стула;
- может повыситься температура до 37 °C.
Эти симптомы чаще проявляются сразу после еды или через 15-20 минут и могут сохраняться до 6-14 часов. Они возникают из-за диспепсии (нарушения пищеварения). В связи с нехваткой специальных ферментов, которые участвуют в переваривании пищи, процесс пищеварения замедляется.
При возникновении осложнений в виде язвы желудка или увеличении внутрижелудочного давления появляются боли.
Перечисленные расстройства пищеварения могут присутствовать и при других заболеваниях желудочно-кишечного тракта, такие как язва желудка, холецистит, панкреатит и др. Поэтому их следует чётко дифференцировать от гастрита [5] . Сделать это может только врач.
Патогенез острого гастрита
Патогенез острого гастрита представляет собой процесс воспаления, вызванный провоцирующими факторами, о которых говорилось выше, в частности грамотрицательными бактериями Helicobacter pylori, несбалансированным питанием и вредными привычками.
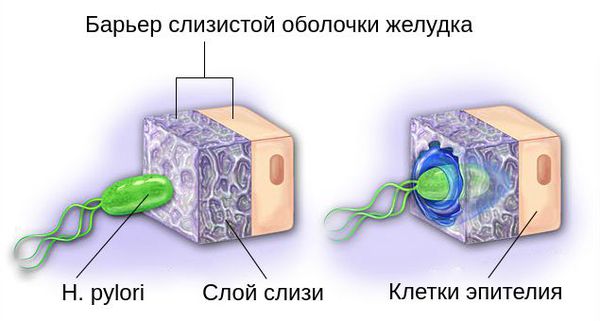
Бактерии Helicobacter pylori благодаря своей форме и жгутикам обходят защитный барьер организма. Разрушая слизистый защитный слой желудка с помощью вырабатываемых экзотоксинов и ферментов, они продвигаются вглубь слизистой оболочки и прилипают к её клеткам.
После адгезии (прилипания) под действием фермента уреазы происходит расщепление мочевины, входящей в состав желудочного сока, с выделением аммиака и углекислого газа (CO2). С помощью аммиака Helicobacter pylori нейтрализуют соляную кислоту желудочного сока, при этом вызывая раздражение и воспаление слизистой, тем самым создавая благоприятные условия для своего существования [3] .
К основным факторам, повреждающим слизистую оболочку желудка, относят:
- непосредственное прилипание Helicobacter pylori к клеткам эпителия (поверхностного слоя слизистой);
- аммиак, возникающий под действием уреазы;
- токсины бактерий Helicobacter pylori , которые разрушают защитный слой слизи и нарушают целостность клеточных мембран;
- другие бактерии, участвующие в разрушении защитного клеточного барьера;
- проникновение соляной кислоты и её агрессивное воздействие на воспалённые и незащищённые участки слизистой;
- распространение местного и общего воспаления.
Однако патогенез острого гастрита — это не только разрушение слизистой оболочки желудка, но и работа иммунной системы по восстановлению её целостности.
При повреждении слизистой организм вырабатывает специальные вещества, которые активируют клетки иммунной системы, удаляющие патогенные вещества.
Классификация и стадии развития острого гастрита
В зависимости от глубины повреждения слизистой оболочки желудка, распространённости, причины и характера воспаления выделяют следующие формы острого гастрита.
1. По глубине воспаления :
- поверхностный (до шеек желёз);
- глубокий (весь слой слизистой).
2. По распространённости :
- очаговый (локальный);
- диффузный (распространённый).
3. По этиологии (причине) :
- инфекционный (гастритическая форма острых кишечных инфекций, Helicobacter pylori);
- неинфекционный (аллергический, химический, аутоиммунный).
4. По характеру воспаления :
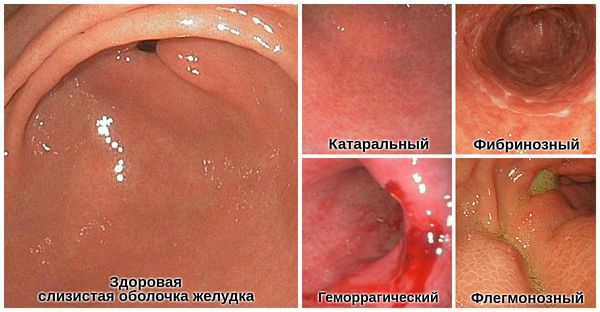
- Катаральный (простой) — наблюдается покраснение и отёк слизистой. Чаще всего возникает при неправильном питании. Наиболее характерно постепенное появление чувства тяжести и давления в эпигастрии, тошнота, отрыжка, изжога, неприятный привкус во рту. Через некоторое время к этим симптомам присоединяется боль острого или ноющего характера. На фоне боли возникает рвота.
- Фибринозный (дифтеритический) — довольно редкий вид острого гастрита. Его развитию способствуют тяжёлые инфекции и отравление кислотой. Симптомы перекликаются с признаками катарального гастрита. Отличается наличием серой или жёлто-коричневой плёнки на внутренних стенках желудка.
- Геморрагический — тяжёлая форма острого гастрита. Чаще связана с химическими поражениями слизистой оболочки желудка, например употреблением концентрированной кислоты, активной щёлочи или соли тяжёлых металлов. Симптомы возникают сразу после попадания этих веществ в желудок. У пациента возникает повторная рвота, не приносящая облегчения. В рвотных массах обнаруживается кровь и слизь. В ротовой полости и на губах могут проявиться следы химического ожога. На слизистой желудка наблюдаются признаки некроза (разрушения). Такая форма гастрита может наблюдаться при острой ишемии слизистой оболочки в результате тромбоза правой, левой желудочной артерии или стенозе чревного ствола.
- Флегмонозный (гнойный) — чаще является осложнением и терминальным течением острого гастрита. Происходит гнойное расплавление желудочной стенки и распространение гноя по подслизистой ткани. Связан с травмами, тяжёлыми инфекциями, осложнениями рака или язвы желудка. Развивается быстро, сопровождается ознобом, повышение температуры, резкой слабостью и рвотой, черты лица заостряются [12] .
Осложнения острого гастрита
Как правило, при ранней диагностике и вовремя начатом лечении острый гастрит хорошо поддаётся лечению. Осложнения чаще возникают вследствие несвоевременного обращения к врачу или несоблюдения рекомендаций. К осложнениям относятся:
- Эрозии слизистой желудка — небольшие дефекты, которые появляются при нарушении баланса между факторами защиты и факторами внешней агрессии, воздействующими на стенки желудка. Единичные, внезапно возникшие эрозии могут протекать бессимптомно. В некоторых случаях наблюдается дискомфорт и тяжесть в животе после приёма пищи. Выявить их только на основании клинической картины сложно, поэтому для постановки диагноза требуется выполнить ВЭГДС ( видеоэзофагогастродуоденоскопию ). Острые эрозии проходят в течение месяца, могут вызывать кровотечение. Без лечения они становятся хроническими: старые дефекты заживают, но при этом могут появляться новые. Если не лечиться, такое состояние может длиться от месяца до нескольких лет или перерастать в язву желудка.
- Язва желудка — более глубокое поражение слизистой оболочки желудка. Ч аще вызывает острые боли в верхней части живота и проекции желудка. М ожет осложниться кровотечением и перфорацией желудка и потребовать оперативного лечения.
- Перфорация желудка (прободная язва) — сквозной дефект стенки желудка, при котором содержимое органа вытекает в брюшную полость. Требует срочного оперативного лечения.
- Пилоростеноз — сужение отверстия между пилорическим отделом желудка и начальным отделом двенадцатиперстной кишки, которое приводит к желудочно-кишечной непроходимости. Развивается редко, чаще при запущенных состояниях.
Запущенный острый гастрит приводит к хронической форме болезни с «сезонными» обострениями. В подслизистом слое стенки желудка формируется воспалительный инфильтрат. Его длительное существование запускает процесс перестройки структуры слизистой оболочки, приводя к нарушению регенерации с последующим переходом в дистрофию и развитие атрофии слизистой оболочки желудка. Все эти изменения нарушают нормальную работу желудка, снижают объём соляной кислоты в желудочном соке или приводят к полному её отсутствию, а также существенно повышают риск образования полипов и рака желудка [4] .
Хронический гастрит нарушает равновесие между бактериями Helicobacter pylori и факторами естественной устойчивости к инфекции. Защитных факторов организма может быть недостаточно для уничтожения популяции этих бактерий.
Вся эта цепочка приводит к нарушению функции других органов пищеварения : может развиться воспаление двенадцатиперстной кишки (дуоденит и бульбит), желчного пузыря ( холецистит ), поджелудочной железы (панкреатит), а также язвенная болезнь двенадцатиперстной кишки .
Диагностика острого гастрита
Диагностика начинается с опроса и осмотра пациента. Во время беседы гастроэнтеролог уточняет, что ел пациент перед появлением признаков острого гастрита, какие препараты он принимает, есть ли у него сопутствующие заболевания (невралгии, болезни желчного пузыря, печени или сердца). Объективно обращает на себя внимание бледная и сухая кожа, налёт на языке, высыпания в области носогубного треугольника, горечь и неприятный запах изо рта. При пальпации (прощупывании) возникает болезненность в эпигастрии с иррадиацией в левое или правое подреберье.
Для подтверждения диагноза применяют различные лабораторные и инструментальные методы исследования.
К важным лабораторным анализам можно отнести:
- клинический анализ крови;
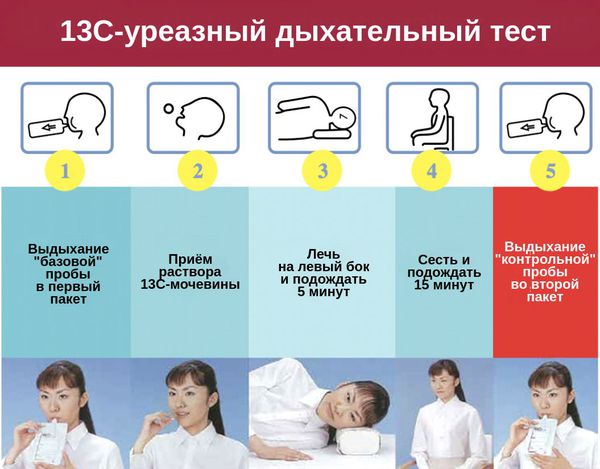
- 13С-уреазный дыхательный тест на антиген к Helicobacter pylori;
- биохимический анализ крови — позволяет выявить нарушения в работе поджелудочной железы, печени, желчного пузыря и его протоков.
Из инструментальных методов диагностики чаще всего применяют:
- рентгенографию с контрастным веществом — позволяет рассмотреть рельеф слизистой оболочки желудка и степень напряжения его стенок;
- УЗИ желудка — даёт возможность изучить поражённые участки при детальном осмотре, но не позволяет выполнить забор материала для развёрнутого лабораторного исследования.
Отдельного внимания заслуживает ФГДС — введение тонкого эндоскопа в желудок через пищевод. Данная процедура является оптимальным методом диагностики при заболеваниях желудка [12] . Её назначают вне зависимости от возраста пациента. Она позволяет определить участки и степень поражения слизистой, оценить риск внутренних кровотечений и своевременно обнаружить злокачественное новообразование.
Преимуществом ФГДС является возможность выполнения биопсии — отщипнуть небольшой участок ткани из разных отделов желудка. Данная процедура безболезненна, не способна вызвать кровотечение.
Правила подготовки к ФГДС довольно просты:
- за несколько дней до процедуры нужно отказаться от некоторых лекарств или согласовать их приём с врачом;
- за 12 часов до обследования отказаться от еды (если процедура назначена на утро, то последний приём пищи может быть в 18:00, но не позже).
Часто пациенты эмоционально напуганы из-за предстоящей ФГДС. Процедура неприятна, но терпима и практически безболезненна. Как правило, на неё отводится 15 минут, но при отсутствии патологий процесс занимает не больше 2-5 минут.
ФГДС может проходить под:
- общим наркозом;
- лёгкой седацией (обезболиванием);
- местным наркозом.
Чаще всего врачи используют местное обезболивание — орошение слизистой глотки и корня языка специальным анестетическим препаратом. Это надёжный, проверенный годами метод, который не даёт каких-либо осложнений, легко переносится пациентами любого возраста. Он позволяет снизить рвотный рефлекс и успокоить пациента, не даёт осложнений. Уже через 10-15 минут обследуемый чувствует себя так же, как и прежде.
Наркоз (медикаментозный сон) проводится при отсутствии противопоказаний, переносится легко, даёт возможность избежать негативных эмоций от процедуры, а также спокойно и качественно работать врачу-эндоскописту. Медикаментозный сон проводится во многих странах мира на регулярной основе при проведении стандартной эндоскопической процедуры (слип-эндоскопии). Местная анестезия чаще является исключением из правила и проводится при наличии противопоказаний к внутривенной седации, которых крайне мало.
Осложнения после ФГДС возникают редко. К ним относятся: сухость или першение во рту, головная боль из-за сильной нервозности пациента. При расправлении стенок желудка во время процедуры может появиться отрыжка воздухом.
Заразиться при ФГДС невозможно, если оборудование обрабатывается и стерилизуется не вручную, а в автоматических установках для мойки эндоскопов.
Лечение острого гастрита
Первостепенная задача в лечении острого гастрита — устранить причины болезни и не допустить развития осложнений. Тактика лечения подбирается доктором индивидуально, она зависит от причин и тяжести заболевания.
На начальном этапе для очищения желудка больному дают выпить 2-3 стакана тёплой воды, после чего нужно вызвать рвоту. Затем в первые 12, 24, 48 часов показаны холодные компрессы на верхнюю часть живота, голодание и покой с дальнейшим назначением щадящей диеты и постепенным расширением рациона. Переход на здоровое питание осуществляется приблизительно в течение 14 дней.
Диета — это 80 % лечения гастрита, поэтому результат зависит от ответственности пациента. Важно соблюдать основные правила диеты:
- показана парено-варёная пища, термически правильно обработанная;
- питание должно быть дробным — маленькими порциями по 5-6 раз в день;
- из рациона необходимо исключить жирную, жареную и острую пищу, а также алкоголь, кофе и сигареты;
- категорически запрещается переедание и хаотическое поглощение пищи;
- необходимо соблюдать режим питания и отдыха [2] .
Второй этап — медикаментозная терапия. При лечении острого гастрита назначают:
- гастропротекторы — защищают повреждённую слизистую оболочку желудка от агрессивных факторов (например, Helicobacter pylori) и стимулируют её восстановление;
- H2-блокаторы (Фамотидин, Ранитидин и др.) и ингибиторы протонного наноса (Омепразол, Рабепразол, Эзомепразол, Пантопразол и их аналоги) — снижают выработку соляной кислоты;
- антациды и обволакивающие вещества (Алмагель, Фосфалюгель, Маалокс и др.);
- спазмолитики (Дротаверин, Платифиллин или Папаверин) — снимают болевой синдром;
- противорвотные средства (Метоклопрамид или Домперидон) — при необходимости;
- внутривенное введение солевых растворов — при выраженном обезвоживании.
Если гастрит был вызван бактериями Helicobacter pylori, показаны антибиотики. Чаще всего врачи назначают препараты на основе амоксициллина. Возможно комбинированное лечение двумя и более видами антибиотиков с обязательным применением пробиотиков.
Лечение острого флегмонозного гастрита выполняется хирургическим путём. Оно заключается в выполнении гастротомии (вскрытии желудка) и дренировании гнойного очага.
Многие пациенты придерживаются ошибочного мнения, что после приёма лекарств в течение нескольких дней они выздоравливают, так как воспаление слизистых стенок желудка уменьшилось. Но лечение гастрита невозможно без дальнейшего соблюдения диеты и отказа от раздражающих факторов — некоторых лекарств, курения и алкоголя.
Прогноз. Профилактика
Острый гастрит катарального типа при правильном и своевременно начатом лечении чаще всего завершается выздоровлением пациента через 5-7 дней.
Неблагоприятный прогноз имеют несколько видов гастрита:
- при остром геморрагическом гастрите может развиться прободная язва, перитонит, рубцовая деформация стенок желудка и стриктура пищевода;
- при остром флегмонозном гастрите может возникнуть перфорация стенки желудка, гнойный перитонит и абсцесс печени.
Острый гастрит у детей нередко развивается в 5-12 лет из-за торопливого употребления пищи, нетщательного пережевывания и несоблюдения режима питания и отдыха. При своевременном обращении к врачу болезнь удаётся устранить за 7 дней. Пациентам рекомендуется соблюдать постельный режим и лечебное голодание в течение 5-12 часов, нередко требуется промывание желудка или клизма [6] .
Острый гастрит у беременных может «маскироваться» под ранний токсикоз. Основной механизм, который провоцирует развитие гастрита в этот период жизни, — это искажение гормонального фона, нехватка витаминов и сбой в работе эндокринной системы. Лечение вызывает трудности, так как приём многих препаратов беременным противопоказан, но прогноз заболевания благоприятный. Необходима консультация гинеколога и гастроэнтеролога для назначения строгой диеты и лекарств с обволакивающим эффектом, защищающих раздражённые стенки желудка [6] .
Основные профилактические меры :
- постараться исключить стресс, так как он является одной из причин возникновения гастрита;
- нормализовать питание (оно должно быть качественным и регулярным — 5-6 раз в сутки), снизить употребление сладостей и продуктов, провоцирующих изжогу (крепкого чая, газировок, кофе, алкоголя, чеснока, жареной и жирной пищи), включить в рацион больше блюд, приготовленных на пару;
- соблюдать инструкцию или предписание специалистов при приёме лекарств, проконсультироваться с доктором перед их применением и не заниматься самолечением — многие препараты провоцируют воспаление стенок желудка;
- больше двигаться, чаще гулять на свежем воздухе;
- нормализовать режим сна и бодрствования;
- периодически проходить медосмотры — они позволяют своевременно выявить заболевания пищеварительного тракта [1] .
Острый гастрит — это первая ступень перед переходом заболевания в хроническую форму, поэтому его нельзя игнорировать. Если вовремя диагностировать проблему и начать лечение, болезнь больше не повторится.
Источник