- Подкожный клещ: что это такое и как избавиться от демодекоза?
- Причины демодекоза
- Подкожный клещ у человека: симптомы
- Подкожный клещ: лечение
- 4 признака ушного клеща у кошки
- Первый признак — трясет головой
- Второй признак — чешет уши
- Третий признак — неприятный запах из ушей
- Четвертый признак — образование в ушах много грязи
- Отит или клещ у кошки?
- Демодекоз
- Этиология и патогенез демодекоза
- Клиническая картина заболевания
- Диагностика демодекоза
- Лечение демодекоза
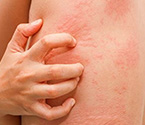
Подкожный клещ: что это такое и как избавиться от демодекоза?
Развитие у человека демодекоза (поражения кожных покровов микроскопическим паразитом – подкожным клещом) приводит к появлению косметических дефектов и доставляет пациенту серьезный психологический дискомфорт. Больше всего проблем доставляет локализация подкожного клеща на лице у человека, так как здесь его проявления тяжелее всего скрыть. Каковы причины развития и симптомы демодекоза? Как и чем лечить подкожный клещ, как избавиться от его признаков? Узнать об этом вы можете из данной статьи.
Причины демодекоза
Заболевание развивается в результате активного размножения угревой железницы – микроскопического клеща, обитающего в сальных протоках и волосяных фолликулах человека. Он питается кожным салом и в нормальных условиях не причиняет вреда, являясь частью микрофлоры кожных покровов человека. Однако носительство угревой железницы далеко не всегда приводит к возникновению демодекоза. Для развития заболевания необходимы сопутствующие факторы:
- Снижение защитных сил организма, вызванное стрессом, переохлаждением, несбалансированным питанием, беременностью.
- Иммунодефициты.
- Эндокринные заболевания.
- Нарушения работы органов желудочно-кишечного тракта.
- Кожные заболевания, характеризующиеся повышенной вязкостью себума (кожного сала).
- Использование некоторых косметических средств, препаратов на основе гормонов.
- Злоупотребление кофе, алкогольными напитками.
- Редкая смена постельного белья (в особенности – наволочек), сон на старых пухо-перьевых изделиях.
Подкожный клещ у человека: симптомы
Так как паразит питается кожным салом, его излюбленной локализацией являются зоны, в которых сосредоточены сальные протоки. Чаще всего это лицо (в особенности – Т-зона), наружный ушной проход, брови и надбровные дуги, шея, верхняя часть спины и грудь. Также признаки присутствия подкожного клеща могут наблюдаться на веках. Механизм развития воспалительного процесса на коже следующий: угревая железница выделяет продукты жизнедеятельности, которые вызывают аллергическую реакцию, раздражение и воспаление.
Заболевание можно узнать по следующим симптомам:
- На коже заметны расширенные поры, появляется покраснение и выраженный блеск, возникают воспалительные элементы открытого и закрытого типа. Если угревая железница сосредоточена в районе носа, может развиться ринофима – увеличение носа в размерах и изменение его формы.
- При поражении бровей и кожи головы отмечается шелушение кожи, зуд, выпадение волос и бровей.
- При локализации паразита в области век наблюдается выпадение ресниц, покраснение белков, сухость, усталость и ощущение «песка в глазах», развитие конъюнктивита.
Подкожный клещ: лечение
В первую очередь должна быть проведена дифференциальная диагностика, позволяющая выявить возбудителя заболевания и подобрать оптимальное лечение. Поражение кожных покровов подкожным клещом необходимо отличать от розацеа и угревой сыпи. Для постановки диагноза у пациента берут несколько ресничек, а также соскоб кожи и исследуют биоматериал в лабораторных условиях. Если в исследуемых образцах будут обнаружены отдельные особи угревой железницы, ее личинки и продукты жизнедеятельности паразита, это является поводом для постановки диагноза.
Если у вас появились симптомы подкожного клеща, для лечения обращайтесь в медцентры «ЭкспрессМедСервис» в СПб. Наши специалисты разработают для вас оптимальную терапевтическую стратегию, позволяющую снять воспаление, остановить активное размножение паразитов, повысить защитные силы кожных покровов и всего организма в целом.
- Ахметов С.Н., Бутов Ю.С. Практическая дерматокосметология. — М.: Медицина, 2003.
- Данилова А.А., Федоров С.М. Паразитарные болезни кожи. Демодекоз // Русский медицинский журнал. — 2000. — Т. 8, № 6.
- Акбулатова Л. Х. Патогенная роль клеща Demodex и клинические формы демодекоза у человека // Вестник дерматологии. – 1996. – №2
- Сюч Н.И. Паразитарные болезни кожи. Демодекоз: этиология, патогенез, клиника, лабораторная диагностика // Сonsilium medicum. — 2004. — Т.6.
Источник
4 признака ушного клеща у кошки
Каждый владелец, когда заводит себе питомца, старается оградить животное от возможных заболеваний, подбирает самый лучший рацион и внимательно следит за изменениями в состоянии здоровья. Некоторые заболевания могут показаться достаточно легкими по течению, но на самом деле таят в себе реальную угрозу здоровью.
Одним из таких заболеваний, поражающих домашних кошек, является отодектоз. Распознать заболевание нужно сразу, чтобы обратиться своевременно к врачу и пройти соответствующее лечение. В противном случае, риски развития осложнений, в том числе и воспаления мозговых оболочек, достаточно высоки. Существует 4 основных признака, указывающих на развитие отодектоза у кошек.
Первый признак — трясет головой
Ушной клещ может проникать в одно или сразу оба уха. Если поражен один ушной канал, животное начинает наклонять голову в одну сторону, трясет головой, стараясь избавиться от дискомфортных ощущений. При этом любимец выказывает беспокойство. Причиной, почему кошка трясет головой, может выступать не только отодектоз. Поэтому важно при первых симптомах обращаться к врачу за помощью. Дело в том, что у кошек, как и у собак, ушной канал имеет особую анатомическую форму в виде буквы Г. Глубокое поражение невооруженным взглядом невозможно определить.
На фоне развития отодектоза и сопутствующего ему воспаления, происходит сужение слухового прохода, ухудшая возможность животным нормально слышать. Все это приводит к болезненным ощущениям, отказу от пищи, вялому состоянию. Спровоцировать характерные потряхивания головой, может не только развившийся ушной клещ, но и инородное тело, гематома, лимфоэкстравазат, опухоли в ушном канале или отит. Важно не пропустить развитие патологического процесса и принять соответствующие меры – осмотр у ветеринара в клинике с помощью специального оборудования.
Второй признак — чешет уши
Второй, не менее частый признак развития отодектоза у кошек – зуд. Животное начинает активно чесать уши лапами, что приводит к расчесам, воспалению и обсеменению патогенной бактериальной микрофлорой. Любимица меняется в поведении на фоне сильного дискомфорта, вызванного зудом, от которого животное не в силах избавиться самостоятельно. В некоторых случаях, владельцы наблюдают агрессию у кошки на фоне зуд.
Различают и степень зуда у кошек при отодектозе, что зависит от количества клещей. Зуд может быть:
- Легкой степени – в этом случае кошка ощущает легкий, досаждающий дискомфорт. Может слегка потряхивать головой и почесывать ушные раковины лапой.
- Сильной степени – характеризуется сильным, выраженным дискомфортом у животного. Кошка яростно чешет уши, отказывается от еды, может быть агрессивной при попытках владельца прикоснутся к ушам.
- Разница в степени зуда в основном зависит от индивидуальной восприимчивости организма кошки к результатам жизнедеятельности отодектозного клеща. Чаще всего сильнее страдают от зуда в ушах кошки, имеющие склонность к различного рода аллергически реакциям.
Стоит отметить, что у некоторых кошек признаки развития ушного клеща длительное время не проявляются в полной мере. Но это не значит, что лечить такое животное не нужно. Постепенное, вялотекущее заболевание, может стать причиной хронических отитов или же более серьезных повреждений барабанной перепонки, вплоть до развития глухоты у любимца.
Третий признак — неприятный запах из ушей
Следующий явный признак развития ушного клеща у питомца – появление неприятного запаха из ушного канала. Причиной резкого запаха становиться обсеменение патогенной микрофлорой. Выделения из слухового прохода:
- обильные;
- имеют неприятный запах;
- темно-коричневые;
- покрывают всю поверхность внутренней части ушной раковины.
При отсутствии своевременной помощи, подсохший экссудат забивает слуховой проход.
На начальных этапах развития отодектоза, экссудат, выделяющийся из ушного канала больного животного серозный прозрачного цвета. С развитием патологического процесса, появляется неприятный запах, а сам экссудат становиться гнойным. Вместе с когтями при расчесах, в раны заноситься гноеродная микрофлора. Этот тип заболевания ушного канала называется паразитарным отитом и требует совершенно иного подхода к лечению.
Отсутствие своевременного адекватного лечения приводит к поражению барабанной перепонки с дальнейшим ее прободением. Кошка начинает наклонять голову в бок, возникает лихорадка, питомец отказывается от еды. При распространении воспаления в глубокие слои, не исключается риск развития энцефаломиелита. Проявляются воспалительные процессы в мозге судорожным синдромом. Терапия в этом случае достаточно сложная и редко дает положительные результаты.
Четвертый признак — образование в ушах много грязи
Еще один явный признак поражения ушного канала кошки клещом – образование в ухе большого количества грязи. Обильное появление серого, бурого, кофейного или коричневого экссудата, указывает в частоте случаев на развитие отодектоза.
Паразит, атакующий ушной канал, имеет небольшие размеры, населяет ушной канал, питаясь лимфой и тканевой жидкостью. В комплексе с неприятным запахом, постоянным зудом, большое количество серы, вплоть до образования корок, явный признак заражения. Подобное состояние требует обращения за помощью в ветеринарную клинику.
Заражение домашнего питомца может произойти различными путями. Проявления ушного клеща у маленького котенка, свидетельствует о вероятном инфицировании от матери-кошки. Другими путями заражения являются:
- Свободный выгул на улице. Контакт с бродячими животными, чаще всего заканчивается отодектозом или же другими кожными патологиями. Заразиться питомец может в общественном транспорте, подъезде, на выставке или во время вязки.
- Бездомное животное, подобранное на улице и занесенное в дом, где есть домашний питомец. Порция клещей будет обязательно получена.
- Скрытое носительство клеща, провоцирующего отодектоза. В одном доме могут проживать две кошки. Одна может постоянно страдать от зуда, выделений, воспалений и неприятного запаха из ушного канала, а у другой не будет проявлений патологии. В этом случае скрытым носителем будет являться та кошка, которая не имеет клинических признаков.
Подтвердить диагноз, даже при наличии ярких клинических проявлений необходимо в лабораторных условиях. Необходимо показать любимца ветеринарному врачу и пройти ряд исследований. Очень важно проведение отоскопии и взятия мазка на наличие клеща. Патогенная микрофлора также выявляется исключительно при взятии мазка.
Предотвратить инфицирование любимца ушным клещом, можно, приняв соответствующие профилактические меры:
- регулярно проводить осмотр ушных раковин животного, отмечая развитие покраснений, расчесы или же другие нарушения целостности кожного покрова;
- проводить регулярную влажную уборку, время от времени используя дезинфицирующие растворы;
- раз в неделю стирать лежанку для кошки в стиральной машине при 90градусах4
- проводить обработки питомца от накожных паразитов, клещей, блох и власоедов.
В связи с большим потоком поступающих вопросов, бесплатные ветеринарные консультации временно приостановлены.
Источник
Отит или клещ у кошки?
Доброго времени суток!
Я уже обращалась к вам, вот моя история.
Жила была у нас кошка ПикселИна. Потом появилась ещё одна — Нонка. Обе живут дома, на улицу ни шага, только на окошке сидят и дышат свежим воздухом. Кормим сухими кормами . С января этого года у Пикселины ( она мешаная персидская с полу персидской,3 года, не рожавшая,) из одного уха начала вытекать жидкость коричневатого цвета, потом ухо отекло,вызвали единственного ветврача в городе,он сказал,что это результат драки кошек, нечаянно ухо поцарапала ей Нонка, прописал антибиотики и Отодепин,через пять дней все прошло. Через месяц из уха опять течет жидкость,ухо прижимает,пытается чесать, из другого уха тоже самое,чуть-чуть за ушами припухлость появилась ( вроде как у человека лифмоузлы воспаляются). Я ей опять Отодепин начала капать и свозила к этому же врачу,он мне просто уши вычистил (СКОЛЬКО ЖЕ там всякой гадости было. ) и по-моему сказал капать опять капли,если не пройдет. Всё прошло,а через месяц, а может меньше, ушки опять стали грязными ,я ей Анандин по инструкции. Да тут ещё одна беда! У младшенькой Нонки начались проблемы с ушами. От постоянного чесания уши чуть полысели у основания. Из ушей выделялась в небольших кол-вах жидкость,появились внутри ушек очень большие язвочки,покрывавшиеся коркой,настроение у кошки упало,спала сутками и не игралась. Мы в то время сменили корма на Китикэт! Я их срочно проглистовала (по времени уже пора было)) и вернулась на прежние корма. Всё прошло у обеих очень быстро. А тут опять неделю назад Нонка начала чесаться,появились маленькие язвочки внутри ушек.,но они проходят как-то сами и быстро. Я ей закапала Анандин однократно,как написано в инструкции. И вчера обнаружила,что у нее ,во-первых, эти лимфоузлы воспалились,опухли, и внутри ушей опухоли,которые видно даже не отворачивая ухо. Настроение вроде нормальное у нее. Я ей вчера Отибиовин закапала,сегодня утром все также. А у Пикселины тоже жидкость вытекала и,уши прижимала ,Я ей уже с неделю Отибиовин капаю,симптомы все ушли.
Вот и вся история, очень нужна помощь,что это может быть и как лечить. Наш единственный врач,как видите,не помог, анализы тоже сдать в нашем городке нельзя и везти в областные клиники возможности пока нет.
Прилагаю фотографию, снимок сделать сегодня
Источник
Демодекоз
Рассмотрена проблема возникновения демодекоза, обсуждена роль клеща Demodex в формировании папул и пустул на коже лица, приведены методы диагностики и подходы к лечению пациентов, меры профилактики.
The problem of demodecosis occurrence was considered, the role of Demodex tick in formation of papula and pustula on the skin of the face was discussed, methods of the diagnostics and approaches to the treatment of the patients were given, as well as the preventive measures.
Папулопустулезные дерматозы, основной локализацией которых является кожа лица (акне, розацеа, периоральный дерматит), остаются актуальной проблемой в дерматовенерологии. Среди различных причин возникновения этих заболеваний определенная роль отводится паразитарной теории [1]. Согласно ей, формированию папул и пустул на коже лица способствует клещ-железница (Demodex). Клещ принадлежит роду Demodex, семейству Demodicidae, подотряда Trombidiformes, отряда Acariformes. Впервые клеща выявил F. Berger в ушной сере слухового прохода человека в 1841 году, в том же году F. Henle обнаружил клеща на коже человека. Через год, в 1842 году, G. Simon установил наличие паразита в волосяных фолликулах и впервые описал морфологические свойства, назвав их Acarus folliculorum (от греч. — «сальное животное»). Позже G. Simon (1842) и R. Owen (1843) отнесли найденных клещей к роду Demodex. Намного позднее, более чем через полвека, английский акаролог S. Hirst (1917–1923) выделил 21 вид и несколько подвидов клещей рода Demodex у животных. Впоследствии, изучая паразитирование клеща на коже человека, Л. Х. Акбулатова (1970) обнаружила и описала две формы: Demodex folliculorum longus и Demodex folliculorum brevis [2].
Демодекоз (Demodecosis) — распространенное хроническое заболевание, преимущественно кожи лица. По разным данным, заболеваемость демодекозом составляет от 2% до 5% и стоит на седьмом месте по частоте среди кожных болезней [3, 4]. В структуре акнеформных дерматозов демодекоз составляет 10,5% [5]. Частота осложнений демодекозом у больных розацеа встречается в 88,7%, а периоральным дерматитом в 58,8% случаев [6].
Клещи рода Demodex одинаково распространены среди всех рас и всех возрастных групп [7]. Описаны редкие случаи обнаружения клеща у новорожденных [8], и в целом у детей регистрируется невысокий уровень обсемененности. По всей вероятности, это связано с более низкой выработкой кожного сала у детей по сравнению с взрослыми людьми [9]. Так, у пациентов моложе 20 лет распространенность клещей Demodex составляет 13–20%, а к 70 годам увеличивается до 95–100% [6]. У больных после 45 лет активность клещей поддерживается возрастными изменениями кожи и желез, климактерическими гормональными перестройками, а также различной соматической патологией. Наибольшее количество случаев поражения демодекозом отмечается у людей в возрастной группе 20–40 лет [10]. В лабораторных исследованиях Demodex folliculorum longus выявляется чаще, чем Demodex folliculorum brevis [1], в соотношении у мужчин — 4:1, у женщин — 10:1 [11].
Этиология и патогенез демодекоза
Как демонстрируют многие исследования, даже при наличии на кожном покрове клещей, клиническая картина заболевания развивается не всегда. Исходя из этого, можно утверждать, что клещи рода Demodex являются условно-патогенными паразитами [7]. До настоящего времени не установлены точные причины, приводящие к патогенности клещей рода Demodex, существующие теории разнообразны и противоречивы [12].
Самое распространенное мнение, что одним из пусковых факторов развития заболевания является нарушение микрофлоры кожного покрова. Следуя данной теории, развитию патогенности клеща благоприятствуют изменения функций сальных желез с последующим изменением состава кожного сала и микробиоценоза, что приводит к дисбактериозу кожи. Пусковым фактором для развития заболевания является нарушение симбиоза коринобактерий и условно-патогенной микрофлоры [5], а также усиление микробной колонизации вследствие изменения количества поверхностных липидов [13].
Согласно мнению многих авторов, успех терапии метронидазолом, не обладающим прямым антипаразитарным действием, связан с тем, что Demodex проявляет свои патогенные свойства в качестве переносчика микробов и вирусов в более глубокие отделы волосяных фолликулов и сальных желез [14]. Дополнительным фактором для развития воспалительного гнойно-некротического процесса является возможность занесения патогенных пиококков и Pityrosporum spp. в глубокие слои фолликул и сальных желез при перемещении клещей [14, 15].
Заслуживают внимания и другие теории развития воспаления в коже при демодекозе. Бацилла (Bacilluss oleronius), найденная на поверхности клеща, в результате своей жизнедеятельности способна повышать активность самих клещей, а также стимулировать другие микроорганизмы (стрептококки, стафилококки, Propionibacterium acnes, грибы рода Malassezia) [16], вырабатывать провоспалительные белки 62-Da и 83-Da, запуская каскад иммунных реакций [17].
Благоприятным фактором для возникновения демодекоза является наличие очагов хронической инфекции, нарушения функций желудочно-кишечного тракта, печени, нервной системы, эндокринных желез, длительного применения топических кортикостероидов [18–20]. Многими авторами отмечена связь подъема заболеваемости в весенне-летний период с повышенной инсоляцией, изменением температуры внешней среды [18]. Скорее всего, это можно объяснить тем, что выработка витамина D под действием ультрафиолетового излучения вызывает повышенный синтез кателицидинов (LL-37), поддерживающих активность воспалительного процесса [21, 22].
Большую роль в развитии инвазии клещами рода Demodex играет реактивность иммунной системы. Ряд авторов показали, что Demodex folliculorum встречается чаще у пациентов декретированных групп, например, при гемодиализе и Т-клеточных лимфомах [23], первичном или вторичном иммунодефиците [24], вирусе иммунодефицита человека, острой лимфобластной лейкемии и других злокачественных новообразованиях [25], после кортикостероидной [26] или цитостатической терапии [27].
Фактором для развития клещевой инвазии, поддержания активности патологического процесса, а также неэффективности проводимой терапии, по мнению большинства авторов, является дисбаланс в цитокиновом каскаде [3, 13, 28–30]. Обнаружено наличие инфильтратов вокруг клещей Demodex из эозинофилов и типичных гранулем, состоящих из CD4+ Т-хелперов [31], повышение готовности лимфоцитов к апоптозу и увеличенное количество NK клеток с Fc-рецепторами [32], снижение абсолютного числа лимфоцитов и увеличение уровня IgM [33].
Клиническая картина заболевания
Источником заражения демодекозом является человек (больной или носитель) и домашние животные. Клещи паразитируют у собак, лошадей, крупного рогатого скота. Демодекоз может быть первичным и протекать как самостоятельное заболевание и вторичным, как следствие уже имеющихся болезней кожи (розацеа, периоральный дерматит, себорейный дерматит и др.) [34].
Основная локализация клещей — сальные железы кожи лица, ушных раковин, спины, груди, мейбомиевые железы, фолликулы кожи в области сосков, редко — в области спины [2]. Атипичные локализации, где может быть найден Demodex, — половой член, ягодицы, эктопические сальные железы, слизистая оболочка рта. N. Stcherbatchoff (1903), обнаружив клещей в ресничных фолликулах век человека, доказала роль клеща в развитии блефаритов и блефароконъюнктивитов. Этиопатогенетическое влияние клещей при заболеваниях глаз достаточно велико и в настоящее время описывается многими авторами [35].
Заболевание возникает внезапно. Субъективно у больных появляются ощущения зуда, жжения, ползания, распирания и жара. Патологический кожный процесс локализуется преимущественно в области Т-зоны лица. Классические клинические проявления демодекозной инфекции — Pityriasis folliculorum, сопровождаются ощущениями зуда и жара, кожа становится истонченной, приобретая вид папирусной бумаги [1]. Акнеформный тип характеризуется преобладанием папул на коже лица, а наличие папулопустулезных элементов и диффузной эритемы говорят о розацеоподобном типе [1]. Клиническая картина demodicosis gravis имеет схожесть с гранулематозной формой розацеа, также характеризующейся наличием гранулем в дерме [1].
Интересно, что разные виды клеща вызывают различную клиническую картину, что связано, предположительно, с размерами самих клещей. При обнаружении Demodex folliculorum чаще наблюдается эритема и десквамация эпителия, при выявлении Demodex brevis — симметричные папулопустулезные элементы [36].
При поражении глаз отмечается гиперкератоз с наличием чешуек на ресничном крае и «воротничка» вокруг ресниц [37, 38]. Пациенты жалуются на чувство зуда и ощущение инородного тела в глазах [39].
В научной литературе существует предположение о роли Demodex в формировании андрогенной алопеции [40]. Возможно, механизм развития облысения связан с формированием инфильтрата в волосяном фолликуле, вызванным присутствием клещей Demodex. Активированные воспалением Т-лимфоциты индуцируют синтез коллагена, что, в конечном счете, приводит к фиброзному перерождению волосяного фолликула [35].
Длительное хроническое течение демодекоза характеризуется утолщением кожи, чувством стягивания, уменьшением эластичности и мягкости, наличием серозных или кровянисто-гнойных корочек. Присоединение вторичной пиококковой инфекции сопровождается возникновением крупных пустул, нодулярных элементов, макроабсцессов, что может приводить к обезображиванию лица [34].
Диагностика демодекоза
Диагностика демодекоза может проводиться несколькими методами. Лабораторная диагностика является наиболее простым методом. В ходе нее составляется акарограмма, которая основывается на подсчете личинок, нимф, яиц и имаго. Клеща возможно обнаружить на поврежденном участке кожи, при экстракции содержимого фолликула или извлечении ресниц или бровей без повреждения волосяных фолликулов [41]. Исследуемый материал помещают на предметное стекло с 10% раствором щелочи (с целью определения активности клещей применяют глицерин), накрывают предметным стеклом и просматривают под малым увеличением микроскопа. Для более точного микроскопического подсчета обнаруженных клещей рекомендуется добавлять в исследуемый материал раствор красителя флюоресцеина [42]. Микроскопический метод является единственным для определения наличия клещей в волосяных фолликулах. Критерием клещевой активности служит количество более 5 взрослых особей, личинок или яиц на 1 см2 [34]. При диагностике демодекоза ресниц нормой считается обнаружение одного клеща на 2–4 ресницах [43].
Преимущество методики заключается в возможности анализа сразу нескольких участков поражения, а также извлечении клещей не только с поверхности кожного покрова, но и непосредственно из сальных желез. Здесь возникает другая проблема — не всегда удается добраться до клещей в глубине сальных желез. В связи с этим соскоб не является высокоинформативным методом и не доказывает отсутствие клещей [44]. К недостаткам метода также относятся травматизация эпителия, обследование небольших по величине участков поражения, относительная болезненность процедуры и дискомфорт пациентов после эпиляции [45].
Для оценки проводимой терапии делают повторные акарограммы, с целью подсчета количества и определения активности клещей [45]. Если в соскобе обнаружены исключительно продукты жизнедеятельности и пустые яйцевые оболочки, проводят повторное исследование, т. к. в процессе лечения Demodex перемещается в зоны, необработанные акарицидными средствами. В таких случаях чаще всего клещи локализуются у кромки волосистой части головы [5].
Другим модифицированным методом диагностики является проведение поверхностной биопсии («скотч-проба») [44]. На обезжиренное покровное стекло наносят каплю клея цианокрилата (БФ-6, сульфакрилат), затем приклеивают к пораженной поверхности на 1 минуту. Во втором варианте используют скотч, размером 1 см 2 , который после снятия приклеивается к покровному стеклу. При удалении покровного стекла или скотча на их поверхности остается слой эпидермиса, содержимое сальных желез с имеющимися там клещами. Затем наносится раствор щелочи, накрывается поверх покровным стеклом и рассматривается под микроскопом на малом увеличении. В сравнении с прямым микроскопическим исследованием данный метод позволяет диагностировать демодекоз в большем числе случаев [46]. Преимущество метода — это проведение процедуры на любом участке кожного покрова, а также простота применения. Травматизация эпителия, трудность получения материала с крыльев носа, неполная стерильность получаемых препаратов являются недостатками метода [45].
М. В. Камакина (2002) выявила достоверную статистическую вероятность отрицательного результата лабораторного анализа на наличие клещей на коже при выраженной клинической картине заболевания, которая составила 1,5% [47]. Следовательно, лабораторные методы не являются абсолютно достоверными.
Более информативным методом диагностики демодекоза является проведение кожной биопсии с последующей гистологией полученных препаратов. С этой целью пункционным (панч) или эксцизионным (скальпель) методом берут небольшой участок кожи, фиксируют его в течение суток 10% нейтральным раствором формалина, уплотняют парафином и окрашивают гематоксилин-эозином. Гистологическое исследование дает массу преимуществ. В частности, можно полностью посмотреть сальную железу и окружающие ее участки. При ретроспективном патоморфологическом исследовании биоптатов кожи головы в 15% случаев наблюдалось сочетание демодекоза с грибковыми, воспалительными поражениями, невусами, фиброзом [48]. Главным недостатком метода является травматизация кожи с образованием рубца, а также невозможность обследования большой поверхности кожного покрова [45].
В качестве диагностического инструмента для выявления Demodex R. Segal и соавт. (2010) предложили использовать дерматоскоп. Метод дерматоскопии позволяет визуализировать клещей на поверхности кожного покрова, а также расширенные сосуды кожи [49]. Другим неинвазивным методом оценки наличия клещей Demodex является применение оптической когерентной томографии, позволяющей в режиме реального времени оценить состояние кожи больных в двух проекциях [50].
С появлением конфокального лазерного микроскопа стал доступен новый метод обследования больных на наличие клещей Demodex. Конфокальная лазерная сканирующая микроскопия позволяет визуализировать поверхностные слои кожного покрова in vivo, а также получить объемное четырехмерное изображение [51]. Преимуществами метода является высокая информативность, неинвазивность и, как следствие, отсутствие дискомфорта у пациентов.
Лечение демодекоза
При выборе терапии демодекоза необходимо учитывать клиническую картину заболевания, тяжесть процесса, а также сопутствующую патологию пациента [52, 67–69].
До сих пор на протяжении многих лет самым эффективным препаратом в терапии демодекоза остается метронидазол, являющийся производным нитроимидазольной группы [53]. Метронидазол обладает выраженным противовоспалительным [22], противоотечным [54], иммуномодулирующим действием [55]. Стандартная схема лечения метронидазолом — 250 мг 3 раза в день в течение 2–4 недель [52].
Другим препаратом выбора является орнидазол, назначаемый по схеме 500 мг два раза в день курсами по 10 дней [52]. Препарат имеет как противопаразитарное, так и бактериостатическое действие, повышает активность нейтрофилов, стимулирует адренергические структуры, усиливает репаративные процессы [52, 56].
Наружная терапия также должна включать антипаразитарные средства. Наиболее часто используется метронидазол (Клион, Метрогил) в виде мази или геля 2%, применяемый в течение 14 дней. В качестве альтернативной терапии возможно применение мази бензилбензоат [1, 10, 43, 57].
С целью достижения элиминации клещей назначают акарицидные препараты. Из фармакологической группы пиретроидов, обладающих антипаразитарными свойствами, доказал свою эффективность перметрин [4, 58]. Небольшое количество мази тонким слоем наносят на пораженные участки кожи. Мазь смывают водой через 24 часа. В большинстве случаев достаточно однократного применения, но при недостаточной эффективности (появление новых элементов сыпи, сохранение зуда) процедуру рекомендуется повторить через 14 дней.
Хорошо переносится и не вызывает серьезных нежелательных лекарственных реакций препарат Спрегаль, содержащий раствор эсдепалетрина и пиперонила бутоксида [18, 59].
При наличии папулопустулезных высыпаний показано назначение классических редуцирующих мазей и паст (цинк-ихтиоловая [60], 1–2% дегтярная и 1–2% ихтиоловая мази, 1% ихтиол-резорциновая паста) [61].
Некоторые авторы высоко оценивают терапевтическую эффективность геля Демотен (сера, гиалуроновая кислота, сок алоэ вера, поливинилпирролидон) [62].
Однако, несмотря на успешную терапию с применением классических средств, в практике дерматовенеролога все чаще встречаются резистентные к терапии и рецидивирующие формы демодекоза. В связи с этим разрабатываются новые методы и методики лечения. Например, Л. Р. Беридзе (2009) рекомендует использовать сочетанную методику криотерапии с кремом Розамет (метронидазол 1%) [57].
В случае акнеформного типа демодекоза или резистентности к антипаразитарным препаратам целесообразно использовать системные ретиноиды (изотретиноин) в дозировке 0,1–0,5 мг/кг массы тела в сутки в течение 2–4 месяцев [63].
При лечении демодекоза глаз используются антихолинэстеразные средства (холиномиметики): физостигмин, 0,02% фосфакол, 0,01% армин, 0,5% тосмилен [38]. Хорошие результаты лечения наблюдаются при применении Блефарогеля 1 и 2, Блефаролосьона [64].
Из физиотерапевтических методик рекомендуется использовать свойства узкополосного синего света (405–420 нм). Длины волн голубого света несколько больше длин волн ультрафиолетового излучения, поэтому узкополосный синий свет достигает сетчатого слоя дермы, проникая на глубину до 2,5 мм, соответствующей расположению сальных желез. Единичные наблюдения свидетельствуют о высокой эффективности данного метода при лечении акне, осложненных демодекозом [65].
Меры профилактики сводятся к соблюдению общегигиенических правил, адекватного и рационального ухода за кожей лица, полноценного питания и отдыха. Важно применение защитных средств против ультрафиолетового излучения, а также ограничение пребывания на солнце [66].
Таким образом, несмотря на то, что демодекоз часто встречающееся заболевание, до сих пор не раскрыты этиологические факторы, приводящие к патогенности клеща, и не установлен точный механизм развития воспаления кожи, не оценена роль Demodex в возникновении воспалительных дерматозов на коже лица. Противоречивость мнений различных авторов вызывает много споров и вопросов, требующих дальнейшего исследования. Лечение антипаразитарными средствами не всегда эффективно и часто провоцирует развитие хронически резистентных к терапии форм.
Литература
- Baima B., Sticherling M. Demodicidosis revisited // Acta Derm Venereol. 2002; 82: 3–6. [PubMed: 12013194].
- Акбулатова Л. Х. Морфология двух форм клеща Demodex folliculorum hominis и его роль в заболеваниях кожи человека. Автореф дис. канд. мед. наук. Ташкент, 1968.
- Бутов Ю. С., Акилов О. Е. Факторы успешной колонизации клещами Demodex spp. кожи человека // Вестн. последипломн. мед. образ. 2002; 1: 87.
- Верхогляд И. В. Современные представления о демодекозе // Лечащий Врач. 2011; 5.
- Сюч Н. И. Лабораторная диагностика чесотки и демодекоза. Учебное пособие. М.: РМАПО, 2003. 25 с.
- Елистратова Л. Л. Клинико-микробиологические особенности акнеподобных дерматозов, осложненных демодекозом. Автореф. дис. канд. мед. наук. СПб, 2013. 20 с.
- Lacey N., Kavanagh K., Tseng S. C. Under the lash: Demodex mites in human diseases // Biochem (Lond). 2009. 31, 2–6.
- Gutierrez Y. Diagnostic Pathology of Parasitic Infections with Clinical Correlations, 2 nd ed. New York, NY: Oxford University Press; 2000.
- Ozdemir M. H., Aksoy U., Sonmez E., Akisu C., Yorulmaz C., Hilal A. Prevalence of Demodex in health personnel working in the autopsy room // Am J Forensic Med Pathol. 2005. 26, 18–23.
- Адаскевич В. П. Акне и розацеа. СПб: Ольга, 2000. С. 97, 112–113.
- Bohdanowicz D., Raszeja-Kotelba B. Demodex in the pathogenesis of certain skin diseases // Post Dermatol Alergol. 2001. 18, 51–53.
- Whitfeld M., Gunasingam N., Leow L. J., Shirato K., Preda V. Staphylococcus epidermidis: a possible role in the pustules of rosacea // J Am Acad Dermatol. 2011. 64, 49–52.
- Бутов Ю. С., Акилов О. Е. Роль иммунных нарушений в патогенезе демодикоза кожи // Рос. журн. кожных и венерич. бол. 2003; № 3, с. 65–68.
- Wolf R., Ophir J., Avigad J., Lengy J., Krakowski A. The hair follicle mites (Demodex spp.). Could they be vectors of pathogenic microorganisms? // Acta Derm. Venereol. 1988; 68: 535–537. [PubMed: 2467494].
- Clifford C. W., Fulk G. W. // J Med Entomol. 1990. Vol 27, № 4, p. 467–470.
- O’Reilly N., Bergin D., Reeves E. P., McElvaney N. G., Kavanagh K. Demodex-associated bacterial proteins induce neutrophil activation // Br J Dermatol. 2012; 166: 753–760. [PubMed: 22098186].
- Li J., O’Reilly N., Sheha H., Katz R., Raju V. K., Kavanagh K., Tseng S. C. Correlation between ocular Demodex infestation and serum immunoreactivity to Bacillus proteins in patients with Facial rosacea // Ophthalmology. 2010; 117: 870–877.
- Данилова А. А., Федоров С. М. Паразитарные болезни кожи. Демодекоз // Русский медицинский жернал. 2001. Т. 8, № 6, с. 249–254.
- Коган Б. Г. Клинико-иммунопатологические особенности, диагностика и лечение демодикоза. Автореф. дис. канд. мед. наук. К., 1995, 23 с.
- Кошевенко Ю. Н. Кожа человека. Руководство для врачей и студентов. М.: Изд-во «Медицина», 2008. 753 с.
- Peric M., Lehmann B., Vashina G., Dombrowski Y., Koglin S., Meurer M. et al. UV-B-triggered induction of vitamin D3 metabolism differentially affects antimicrobial peptide expression in keratinocytes // J Allergy Clin Immunol. 2010; 125: 746–749. [PubMed].
- Persi A., Rebora A. Metronidazole in the treatment of rosacea // Arch Dermatol. 1985; 121: 307–308.
- Nakagawa T., Sasaki M., Fujita K., Nishimoto M., Takaiwa T. Demodex folliculitis on the trunk of a patient with mycosis fungoides // Clin Exp Dermatol. 1996; 21: 148–150. [PubMed: 8759206].
- Gothe R. Demodicosis of dogs — a factorial disease? // Berl Munch TierarztlWochenschr. 1989; 102: 293–297. [PubMed: 2679540].
- Kaya S., Selimoglu M. A., Kaya O. A., Ozgen U. Prevalence of Demodex folliculorum and Demodex brevis in childhood malnutrition and malignancy // PediatrInt. 2013. 55 (1): 85–9. [PubMed].
- Boge-Rasmussen T., Christensen J. D., Gluud B., Kristensen G., Norn M. S. Demodexfolliculorum hominis (Simon): Incidence in a normomaterial and in patients under systemic treatment with erythromycin or glucocorticoid // Acta Derm Venereol. 1982; 62: 454–456. [PubMed: 6183907].
- Bosch R. J., Fernandez F., Sunchez P. et al. Abstract of the 19-th World Congress of Dermatology. Sydney. 1997. P. 4101.
- Кусая Н. В. Особенности иммунного и цитокинового статуса у пациентов с демодекозом кожи. Автореф. дис. канд. мед. наук. Владивосток, 2009. 22 с.
- Сюч Н. И. Паразитарные болезни кожи. Демодекоз: этиология, патогенез, клиника, лаборатоная диагностика // Consilium medicum. 2004. T. 6, № 3, c. 191–194.
- Юцковская Я. А., Кусая Н. В., Ключник С. Б. Обоснование патогенетической терапии при акнеподобных дерматозах, осложненных клещевой инвазией Demodex folliculorum // Клинич. дерматол. и венерол. 2010. № 3, с. 60–63.
- Rufli T., Buchner S. A. T-cell subsets in acne rosacea lesions and the possible role of Demodex folliculorum // Dermatologica. 1984; 169: 1–5.
- Akilov O. E., Mamcuoglu K. Y. Immune response in demodicosis // Eur Acad Dermatol Venereol. 2004; 18: 440–444. [PubMed: 15196158].
- El-Bassiouni S. O., Ahmed J. A., Younis A. I., Ismail M. A., Saadawi A. N., Bassiouni S. O. A study on Demodex folliculorum mite density and immune response in patient with facial dermatoses // J Egypt Soc Parasitol. 2005; 35: 899–910. [PubMed: 16333898].
- Бутов Ю. С., Акилов О. Е. Клинические особенности и вопросы классификации демодикоза кожи // Рос. журн. кожных и венерич. бол. 2003; № 2, с. 53–58.
- Whiting D. A. Diagnostic and predictive value of horizontal sections of scalp biopsy specimen in male pattern androgenetic alopecia // J Am Acad Dermatol. 1993; 28: 755–63. [PubMed: 8496421].
- Akilov O. E., Butov Y. S., Mamcuoglu K. Y. A clinic-pathological approach to the classification of human demodicosis // J Dtsch Dermatol Ges. 2005. 3, 607–614.
- Березнюк Л. Г., Сакович В. К., Татаринова В. В. // Офтальмологический журнал. 1995. № 3. С. 186–187.
- Парпаров А. Б., Величко М. А., Жилина Г. С. // Офтальмологический журнал. 1988. № 5. С. 278–279.
- Kheirkhah A., Casas V., Li W., Raju V. K., Tseng S. C. Corneal manifestations of ocular Demodex infestation // Am J Ophthalmol. 2007; 143: 743–749.
- Mahé Y. F. Inflammatory perifollicular fibrosis and alopecia // Int J Dermatol. 1998; 37: 416–417. [PubMed: 9646123].
- Hom M. M., Mastrota K. M., Schachter S. E. Demodex // Optom Vis Sci. 2013, Jul; 90 (7): e198–205. [PubMed: 23748846].
- Kheirkhah A., Blanco G., Casas V., Tseng S. C. Fluorescein dye improves microscopic evaluation and counting of demodex in blepharitis with cylindrical dandruff // Cornea. 2007, Jul; 26 (6): 697–700. [PubMed: 17592319].
- Азнабаев М. Т., Мальханов В. Б., Гумерова Е. И. Демодекоз глаз. Уч.-метод. пос. Уфа, 2002. 8 с.
- Crawford G. H., Pelle M. T., James W. D. Rosacea: Etiology, pathogenesis, and subtype classification // J Am Acad Dermatol. 2004; 51: 327–344. [PubMed: 15337973].
- Сирмайс Н. С., Абесадзе Г. А., Устинов М. В. Демодекоз: патогенетические аспекты при различных дерматозах лица. Метод пособие. М., 2013. 26 с.
- Askin U., Seçkin D. Comparison of the two techniques for measurement of the density of Demodex folliculorum: standardized skin surface biopsy and direct microscopic examination // Br J Dermatol. 2010, May; 162 (5): 1124–1126. [PubMed: 20199545].
- Камакина М. В. Акне у взрослых. Автореф. дис. канд. мед. наук. М., 2002. 27 с.
- Karaman U., Celik T., Calik S., Sener S., Aydin N. E., Daldal U. N. Demodex spp. in hairy skin biopsy specimens // Turkiye Parazitol Derg. 2008; 32 (4): 343–345. [PubMed: 19156609].
- Segal R., Mimouni D., Feuerman H., Pagovitz O., David M. Dermoscopy as a diagnostic tool in demodicidosis // Int J Dermatol. 2010; 49 (9): 1018–1023. [PubMed: 20931672].
- Maier T., Sattler E., Braun-Falco M., Ruzicka T., Berking C. High-definition optical coherence tomography for the in vivo detection of demodex mites // Dermatology. 2012; 225 (3): 271–276. [PubMed: 23257730].
- Митрошина Е. В. Оптический имиджинг в приложении к исследованию нейробиологических систем мозга Электронное учебно-методическое пособие. Нижний Новгород: Нижегородский госуниверситет, 2012. 40 с.
- Франкенберг А. А., Шевченко В. А., Кривко С. В., Шляхова В. К. Опыт применения препарата «Орнизол» в комплексной терапии демодикоза // Червень. 2007. № 2, с. 10–12.
- Patrizi A., Neri I., Chieregato C. Demodicosis in immunocompetent young children: report of eight cases // Dermatology. 1997; 195: 239–242.
- Jansen T., Plewig G. Klinik und Therapie der Rosazea. H+G. В 71, H 2, 1996; 88–95.
- Тодор Г. Ю., Завгородняя В. П., Чеибер З. Т. и др. // Офтальмологический журнал. 1990. № 7, с. 443–445.
- Barnhorst D., Foster J., Chern K. The efficacy of topical metronidazole in the treatment of ocular rosacea // Ophthalmology. 1996; 103 (11): 1880–1883.
- Beridze L. R., Katsitadze A. G., Katsitadze T. G. Cryotherapy in treatment of skin demodecosis // Georgian Med News. 2009. [PubMed: 19556638].
- Forton F., Seys B. Density of Demodex folliculorum in rosacea: a case-control study using standardized skin-surface biopsy // Br J Dermatol. 1993; 128 (6): 650–659.
- Коган Б. Г. Современные аспекты патогенеза и клинического течения демодикоза // Украинский журнал дерматологии, венерологии, косметологии. 2002, № 6.
- Fulk G. W., Clifford C. // J Am Optom Assoc. 1990. Vol. 61, № 8. P. 637–639.
- Junk A. K., Lucask A., Kampik A. // Klin. Monatbl. Augenheilkd. 1998. Vol. 213. P. 48–50.
- Сирмайс Н. С., Устинов М. В. Клиническая эффективность геля «Демотен» в комплексном лечении и профилактике демодикоза и розацеа // Вестник дерматологии и венерологии. 2011, № 6, с. 85–90.
- Forton F. M. N. Papulopustular rosacea, skin immunity and Demodex: pityriasis folliculorum as a missimg link // JEADV. 2012. 26, 19–28.
- Полунин Г. С., Сафонова Т. Н., Федоров А. А., Полунина Е. Г., Пимениди М. К., Забегайло А. О. Роль хронических блефароконъюнктивитов в развитии синдрома сухого глаза // Бюллетень СО РАМН. 2009, № 4 (138), с. 123–126.
- Махмудов А. В. Фототерапия синим светом угревой болезни с учетом изучения антимикробного пептида LL-37 и ультразвукового дермасканирования кожи. Автореф дис. канд. мед. наук. М., 2012.
- Wang T. T., Nestel F. P., Bourdeau V., Nagai Y., Wang Q., Liao J. et al. Cutting edge: 1,25-dihydroxyvitamin D3 is a direct inducer of antimicrobial peptide gene expression // J Immunol. 2004; 173: 2909–2912. [PubMed].
- Schauber J., Gallo R. L. The vitamin D pathway: a new target for control of the skin’s immune response? // Exp Dermatol. 2008; 17: 633–639. [PubMed].
- Акилов О. Е. Клиническая оценка взаимосвязи нарушения иммунной системы и особенности HLA-гистиотипа у больных демодекозом кожи. Автореф. дис. канд. мед. наук. М., 2002.
- Батыршина С. В., Гордеева А. М., Богданова М. А., Булгакова Д. Р. Эффективность геля скинорен в наружной терапии больных угревой болезнью и розацеа // Вестн. дерматол. и венерол. 2005; 4: 44–46.
А. А. Кубанов, доктор медицинских наук, профессор
Ю. А. Галлямова, доктор медицинских наук, профессор
А. С. Гревцева 1
ГБОУ ДПО РМАПО МЗ РФ, Москва
Источник