- Клещи-железницы и проблемная кожа лица
- Биология и экология клещей-железниц
- Роль клещей-железниц в патогенезе различных заболеваний
- Методы выявления клещей-железниц
- Механизмы воздействия клещей-железниц на человека
- Лечение
- Особенности клинической картины течения демодекоза
- Лабораторная диагностика
- Клиническая картина
Клещи-железницы и проблемная кожа лица
Проблемная кожа, особенно если это кожа лица, причиняет немало страданий. При этом часто у пациента с дефектами кожи обнаруживают клещей-железниц. Обычно кожные заболевания, обусловленные паразитированием клещей-железниц, называют демодекозом (демодикоз
Проблемная кожа, особенно если это кожа лица, причиняет немало страданий. При этом часто у пациента с дефектами кожи обнаруживают клещей-железниц.
Обычно кожные заболевания, обусловленные паразитированием клещей-железниц, называют демодекозом (демодикозом). Термин «демодекоз» возник от латинского названия клещей, относящихся к роду Demodex (D). Помимо человека, клещи-железницы паразитируют на разных млекопитающих, в том числе и домашних животных. Род Demodex насчитывает, по крайней мере, 65 видов, 10 из которых считаются патогенными паразитами человека, собак, кошек, лошадей, крупного рогатого скота, овец, коз, свиней [22]. Однако эти клещи строго специфичны для каждого вида животных и не способны к паразитированию на человеке. Для некоторых животных заболевание демодекозом может быть смертельно опасным. Хорошо известно, что паразитирование клещей-железниц (D. canis) на собаках, особенно на щенках, часто приводит к их гибели. Вопрос о степени патогенности этих клещей для человека до сих пор остается спорным.
D. follicullorum был впервые обнаружен в 1841 г. (одновременно и независимо друг от друга) двумя исследователями — F. Henle и Berger [7]. Первое описание этого вида было сделано C. Simon в 1842 г. [7]. В 1963 г. Л. Х. Акбулатова описала еще один вид клещей-железниц человека — D. brevis [1].
Биология и экология клещей-железниц
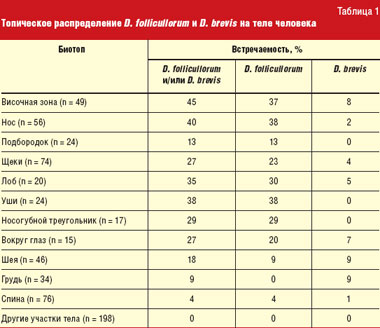
Накопленные на сегодня знания по биологии и экологии этих паразитических клещей очень важны для понимания патогенной роли клещей-железниц. Паразитирующие на теле человека два вида клещей, как правило, разобщены. D. follicullorum предпочитают волосяные фолликулы ресниц и бровей. Значительно реже этот вид клещей встречается в фолликулах волос на голове и груди. D. brevis выбирают в основном сальные железы кожи лица (носогубные складки, крылья носа). Кроме того, эти клещи могут встречаться и на других участках кожного покрова: груди, спины, шеи — там, где расположены сальные железы [7, 8, 22] (табл. 1).
Таким образом, представленные в таблице данные свидетельствуют о том, что клещи-железницы отдают абсолютное предпочтение коже лица. Максимально зарегистрированная численность D. follicullorum достигала 18 экземпляров в фолликуле. Максимальная численность D. brevis в сальной железе составляла 3 экземпляра [10]. Нередко у одного и того же пациента встречается совместная инвазия D. follicullorum и D. brevis.
Клещи-железницы питаются содержимым эпителиальных клеток стенок волосяных фолликулов и сальных желез, прокалывая их стилетообразными хелицерами [9]. S. Spickett [24], которому — одному из немногих — удалось получить культуру D. folliculorum in vitro, изучал жизненный цикл этих клещей. Цикл развития включает пять стадий развития: яйцо, личинку, нимфу первого возраста (протонимфа), нимфу второго возраста (дейтонимфа), половозрелые особи (самка или самец). Спаривание самки и самца осуществляется в устье волосяного фолликула. Оплодотворенная самка перемещается в глубь фолликула и там откладывает яйца. Интервал между копуляцией и яйцекладкой составляет примерно 12 ч. Из яйца выходит личинка, которая питается и линяет, переходя в нимфу первого возраста. Эта нимфа, в свою очередь, питается и в это же время передвигается в устье фолликула с током секрета сальных желез, где линяет, переходя в нимфу второго возраста. Дейтонимфа, выйдя на поверхность кожи, способна передвигаться от фолликула к фолликулу в течение 12–36 ч. Затем дейтонимфа проникает в волосяной фолликул и превращается там в самку. Длительность каждой стадии развития клещей варьирует от 36 до 120 ч [8]: яйцо — 60 ч, личинка — 36 ч, протонимфа (нимфа первого возраста) — 72 ч, дейтонимфа (нимфа второго возраста) — 60 ч, самка — 120 ч.
Весь жизненный цикл самки D. folliculorum составляет около 15 дней.
Демодекоз распространен среди людей всех рас. Пол человека, по-видимому, не влияет на частоту заражения клещами, просто мужчины реже обращаются к врачу по поводу своей внешности. С возрастом частота выявления D. brevis возрастает [3, 7, 23], тогда как встречаемость D. folliculorum остается практически без изменений [12]. У человека демодекоз часто сопровождает другие кожные или офтальмологические заболевания, например розацеа, периоральный дерматит, блефарит [1, 5, 21]. Однако необходимо еще раз подчеркнуть, что демодекоз связывают в первую очередь с поражением кожного покрова лица.
Заражение людей клещами-железницами происходит главным образом при непосредственном контакте человека с человеком. Garven (1946) [19] в результате своих исследований выдвинул предположение, что мать при грудном кормлении может передать ребенку как D. follicullorum, так и D. brevis. В этой связи важно знать суточную активность этих клещей. T. Coston [8] предположил, что в дневное время суток клещи-железницы находятся преимущественно в фолликулах, а на поверхность кожного покрова выходят лишь в ночное время — и только дейтонимфы и самцы. Отсюда следует, что наиболее вероятное время перехода клещей с одного хозяина на другого — ночное. Однако M. Norn [17] зарегистрировал активно передвигающихся клещей-железниц на поверхности кожи лица и в дневное время, причем дейтонимф как самцов, так и самок. Скорость передвижения клещей составляла около 8–16 мм в час. Эти сведения важны для ответа на вопрос о возможности заражения клещами-железницами через предметы личного пользования, в том числе и постельные принадлежности [1, 2]. Так, Л. Х. Акбулатовой было доказано, что клещи-железницы могут достаточно долго сохранять жизнеспособность вне организма хозяина [1]. Основными ограничивающими факторами являются влажность и температура. При постоянной влажности, темноте и температуре воздуха 19–22 °С клещи остаются живыми до 9 сут. W. Nutting сделал сообщение о том, что в его лабораторию для видовой идентификации поступали клещи-железницы, извлеченные из домашней пыли, собранной с постельных принадлежностей [19]. В лабораторных условиях при относительной влажности воздуха 80% клещи-железницы сохраняли жизнеспособность в течение нескольких дней, тогда как при относительной влажности 40% и температуре воздуха 20 °С погибали через 1,5 ч. По наблюдениям проф. M. Norn, в воде клещи-железницы сохраняли жизнеспособность в течение недели, а в иммерсионном масле — 2 нед [16]. Однако остается неясным вопрос, сохраняют ли эти клещи в условиях внешней среды способность заражать нового хозяина.
Роль клещей-железниц в патогенезе различных заболеваний
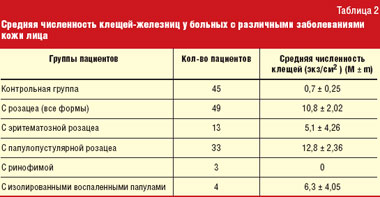
В настоящее время роль клещей-железниц в патогенезе различных кожных заболеваний оценивается неоднозначно. В первую очередь это связано с тем, что паразитирование на человеке этих клещей зачастую может протекать без клинических проявлений. В среднем до 55% лиц всех возрастов являются носителями клещей-железниц. С возрастом зараженность клещами возрастает. По данным некоторых авторов, у пожилых людей носительство этих клещей достигает 100% [22]. F. Forton et al. [13] выдвинули предположение и доказали, что D. folliculorum влияет на патогенез заболевания в том случае, когда его численность превышает 5 экземпляров на см2 [12] (табл. 2).
Данные, приведенные в таблице, свидетельствуют о том, что численность клещей-железниц достоверно увеличивается в первую очередь у пациентов с некоторыми формами розацеа. По-видимому, клещи рода Demodex принимают участие в патогенезе этих заболеваний.
Методы выявления клещей-железниц
По данным T. Rufli и Y. Mumcuoglu, клещей-железниц можно обнаружить практически на любом человеке [22]. В этой связи крайне важно не только обнаружить клещей, установить их таксономическую принадлежность, но и оценить численность. Выполнение этих задач зависит от адекватно выбранных методов забора проб [1, 2, 12–14]. В настоящее время разработаны и используются в практике здравоохранения несколько методик, каждая из которых имеет свои достоинства и недостатки (табл. 3).
Механизмы воздействия клещей-железниц на человека
Воздействие клещей-железниц на организм человека многопланово. Перечислим несколько механизмов, которые необходимо учитывать, подходя к решению проблемы демодекоза.
1. При питании клещей происходит механическое разрушение клеточных стенок фолликул и сальных желез хелицерами клещей, что способствует деструкции клеток, кератинизации, пигментации и формированию в дерме человека гранулем, а также воспалительных инфильтратов [5, 9].
2. Связь с бактериями клещей-железниц отмечают многие авторы — и прежде всего для D. folliculorum, поражающего волосяные фолликулы. Существует предположение, что клещи-железницы способствуют передаче бактерий [1, 2, 17]. Так, M. Norn с помощью электронной микроскопии обнаружил бактерии на поверхности тела D. Folliculorum [18]. S. Spickett выявил бактерии в желудочно-кишечном тракте клещей-железниц [24]. По данным M. Norn [17], при посеве D. folliculorum были обнаружены стафилококки. Эти же бактерии были высеяны из ресниц, заселенных клещами. Из 51 ресницы 69% были инфицированы стафилококками. Однако необходимо отметить, что стафилококки были обнаружены и в 50% фолликул ресниц, где клещей не было (102 ресницы). Данных о взаимоотношениях микрофлоры и D. brevis в литературе мы не обнаружили. Н. Н. Потекаев отмечает, что бактериологический посев содержимого пустул при розацеа часто оказывается стерильным [5].
3. Клещи-железницы, паразитируя на человеке, оказывают, по-видимому, супрессивный эффект на его иммунную систему [6, 11]. Это позволяет клещам и условно-патогенной микрофлоре успешно колонизировать хозяина.
4. В ХХ — начале ХХI вв. число больных с генетической предрасположенностью к атопии неуклонно растет. Растет и число больных с сенсибилизацией к клещам домашней пыли (семейства Pyroglyphidae). Пироглифидные клещи имеют общие антигены со многими клещами [2, 4]. Не исключено, что общие антигенные детерминанты имеются у пироглифид и клещей-железниц. Однако иммунологические исследования ограничены, поскольку трудно получить культуру клещей-железниц in vitro. E. Grosshans с сотрудниками получили водно-солевой экстракт из Demodex caprae, паразитирующих на козах [15]. Иммуносерологическими методами им удалось выявить у 22% пациентов с розацеа, имеющих D. folliculorum, специфические антитела к антигенам D. caprae. Таким образом, не исключено, что сенсибилизирующие свойства клещей-железниц (их тел и метаболитов) недооцениваются.
5. У некоторых пациентов — после того, как они узнают об обнаружении клещей-железниц, — развивается акарофобия. Особенно тяжело реагируют пациенты, имеющие проблемы с кожей лица. Психологические трудности пациентов, связанные с паразитированием клещей-железниц, анализируют в своей статье W. Nutting и H. Beerman [20].
Лечение
Демодекоз редко протекает как отдельное, самостоятельное заболевание. Чаще паразитирование клещей-железниц в коже лица сопровождает другие заболевания: различные формы розацеа, периоральный дерматит, угри и др. По-видимому, интенсивное размножение клещей в коже хозяина отражает некие комплексные, системные проблемы организма хозяина, и в первую очередь его иммунной системы [1, 5]. Следовательно, сначала необходимо провести базовое стандартное лечение основного кожного заболевания, а также организовать комплексное обследование по поводу выявления хронических заболеваний [2, 5].
Часто при высокой численности клещей-железниц назначают местные акарицидные препараты, действующими веществами которых являются бензилбензоат, пиретроиды.
Одним из первых и немаловажных этапов лечения является проведение санитарно-гигиенических мероприятий в непосредственном окружении больного. Предметы личного пользования (полотенца, наволочки и т. д.) необходимо стирать при температуре воды не ниже 75 °С; заменить перовые подушки подушками с синтетическим наполнителем, чтобы иметь возможность их стирать. Такие подушки, как правило, рекомендуется стирать при температуре не выше 40–45 °С, вследствие чего необходимо использовать специальные добавки для стирки, обладающие акарицидным действием (например, «Акарил», «Аллергофф»).
Таким образом, демодекоз — комплексная проблема, влияющая как на здоровье, так и на психоэмоциональное состояние пациента, что в конечном итоге отражается на качестве жизни человека.
По вопросам литературы обращайтесь в редакцию.
Т. М. Вострокнутова, доктор биологических наук
М. А. Мокроносова, доктор медицинских наук, профессор
НИИ вакцин и сывороток им. И. И. Мечникова РАМН, Москва
Источник
Особенности клинической картины течения демодекоза

Установлено, что первичный демодекоз в большинстве случаев наблюдался у больных розацеа (39%), вторичный демодекоз у пациентов с акне (33%). Клинические наблюдения доказывают необходимость проведения диагностики демодекоза при наличии папулопустулезных вы
It was shown that, in most cases, primary demodicosis was revealed in patients with rosacea (39%), secondary demodicosis- in patients with acne (33%). Clinical observations prove that it is necessary to diagnose demodicosis if there are papulopustulous eruptions on the skin of the face.
Клещи рода Demodex являются наиболее распространенными эктопаразитами человека, обитающими в волосяных фолликулах и выводных протоках сальных желез [1]. Несмотря на то, что известно более чем 100 видов клещей Demodex (класс паукообразные, подкласс Acarina), на коже человека паразитирует только два вида — Demodex folliculorum longus и Demodex folliculorum brevis [2, 3]. На коже новорожденных Demodex отсутствует, однако обсеменение происходит в детстве, и к среднему возрасту носителями клеща становятся 80–100% населения, при этом заражение может быть при непосредственном контакте или бытовым путем при пользовании общими средствами гигиены. Клещи обитают во влажной поверхности и вне хозяина не выживают, паразитируют повсеместно у всех рас и обнаруживаются во всех географических зонах [2].
Demodex folliculorum brevis обнаруживается реже, чем Demodex folliculorum longus, в соотношении 1:4 у мужчин и 1:10 у женщин соответственно [4]. Различия видов клещей представлены в табл. 1.
Demodex folliculorum longus присутствует в волосяных фолликулах в основном группами. Demodex folliculorum brevis паразитирует в сальных и мейбомиевых железах и обнаруживается в единственном числе. Его труднее обнаружить при диагностике, так как он обитает в более глубоких отделах желез [5].
Вследствие того, что основным источником питания клещей являются эпидермальные клетки и кожное сало, клещи паразитируют в себорейных зонах — на лице (нос, щеки, подбородок, лоб), слуховом проходе, на груди, спине, половых органах [5].
Клещи рода Demodex активны в темное время суток, когда они выползают на поверхность кожного покрова для спаривания. Скорость передвижения клещей по коже составляет 8–16 мм в час [6]. Жизненный цикл длится 14–18 дней и состоит из пяти форм развития. После оплодотворения самка возвращается в волосяной фолликул или протоки сальных желез, где откладывает яйца. Через 60 часов из яиц появляются личинки, которые затем превращаются в протонимф и нимф [2].
Тело обоих клещей имеет червеобразную форму и покрыто тонкой кутикулой. Гнатосома (головной конец) включает в себя ротовое отверстие, оснащенное острыми хелицерами для поглощения пищи, причем Demodex folliculorum brevis имеет более острые хелицеры. Они используются для пережевывания эпидермальных клеток и секретируют литические ферменты для предварительного переваривания и избавления от жидкого компонента цитоплазмы [7].
Лабораторная диагностика
Наличие клещей Demodex определяют методом соскоба. В настоящее время общепризнанным критерием постановки диагноза «демодекоз» является обнаружение более 5 клещей на 1 см 2 [8]. Однако результаты анализа не являются достоверными, поскольку неизвестно, попал ли клещ в поле зрения, а клещей в глубине сальных желез и волосяных фолликулов этим методом обнаружить невозможно. Кроме соскоба для идентификации клещей используют методы дерматоскопии, биопсии, с последующей гистологией, конфокальной лазерной сканирующей микроскопии, оптической когерентной томографии [9–11].
Клиническая картина
Согласно нашим наблюдениям, мы предполагаем, что существует два клинических варианта течения демодекоза: первичный и вторичный, что подтверждается исследованиями других авторов [12, 13]. Установить диагноз первичного демодекоза возможно при наличии следующих критериев:
- поздний дебют заболевания (после 40 лет);
- поражение лица, преимущественно в периоральной, периорбитальной, периаурикулярной зонах;
- асимметричное расположение воспалительных элементов;
- субъективное ощущение зуда;
- высокая колонизация клещей на коже при отсутствии акне и розацеа [14];
- ремиссия заболевания после проведения терапии с использованием акарицидных препаратов [15].
Вторичный демодекоз выставляется при наличии клещей Demodex в сочетании с кожными или другими заболеваниями (лейкоз, ВИЧ-инфекция), при длительном применении топических глюкокортикоидов и ингибиторов кальциневрина [16, 17]. Начинается вторичный демодекоз в любом возрасте и характеризуется обширными областями поражения. У данных больных имеется клиническая картина соответствующих заболеваний и сопутствующий им анамнез.
Учитывая актуальность темы исследования, нами проведены клинические наблюдения за больными акне и розацеа.
Материалы и методы исследования. Нами проведено клиническое наблюдение за больными акне (n = 62) и розацеа (n = 59). В группу наблюдения включены больные по следующим критериям:
1) мужчины и женщины с наличием акне и розацеа;
2) возраст старше 18 лет;
3) информированное согласие больных на участие в исследовании.
Критерии исключения из исследования:
1) наличие сопутствующих соматических заболеваний тяжелого течения или неопластического характера;
2) наличие гиперандрогении;
3) наличие алкогольной или наркотической зависимости;
4) отсутствие желания у пациента продолжать исследование;
5) возникновение аллергических реакций, а также развитие выраженных побочных эффектов на фоне лечения;
6) беременность и лактация.
Для постановки диагноза «акне» пользовались классификацией Европейского руководства по лечению акне (EU Guidelines group, 2012) [18]:
- комедональные акне;
- легкие и умеренные папулопустулезные акне;
- тяжелые папулопустулезные акне, умеренные узловатые акне;
- тяжелые узловатые акне, acne conglobata.
При постановке диагноза «розацеа» пользовались клинико-морфологической классификацией, предложенной Е. И. Рыжковой (1976):
- эритематозная;
- папулезная со своеобразной кистозной формой;
- пустулезная;
- инфильтративно-продуктивная [19].
Хотя в 2002 году была предложена более усовершенствованная классификация Американского национального общества розацеа (National Rosacea Society, NRS, 2002), одобренная Российским обществом дерматовенерологов и косметологов (2013), согласно которой выделяются следующие подтипы розацеа:
- подтип I — эритематозно-телеангиэктатический;
- подтип II — папулопустулезный;
- подтип III — фиматозный;
- подтип IV — глазной [20].
На наш взгляд, классификация Е. И. Рыжковой (1976) наиболее полно отражает клинические разновидности заболевания.
Всем больным был проведен соскоб на наличие клещей Demodex до и после лечения. В исследование вошли больные, имеющие положительный анализ с наличием клещей более 5 особей на 1 см 2 . Материал для анализа забирали стерильным скальпелем с зон лица, имеющих наибольшее скопление сальных желез (нос, подбородок, межбровная область). Полученный материал на предметном стекле помещали в каплю 10% раствора КОН, затем микроскопировали. Больные с акне, осложненные демодекозом, — 32 человека, больные розацеа, осложненные демодекозом, — 30 человек.
На рис. 1–3 представлены клинические примеры больных, вошедших в исследование.
Распределение больных с диагнозами «акне» и «розацеа» в зависимости от наличия клещей Demodex представлено в табл. 2.
Как видно из табл. 2, в чуть более половине случаев у обследуемых больных обнаруживались клещи (53%) и среди них в большинстве случаев это больные розацеа (29%). Данное наблюдение не противоречит мнению авторов, что клещи рода Demodex редко регистрируются у больных акне. Например, в обзоре, проведенном Zhao Ya-e (2012), указано, что клещи Demodex при acne vulgaris обнаруживаются реже, чем при розацеа [21]. Наличие клещей у больных акне можно объяснить тем, что избыток кожного сала, как правило, наблюдаемый у этих больных, способствует паразитированию клеща и, таким образом, является осложнением основного заболевания, что позволяет говорить о вторичном демодекозе.
В табл. 3 представлено распределение больных с диагнозами «акне» и «розацеа» по полу.
Данные, представленные в табл. 3, показывают, что в проведенном нами исследовании клещи Demodex чаще обнаруживались у женщин, чем у мужчин. При анализе длительности заболевания (табл. 4) необходимо отметить, что у больных акне наличие клеща не влияло на длительность заболевания. В то время как среди больных розацеа с длительностью заболевания более 5 лет преобладали больные розацеа, осложненные демодекозом.
Все пациенты, вошедшие в исследование, были разделены на две группы. Больные 1-й группы получали только топическую терапию в виде мази, содержащей 7% метронидазола, 1 раз в день 20 дней, в эту группу вошли 28 человек с диагнозом «акне» и 23 человека с диагнозом «розацеа». Пациентам 2-й группы было назначено противопаразитарное лечение в виде метронидазола 250 мг × 2 раза в день внутрь 20 дней и одновременно наружная терапия в виде мази, содержащей 1% метронидазол, 1 раз в день в течение 20 дней. 2-ю группу составили 27 больных акне и 22 больных розацеа.
После окончания сроков терапии всем больным был повторно проведен соскоб на наличие клещей Demodex. Результаты лечения представлены в табл. 5.
Таким образом, клинического выздоровления и полной санации достигли 34% больных, лечившихся только топическим средством, и 29%, получавших общую терапию. Воспаление сохранялось при полной санации у 14% 1-й группы и у 17% больных 2-й группы. В то же время наблюдалось клиническое выздоровление у 6% больных при сохранении демодекса на коже. В табл. 6 приведены клинические результаты лечения больных с диагнозами «акне» и «розацеа».
Как видно из табл. 6, после проведения антипаразитарного лечения у больных с диагнозом «акне» в большинстве случаев (41%) воспалительные элементы на коже лица продолжали сохраняться, при наличии диагноза «розацеа», напротив, у 27% больных патологический процесс регрессировал.
На рис. 4 представлен клинический случай больного до и после проведения терапии.
Клинический пример. Больной К. обратился с жалобами на высыпания в области лица, зуд. Болен акне в течение 14 лет. Начало заболевания связывает с гормональной перестройкой организма в переходном возрасте. Ранее в качестве лечения применял дегтярное мыло. В соскобе перед началом лечения было обнаружено 7 клещей Demodex folliculorum longus на 1 см 2 . Диагноз: «акне, папулопустулезная форма III ст., демодекоз». Лечение: крем 7% метронидазол наружно на всю поверхность лица 1 раз в день в течение 20 дней.
Результаты лечения через месяц: в соскобе — отсутствие клещей, сохранение патологических элементов на коже лица в виде пустул красного и розового цвета, закрытых комедонов, перифокальной эритемы. Несмотря на сохранение патологических элементов, фотографии демонстрируют улучшение клинической картины после противопаразитарного лечения.
В ходе проведенного наблюдения можно констатировать, что клещи обнаруживались как у больных акне, так и у больных розацеа. Однако наибольшая длительность заболевания отмечалась у больных розацеа. Оценивая клиническую картину пациентов после антипаразитарного лечения, необходимо отметить, что у больных акне в большинстве случаев сохранялись воспалительные элементы, в то время как у большинства больных розацеа патологический процесс регрессировал. По мнению авторов, в случаях, когда воспалительные элементы на коже лица полностью разрешаются при отрицательном анализе на клещи, диагноз «демодекоз» считается первичным. При наличии воспалительных элементов и отсутствии клещей в соскобе основным считается диагноз «акне» или «розацеа», «демодекоз» — вторичный [12, 13]. Следовательно, при отсутствии воспалительных патологических элементов на коже лица и при наличии клещей Demodex в соскобе менее 5 особей на 1 см 2 лечение больных нецелесообразно.
Анализ полученных данных позволил распределить больных на первичный и вторичный демодекоз (табл. 7).
Как видно из табл. 7, чаще всего вторичный демодекоз наблюдался у больных акне, а у больных розацеа диагностировался первичный демодекоз.
Таким образом, согласно нашим наблюдениям первичный демодекоз в большинстве случаев наблюдался у больных розацеа (39%), вторичный демодекоз у пациентов с акне (33%). Клинические наблюдения доказывают необходимость проведения диагностики демодекоза при наличии папулопустулезных высыпаний на коже лица. Наличие клеща Demodex может вызвать первичное поражение кожного покрова в виде воспалительных элементов, которые разрешаются после проведения соответствующей антипаразитарной терапии, или осложнять течение таких заболеваний, как акне и розацеа.
Литература
- Rufli T., Mumcuoglu Y. The hair follicle mites Demodex folliculorum and Demodex brevis: Biology and medical importance // Dermatologica. 1981; 162: 1–11.
- Lacey N., Kavanagh K., Tseng S. C. Under the lash: Demodex mites in human diseases // Biochem. 2009, 31, 2–6.
- Акбулатова Л. Х. Морфология двух форм клеща Demodex folliculorum hominis и его роль в заболеваниях кожи человека: Автореф дис. … канд. мед. наук. Ташкент, 1968.
- Bohdanowicz D., Raszeja-Kotelba B. Demodex in the pathogenesis of certain skin diseases // Post Dermatol Alergol. 2001, 18, 51–53.
- Raszeja-Kotelba B., Jenerowicz D., Izdebska J. N., Bowszyc-Dmochowska M., Tomczak M., Dembinska M. Some aspects of the skin infestation by Demodex folliculorum // Wiad Parazytol. 2004, 50, 41–54.
- Lacey N., Ni Raghallaigh S., Powell F. C. Demodex mites — commensals, parasites or mutualistic organisms? // Dermatology. 2011, 222, 128–130.
- Desch C., Nutting W. B. Demodex folliculorum (Simon) and D. brevis Akbulatova of man: redescription and reevaluation // J Parasitol. 1972; 58: 169–177.
- Kligman A. M., Christensen M. S. Demodex folliculorum: requirements for understanding its role in human skin disease // J Invest Dermatol. 2011; 131: 8–10.
- Segal R., Mimouni D., Feuerman H. et al. Dermoscopy as a diagnostic tool in demodicidosis // Int J Dermatol. 2010; 49: 1018–1023.
- Longo C., Pellacani G., Ricci C. et al. In vivo detection of Demodex folliculorum by means of confocal microscopy // Br J Dermatol. 2012; 166: 690–692.
- Maier T., Sattler E., Braun-Falco M. et al. High-definition optical coherence tomography for the in vivo detection of demodex mites // Dermatology. 2012; 225: 271–276.
- Бутов Ю. С., Акилов О. Е. Клинические особенности и вопросы классификации демодикоза кожи // Рос. журн. кожных и венерич. бол. 2003; № 2, с. 53–58.
- Chen W., Plewig G. Human demodicosis: revisit and a proposed classification // British Journal of Dermatology. 2014, 170, p. 1219–1225.
- Pallotta S., Cianchini G., Martelloni E. et al. Unilateral demodicidosis // Eur J Dermatol. 1998; 8: 191–192.
- Plewig G., Kligman A. M. Acne and Rosacea, 3 rd edn. Berlin Heidelberg: Springer, 2000.
- Antille C., Saurat J. H., Lubbe J. Induction of rosaceiform dermatitis during treatment of facial inflammatory dermatoses with tacrolimus ointment // Arch Dermatol. 2004; 140: 457–460.
- Benessahraoui M., Paratte F., Plouvier E. et al. Demodicidosis in a child with xantholeukaemia associated with type 1 neurofibromatosis // Eur J Dermatol. 2003; 13: 311–312.
- Guidelines for the Treatment of Acne. Journal of the European Academy of Dermatology and Venereology. February 2012; Volume 26, Issue Supplement s1: p. 1–29.
- Рыжкова Е. И. Клинико-морфологические особенности, патогенез и лечение розацеа. Дис. д.м.н. М., 1976. 216 с.
- Wilkin J., Dahl M., Detmar M., Drake L. et al. Standard classification of rosacea: Report of the National Rosacea Society Expert Committee on the Classification and Staging of Rosacea // J Am Acad Dermatol. 2002, Apr; 46 (4): 584–587.
- Zhao Ya-e, Hu L., Wu L-p, Ma J-x. A meta-analysis of association between acne vulgaris and Demodex infestation // J Zhejiang Univ Sci B. 2012, Mar; 13 (3): 192–202.
А. А. Кубанов, доктор медицинских наук, профессор
Ю. А. Галлямова, доктор медицинских наук, профессор
А. С. Гревцева 1
ГБОУ ДПО РМАПО МЗ РФ, Москва
Источник

_575.gif)
.jpg)
_575.gif)
_575.gif)
.jpg)