- Препараты для лечения подкожного клеща у женщин и мужчин
- Медицинская справка
- Краткое описание паразита
- Методы диагностики
- Принципы лечения
- Обзор мазей для кожи тела
- Популярные аналоги
- Средства для ресниц и век
- Противопаразитарные таблетки
- Применение других лекарственных препаратов
- Народные методы лечения
- Рецепт болтушки
- Опасность подкожного клеща
- Чесотка — симптомы и лечение
- Определение болезни. Причины заболевания
- Распространённость чесотки
- Этиология
- Прямое заражение чесоткой
- Непрямое заражение чесоткой
- Симптомы чесотки
- Патогенез чесотки
- Классификация и стадии развития чесотки
- Осложнения чесотки
- Диагностика чесотки
- Лабораторная диагностика
- Лечение чесотки
- Противочесоточные препараты
- Снижение зуда
- Народные методы лечения
- Прогноз. Профилактика
Препараты для лечения подкожного клеща у женщин и мужчин
Подкожный клещ — опасный паразит. Его лечение мазями и таблетками обычно дает положительные результаты.
Медицинская справка
Человеческая кожа является благоприятным местом для жизнедеятельности различных грибков и паразитов, бактерий. Одним из таких является подкожный клещ. В небольших количествах эти паразиты живут на коже здоровых людей, выполняя функции нормализации уровня кислотности эпидермиса. Однако под воздействием неблагоприятных факторов они начинают усиленно размножаться. Заболевание переходит в стадию обострения. Его лечение носит комплексный характер и обычно состоит из применения мазей и таблеток, изменения привычного образа жизни, соблюдения диеты.
Краткое описание паразита
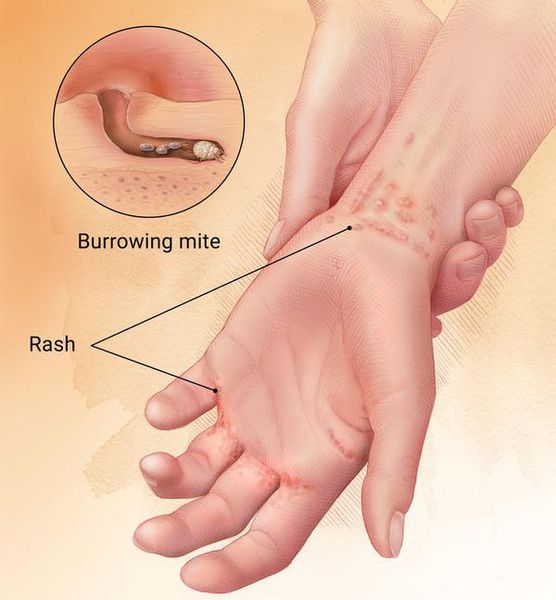
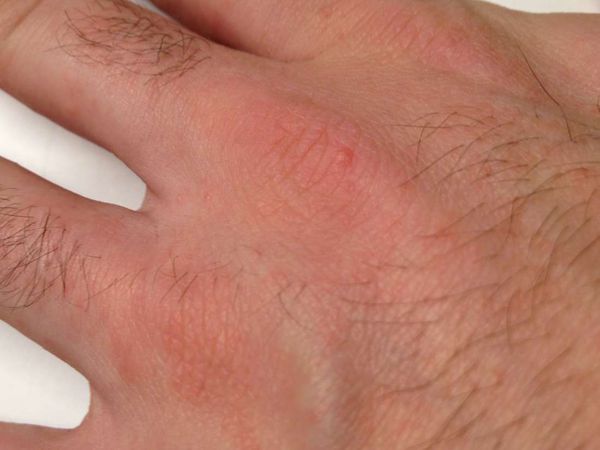
Подкожный клещ — это паразит, живущий в сальных железах или волосяных фолликулах. Хроническое заболевание, вызываемое подкожным клещом, называется демодекоз. Для него характерно появление множественных воспалительных процессов. На лице и спине появляются красные пятна, состоящие из скопления мелких прыщиков. Человек при этом испытывает сильный зуд и шелушение кожи.
Подкожные клещи могут годами проживать на теле человека и никак себя не проявлять.
Если в организме происходит сбой, паразиты начинают активно размножаться. Среди основных причин их появления врачи выделяют следующие:
- ослабление иммунитета;
- патологии жкт;
- нарушения в работе эндокринной системе, гормональный дисбаланс;
- злоупотребление солярием, длительное пребывание на солнце;
- использование косметических средств низкого качества.
Заразиться демодекозом очень просто. Заболевание передается от больного человека здоровому при тесных контактах, рукопожатиях. От животных заразиться им нельзя. Результатом использования общей посуды, полотенец и даже мыла также может являться демодекоз. В группе повышенного риска заражения находятся беременные женщины и пожилые люди, а также подростки. Среди мужчин данная патология встречается редко.
Паразиты в организме человека часто представлены гельминтами, но иногда серьёзные болезни могут вызвать простейшие. Чтобы избавиться от заражения, можно принимать народные средства, однако врачи рекомендуют лечиться медикаментозно. Подробнее читайте в статье: «как избавиться от паразитов в организме».
Методы диагностики
Для уточнения диагноза дерматолог проводит комплексное обследование. Такие анализы можно сдать в любой лаборатории, например, в Инвитро. За несколько дней до сдачи анализов следует прекратить использование декоративной косметики, а также различных тоников и кремов. Они могут исказить результаты диагностики. При невозможности соблюдения подобных ограничений следует заблаговременно уведомить об этом специалиста. Стандартное обследование состоит из следующих мероприятий:
- исследование секрета сальных желез;
- соскоб на демодекоз;
- анализ содержимого угревой сыпи;
- исследование жидкости, выделяемой из глаз.
Дополнительно может потребоваться консультация у узких специалистов (например, у офтальмолога). На основании полученных результатов диагностики дерматолог подтверждает или опровергает предварительный диагноз. Только после этого можно приступать к составлению схемы лечения.
Принципы лечения
Лечение при демодекозе носит комплексный характер. В первую очередь необходимо узнать и ликвидировать причину активного размножения паразитов: нормализовать гормональный фон, поддержать работу иммунной системы, справиться со стрессами. На следующем этапе избавляются от внешних проявлений заболевания. Комплексная терапия состоит из следующих мероприятий:
- Изменение привычного рациона питания. Необходимо на весь период лечения ограничить потребление жирной, жареной, острой и соленой пищи.
Проведение антипаразитарной терапии осуществляется в несколько этапов. Обычно она затягивается на несколько месяцев. После первого курса лечения пациенты обязательно сдают анализы, затем и при необходимости назначают второй курс терапии по другой схеме.
Злокачественная опухоль может развиться в любом отделе организма, она опасна бессимптомным проявлением на первых этапах, выявляется при осложнениях. Колоректальный рак — новообразование на стенках толстого кишечника с болезненной симптоматикой, большим процентом летальности. Подробнее читайте в статье: «колоректальный рак — что это такое».
Обзор мазей для кожи тела
Использование специальных мазей при демодекозе является неотъемлемой составляющей терапии. Входящие в них компоненты способствуют уничтожению паразитов, уменьшению выработки кожного сала и закрытию пор. Наиболее эффективными являются следующие мази:
- Ихтиоловая. В составе присутствует одноименная смола и вазелин. Относится к категории противовоспалительных средств. Действие препарата направлено на вытягивание гноя и заживление имеющихся повреждений на коже.
В педиатрии используются другие медикаменты. Обычно у них более щадящее действие. В состав могут входить березовый деготь или сера.
Популярные аналоги
Не всем пациентам подходят назначенные врачом препараты. У одних они вызывают аллергию, для других лечение обходится слишком дорого. Поэтому специалист старается подобрать аналоги.
| Название препарата | Действующее вещество | Производитель | Стоимость |
| Перметриновая мазь | перметрин | Фармтехнология | 1300 руб. |
| Цинковая мазь | оксид цинка | Биосинтез | 30 руб. |
| Бензилбензоат | бензилбензоат | Нижфарм | 20 руб. |
| Демотен | оксид серы | Гельтек-Медиа | 380 руб. |
| Мантинг | аллантоин, женьшень | JIUXIN | 1700 руб. |
Перечисленные средства отличаются между собой по составу и цене. Однако все они используются, чтобы избавиться от демодекоза. Грамотный выбор аналога является залогом успешного лечения.
Средства для ресниц и век
Излюбленным местом локализации подкожного клеща является область век и ресниц. Для уничтожения паразитов используют средства, угнетающие их активное размножение и повышающие реактивность кожи. Стандартная схема лечения предусматривает применение следующих препаратов:
- Блефарогель-2. Выпускается в форме капель. Медикамент имеет противопаразитарный и ранозаживляющий эффект. Используется для увлажнения слизистой глаз, устранения симптомов усталости и лечения демодекоза.
Перед началом использования перечисленных средств кожу вокруг глаз и веки следует очистить от загрязнений ватным диском, пропитанном в любом антисептическом растворе. После этого на пораженную зону следует нанести тонким слоем препарат. Процедуру повторяют дважды в день.
Противопаразитарные таблетки
Лечение демодекоза не ограничивается применением местных препаратов. Пациентам с таким диагнозом обязательно назначаются медикаменты для перорального использования. Противопаразитарные средства, как правило, используются длительный период времени, поскольку вероятность рецидива достаточно высока.
- Трихопол. Это противомикробный препарат широкого спектра действия. Назначается во время пастулезно-пупулезной стадии заболевания. Продолжительность курса терапии бывает затягивается, но составляет не более 10 суток.
Курс лечения противопаразитарными средствами рекомендуется дополнять препаратом Детокс. Он имеет противовоспалительный и антиоксидантный эффект, помогает очистить организм от продуктов распада подкожных клещей. Медикамент эффективно успокаивает кожные покровы, способствует восстановлению секреторной активности желез.
Применение других лекарственных препаратов
Пациентам с длительно протекающим демодекозом важно укреплять иммунную систему. Продукты жизнедеятельности подкожных клещей могут вызывать аллергические реакции, которые выглядят как припухлости и покраснения. Для улучшения общего состояния организма дополнительно в лечебной практике применяются следующие группы препаратов:
- Антигистаминные (Тавегил, Клемастин). Используют для симптоматического лечения. Они хорошо купируют зуд и отечность.
- Сосудоукрепляющие. Предупреждают повреждение сосудов паразитами.
- Иммуностимулирующие (Ликопид, Атлант-Ива). Повышают защитные функции организма.
Популярностью пользуется и специализированная косметика для лечения подкожного клеща Demodex Complex.
Средства из этой линейки нормализуют процесс выделения кожного сала, подавляют рост бактерий.
Косметику можно использовать как на этапе лечения, так и в профилактических целях.
Народные методы лечения
Народные методы лечения находят свое применение и при демодекозе. Однако их следует использовать в качестве дополнения к основному курсу и после консультации с врачом. Ниже представлено несколько рецептов, как бороться с подкожным клещом:
- Для приготовления настоя из чистотела потребуется смешать 250 г измельченных корней растения и 200 мл растительного масла. Сосуд со средством лучше поставить в теплое место на 2 недели. Затем смесь следует процедить и поставить в холодильник. Перед обработкой пораженных поверхностей в нее рекомендуется добавить небольшое количество сметаны. Средство можно закапывать в нос и глаза.
Полностью вылечить демодекоз посредством только народных рецептов трудно. Однако их регулярное применение способствует устранению неприятных симптомов. Также некоторые народные методы можно использовать в профилактических целях.
Рецепт болтушки
Дважды в день можно смазывать пораженные клещом участки болтушкой. Это проверенное десятилетия средство. Готовится оно в домашних условиях по следующим рецептам:
- По 4 таблетки Левомицетина и Трихопола необходимо измельчить до порошкообразного состояния. Затем в смесь добавить 100 мл салицилового спирта, перелить в стеклянную бутылку. Данное средство можно использовать как тоник, протирая пораженные области утром и вечером.
Во избежание пересушивания кожи после ее обработки болтушкой необходимо наносить любой питательный крем. Предпочтение следует отдавать простым по составу средствам. Можно использовать даже обычный детский крем.
Болтушка — это сильнодействующее по составу средство и подходит не всем пациентам.
Например, его не рекомендуется использовать при наличии открытых ранок на коже. Также важно избегать попадания состава на слизистые. Он не подходит для перорального использования, редко назначается детям. Чтобы знать все ограничение по применению, следует проконсультироваться с дерматологом.
Опасность подкожного клеща
Демодекоз — опасное заболевание, вызываемое подкожными клещами. Эти паразиты видны только под микроскопом. Однако после заражения они проявляются характерными признаками. Распознать их не очень просто, потребуется сдать ряд анализов и пройти осмотр у врача-дерматолога. Лечение демодекоза носит комплексный характер и включает применение различных мазей и таблеток, соблюдение строгой диеты. В некоторых случаях особенно эффективны народные рецепты.
Источник
Чесотка — симптомы и лечение
Что такое чесотка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николаевой Ларисы Борисовны, дерматолога со стажем в 38 лет.
Определение болезни. Причины заболевания
Чесотка (scabies) — паразитарное заболевание кожных покровов, причиной которого является чесоточный клещ Sarcoptes scabiei.
Распространённость чесотки
С возбудителем чесотки столкнулось около 130 миллионов человек во всём мире. С увеличением миграции чесотка вновь стала одним из наиболее распространённых заболеваний в странах Западной Европы. [7] С ней приходится иметь дело врачам как в поликлиниках и стационарах, так и при оказании неотложной медицинской помощи в травмпунктах и отделениях скорой медицинской помощи. Интенсивный показатель в России за 2011 год составил 45,9 случаев на 100 тысяч населения. [6]
Этиология
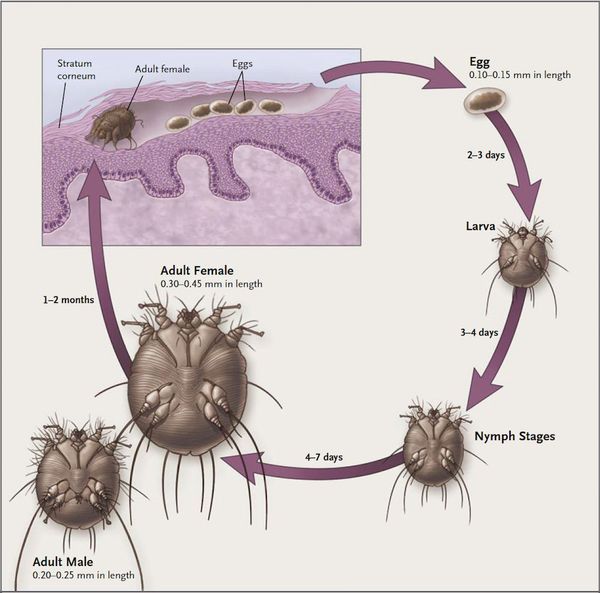
Причиной заболевания является чесоточный клещ Sarcoptes scabiei. Его жизненный цикл протекает в эпидермисе человека и составляет 1-1,5 месяца. Вне человеческого тела клещ погибает в течение трёх суток. Он не способен поддерживать водный баланс за счёт поглощения воды из воздуха, поэтому причиной его гибели является не голодание, а дефицит влаги.
Чаще всего чесоткой болеют дети, так как кожа у них более тонкая и мягкая. В среднем клещу необходимо 30 минут, чтобы прогрызть кожу. [1] [2]
Прямое заражение чесоткой
Источником чесотки является больной человек, при тесном телесном контакте с которым (совместное нахождение в постели или интимная близость) происходит заражение. Активность паразита выше в вечерние и ночные часы, именно в это время он более заразен (прямой путь инфицирования). Нередко встречаются случаи заражения через бытовые принадлежности больного чесоткой, контакт с его одеждой, крепкие рукопожатия и т.п. [2] [3]
В группе риска находятся инвазионно-контактные коллективы — люди, проживающие совместно, имеющие общую спальню и тесно контактирующие в бытовых условиях (особенно вечером и ночью). К таким лицам относятся те, кто находятся в детских домах, интернатах, общежитиях, домах престарелых, казармах, «надзорных» палатах в психоневрологических стационарах и тюрьмах.
Непрямое заражение чесоткой
Самопроизвольное заражение чесоткой (то есть вне очага) в банях, отелях, подъездах встречается реже. Этот непрямой способ инвазии возможен в случае последовательного контакта большого количества людей с вещами, которые ранее использовал инфицированный человек (постельное бельё, предметы туалета и другое). [2] [3] [6]
Симптомы чесотки
Основным субъективным симптомом чесотки является сильный зуд, чаще возникающий в вечернее и ночное время.
Инкубационный период: если человек заболевает чесоткой впервые, зуд возникает спустя 1-2 недели, при повторном заражении — через день.
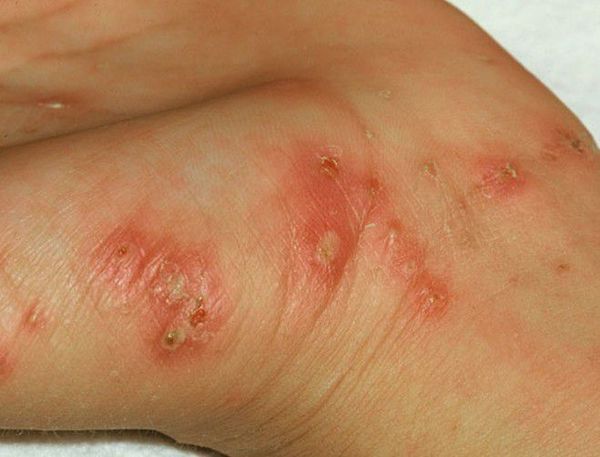
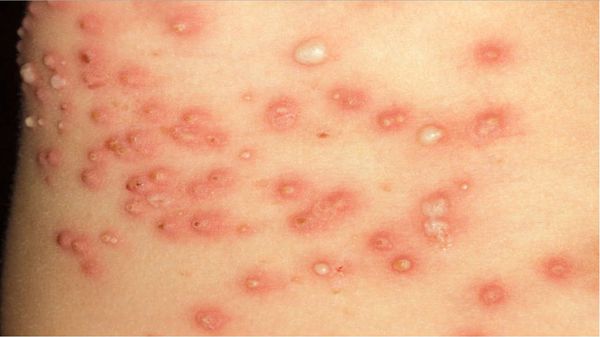
Высыпания на коже (чесоточные ходы, папулы и везикулы) появляются ввиду деятельности клеща. Позже возникает аллергия на продукты его жизнедеятельности, в результате чего присоединяются другие симптомы: мелкие расчёсы и геморрагические (кровянистые) корочки.
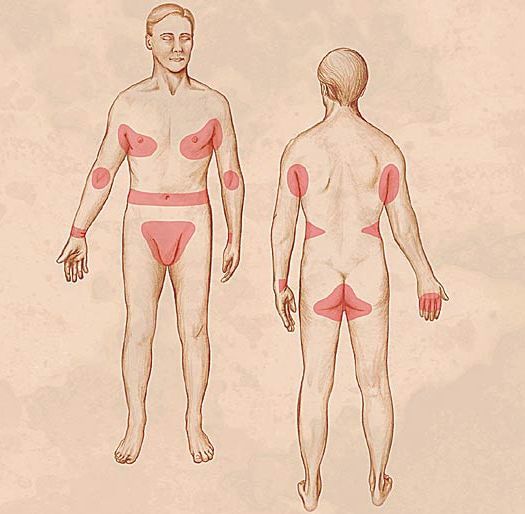
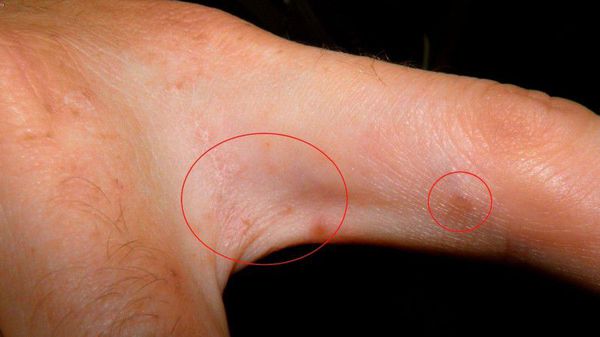
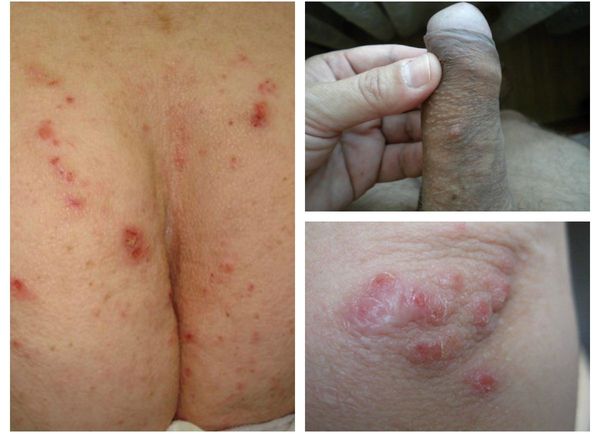
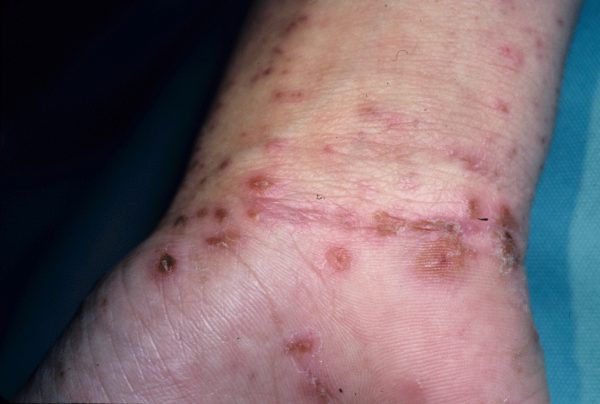
Основным клиническим симптомом является чесоточный ход. Он имеет вид возвышающейся прямой или изогнутой линии беловато-сероватого или грязно-серого цвета, длина которого составляет 5-7 мм. Их часто обнаруживают на запястьях, стопах и мужских половых органах. Чесоточные ходы в области стоп обычно встречаются у лиц, длительно болеющих чесоткой, а также при первичном проникновении самки клеща в эпидермис подошв, что нередко происходит после посещения бань и душевых, в которых до этого побывал инфицированный человек. [2] [3] [6]
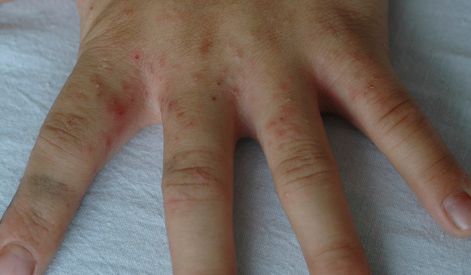
В клинической картине чесотки преобладают папулы (узелки) и везикулы (пузырьки). Молодые самки и самцы (неполовозрелые формы паразита) обнаруживаются в папулах и везикулах в 1/3 случаев. Папулы с клещами обычно небольшого размера (до 2 мм), они располагаются в области волосяных луковиц. Везикулы чаще мелкие (до 3 мм) и располагаются изолированно, воспалительная реакция может отсутствовать. Они встречаются преимущественно в межпальцевых промежутках кистей, иногда на запястьях и стопах.
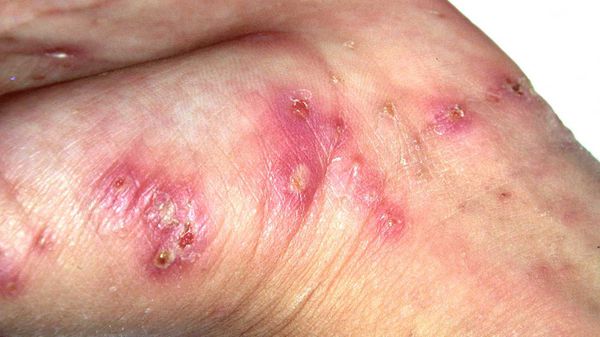
Высыпания в виде расчёсов и геморрагических корочек появляются вторично при расчёсывании кожи. В случае повреждения кожи расчёсами может присоединиться микрофлора, вызывающая нагноение, тогда появляются пустулы, гнойнички, серозно-гнойные корки.
Локализуются высыпания в основном на туловище и конечностях, редко на лице и межлопаточной области. Чаще всего они обнаруживаются на кистях, иногда на запястьях, стопах, мошонке, половом члене у мужчин и в области ареолы сосков у женщин. Расчёсы, гнойнички и кровянистые корочки обычно возникают в зоне локтей, межъягодичной складки и крестца. [1] [2] [6]
К диагностическим признакам чесотки относятся:
- симптом Горчакова — геморрагические корочки в области локтей и их окружности;
- симптом Арди — пустулы и гнойные корочки на локтях и в их окружности;
- симптом Сезари — чесоточный ход, представленный лёгким возвышением в виде полоски, которое можно обнаружить при пальпации;
- симптом Михаэлиса — геморрагические корочки и импетигинозные высыпания в межягодичной складке с переходом на крестец.
Патогенез чесотки
Жизненный цикл чесоточного зудня можно разделить на две стадии — накожную (непродолжительную) и внутрикожную (длительную).
Мужская и женская особь чесоточного клеща спариваются на поверхности кожи, после чего самец погибает, а самка прогрызает эпидермис и проделывает чесоточный ход. На его создание у женской особи уходит от 15 минут до одного часа.
В чесоточном ходе самка чесоточного клеща откладывает яйца — примерно 1-2 яйца за сутки и около 40-50 яиц за весь период своего существования (причём самое плодовитое время — осенне-зимний период). Через две недели из них появляются молодые особи, которые прогрызают новые ходы. В вечернее и ночное время они выходят на поверхность, и процесс размножения продолжается вновь.
Молодые особи чесоточного клеща проникают в определённые участки кожи. В основном они размещаются в зоне кистей, запястий, стоп и мужских половых органов. Причём, кисти являются зеркалом заболевания, так как они — излюбленное место расположения женских особей чесоточного зудня. Именно в чесоточных ходах на кистях они откладывают основную часть личинок, которые в дальнейшем разносятся руками на другие участки кожного покрова. [1] [2] [6]
Классификация и стадии развития чесотки
Общепринятой классификации заболевания не существует, но по клинической картине выделяют следующие разновидности чесотки:
- Типичная чесотка — самая распространённая чесотка, присутствуют все перечисленные выше клинические симптомы.
- Чесотка «чистоплотных» или «инкогнито» — возникает у людей, которые часто принимают водные процедуры в вечернее и ночное время. Для неё характерны минимальные клинические проявления, единичные папулы и везикулы, отсутствие расчёсов и кровянистых корочек.
- Норвежская чесотка — редко встречающаяся форма, чаще возникает у ослабленных пациентов с иммуннодефицитными состояниями, при длительном приёме гормональных и цитостатических средств, а также у людей с нарушением периферической чувствительности, болезнью Дауна, сенильной деменцией или СПИДом. На фоне красной кожи присутствуют массивные серо-жёлтые или буро-чёрные корочки (иногда до 3 см толщиной), ограничивающие движение. Между слоями корочек и под ними находится множество клещей. Нередко у пациентов с норвежской чесоткой наблюдается поражение ногтей, увеличение лимфоузлов, выпадение волос, повышение температуры. Такие люди неприятно пахнут и в эипдемическом отношении очень заразны.
- Чесотка без ходов — заражение личинками чесоточного клеща. Заболевание выявляется чаще при осмотре контактных лиц в эпидемическом очаге. В первоначальном виде существует не более двух недель. В клинической картине наблюдаются только воспалительные пузырьки и единичные папулы.
- Скабиозная лимфоплазия (узелковая чесотка) — зуд в области локтей, ягодиц, живота, молочных желёз и мужских половых органов. Также в этих зонах возникают узелки и бугорки (папулы).
- Скабиозная эритродермия — тип заболевания, возникающий у длительно болеющих чесоткой (2-3 месяца), которые применяли корткостероидные мази, противозудные и успокаивающие препараты. Зуд слабовыражен, но распространён. Основной симптом этой формы — эритродермия. На фоне красной кожи выявляются множественные небольшие чесоточные ходы длинной до 2-3 мм. Они возникают даже в нетипичных местах (на лице, в межлопаточной части и на голове). В зонах, которые подвержены давлению (область локтей и ягодиц), происходит гиперкератоз — утолщение наружного слоя кожи. [3][4][5][6]
- Псевдосаркоптоз — заражение чесоткой, которой страдают животные. От человека к человеку не передаётся. Чесоточных ходов нет, но есть уртикарные элементы (волдыри), геморрагические корочки и расчёсы. Инкубационный период составляет несколько часов. [1][2]
Осложнения чесотки
Осложнения маскируют истинную картину чесотки, поэтому нередко приводят к лечебно-диагностическим ошибкам. Они возникают в запущенных случаях, при несвоевременной или неправильной диагностике заболевания, а также у людей с ослабленным иммунитетом.
Частыми осложнениями чесотки являются вторичная пиодермия (гнойные поражения кожи) и дерматит. К редким осложнениям относятся микробная экзема и крапивница.
Среди вторичных гнойных болезней кожи преимущественно встречается стафилококковое импетиго, остиофолликулиты и глубокие фолликулиты, реже появляются фурункулы и вульгарные эктимы. Такие пациенты вначале могут обратиться не к дерматологу, а к хирургу. Импетиго зачастую образуется на кистях, запястьях и стопах, остиофолликулиты — на переднебоковой поверхности туловища, ягодицах и бёдрах. При распростанённых пиодермиях могут увеличиваться регионарные лимфоузлы, страдать общее самочувствие. Нередко повышение температуры и болезненность в очагах пиодермии. [1] [2] [3]
В случае осложнения аллергическим дерматитом к чесоточным симптомам присоединяются покраснение кожи и зуд других участков кожного покрова, где клеща может и не быть. [1] [3]
При микробной экземе образуются мокнущие элементы, эрозии, пузыри и гнойники. Они локализуется чаще всего в местах скабиозной лимфоплазии кожи (преимущественно в области ягодиц) на фоне плотных, длительно непроходящих узлов бордового или синюшного цвета. [1] [2] [6]
Диагностика чесотки
Заподозрить чесотку в домашних условиях можно при появлении сильного зуда, чаще возникающего в вечернее и ночное время. Затем на коже появляются высыпания, мелкие расчёсы и кровянистые корочки.
Лабораторная диагностика
Диагноз чесотки считается подтверждённым в случае обнаружения чесоточного клеща одним из применяемых методов диагностики:
- прокрашивание чесоточных ходов анилиновыми красителями или 3-5% раствором йода; [1][6]
- масляная витопрессия — после нанесения масла на предполагаемый чесоточный ход и надавливании на него предметным стеклом визуализируются поверхностные кожные включения;
- извлечение клеща при помощи иглы и его микроскопия — слепой конец хода (буроватое точечное включение) вскрывают иглой, присосками самка прикрепляется к игле, затем её извлекают и погружают в каплю воды или 40% молочную кислоту, находящуюся на предметном стекле, после чего проводят микроскопию; [1][6]
- соскоб — через пять минут после нанесения 40% молочной кислоты на предполагаемый чесоточный ход разрыхлённый эпидермис соскабливают и осматривают с помощью микроскопии. Результат считается положительным при обнаружении в исследуемом препарате самки, самца, личинки, нимфы, яиц, опустевших яйцевых оболочек или линочных шкурок; [1][6]
- дерматоскопия — осмотр кожи с увеличением её до 20 крат и более. При типичной чесотке дерматоскопия положительна в 100% случаев. [1][3][6]
Чесотку необходимо дифференцировать с псевдосаркоптозом, крапивницей, аллергическим дерматитом, педикулёзом, почесухой и клещевым дерматитом. [1] [2]
Лечение чесотки
Лечение при чесотке подразделяется на:
- специфическое — проводят пациентам, у которых диагноз подтверждён клиническими и лабораторными исследованиями;
- профилактическое — показано людям, которые были в тесном телесном, бытовом и половом контакте с человеком, страдающим чесоткой;
- пробное — проводится в случаях, когда клинические симптомы чесотки не подтверждены обнаружением чесоточного клеща. [4][6]
Противочесоточные препараты
Для уничтожения клещей применяют:
- Бензилбензоат (эмульсия и мазь) 20% для взрослых и 10% для детей от трёх до семи лет. Мазь наносится в первый и четвёртый день, смывается через 12 часов после нанесения. Смена белья на происходит на пятый день лечения.
- Спрегаль (аэрозоль) наносится однократно, при осложнённой чесотке орошение повторяют на третий−пятый день. Препарат можно применять детям до трёх лет, беременным и больным чесоткой с сопутствующими кожными заболеваниями (например, атопический дерматит).
- Серная мазь 33% — показано ежедневное втирание 1 раз на ночь в течение 5-7 дней. Противопоказана детям до трёх лет и беременным.
- Перметрин 5% (мазь) наносится 1 раз на ночь в течение трёх дней .Не рекомендуется детям до года, лицам с почечной и печёночной недостаточностью, а также в период кормления грудью.
- Кротамитон 10% (мазь) наносится 1 раз в день.
Независимо от выбранного препарата, должны соблюдаться основные принципы лечения:
- все средства желательно наносить в вечернее время после мытья кожи;
- препарат наносится голыми руками, тщательно втирается в ладони и подошвы;
- постельное и нательное белье необходимо сменить перед первым нанесением мази и после завершения курса лечения;
- обязательно одновременное лечение всех лиц в очаге заражения для предупреждения повторного заражения. [4][5][6]
Снижение зуда
Интенсивный зуд при чесотке можно уменьшить с помощью антигистаминных препаратов. Лекарства назначает врач, применяются они коротким курсом. Предварительно доктор должен убедиться, что зуд не связан с рецидивом чесотки или её осложнениями: аллергическим дерматитом или микробной экземой.
Кроме антигистаминных препаратов, для снижения зуда местно могут использоваться топические кортикостероиды. Эти препараты также назначаются коротким курсом и наносятся на отдельные участки тела. Особенно внимательными и осторожными следует быть при нанесении этих средств на складки и область гениталий.
Если зуд сохраняется более недели, несмотря на применение антигистаминных препаратов и топических глюкокортикостероидов, то необходимо повторно обработать кожу одним из препаратов-скабицидов. Обработку проводят после тщательного мытья пациента с мылом и мочалкой.
Если врач связывает возникновение зуда с сухостью кожи, в комплекс терапии включаются эмолиенты — вещества, смягчающие и увлажняющие кожу.
Народные методы лечения
Лечение чесотки средствами альтернативной медицины зачастую бесполезно, а иногда может быть и опасно. Без своевременной адекватной терапии чесотка может привести к вторичной пиодермии (гнойным поражениям кожи), дерматиту, микробной экземе и крапивнице.
Прогноз. Профилактика
При правильном и своевременном лечении чесотки прогноз благоприятный.
Профилактика включает в себя противоэпидемические и санитарно-гигиенические мероприятия при выявлении больных чесоткой. Также необходимо проводить профилактические осмотры взрослого и детского населения.
Во избежание распространения заболевания необходимо:
- регистрировать, лечить и проводить диспансерное наблюдение всех людей, заболевших чесоткой;
- проводить осмотр всех бытовых и половых контактов;
- выявлять и ликвидировать очаги чесотки, проводить дезинсекцию в очагах — обеззараживать постельные и нательные принадлежности путём стирки при 70-90°C с последующим проглаживанием утюгом;
- проводить осмотр на чесотку всех заражённых людей, обратившихся за помощью в поликлиники, амбулатории и медсанчасти любого профиля;
- осуществлять профилактические осмотры детей в детских учреждениях, отстранять заражённых от посещения детских коллективов на период проведения полноценного лечения, осматривать детей, отправляющихся в детские оздоровительные учреждения;
- проводить ежемесячные осмотры людей, находящихся в стационарах и домах престарелых, инвалидов, а также людей без определенного места жительства;
- проводить дезинфекцию жилья и предметов обихода в случае массовых вспышек чесотки в организованных коллективах и при наличии нескольких заражённых в очагах;
- в больших коллективах (армейские казармы, тюрьмы, общежития) при неблагоприятной эпидемической обстановке проводить профилактическую обработку скабицидами всех вновь прибывших в карантинную зону. [3][5][6]
За дополнение статьи благодарим Татьяну Репину — к. м. н., дерматолога, научного редактора портала «ПроБолезни».
Источник