- Лечение острого вагинита
- Провоцирующие факторы острого вагинита
- Причины острого вагинита
- Симптомы вагинита
- Диагностика острого вагинита
- Кольпит (вагинит) — симптомы и лечение
- Определение болезни. Причины заболевания
- Чем отличается вагинит от вагиноза
- Как часто встречается
- Кто в группе риска
- Вагинит у девочек
- Вагинит при беременности
- Передаётся ли вагинит половым путем
- Симптомы кольпита (вагинита)
- Патогенез кольпита (вагинита)
- Классификация и стадии развития кольпита (вагинита)
- Осложнения кольпита (вагинита)
- Диагностика кольпита (вагинита)
- Бактериологический посев
- ПЦР (полимеразная цепная реакция)
- Фемофлор
- Кольпоскопия
- Определение антител при ЗППП
- Подготовка к сдаче анализов
- Лечение кольпита (вагинита)
- Схема лечения вагинита
- Лекарства
- Образ жизни и вспомогательные средства
- Физиотерапевтические процедуры
- Хирургические операции
- Диета при вагините
- Восстановление и улучшение качества жизни
- Лечение вагинита при беременности
- Чем лечить вагинит без сильнодействующих препаратов
- Применяется ли спринцевание при вагините
- Как проводится лечение партнера при вагините
- Народные методы лечения вагинита
- Прогноз. Профилактика
- Можно ли заниматься сексом при вагините
Лечение острого вагинита
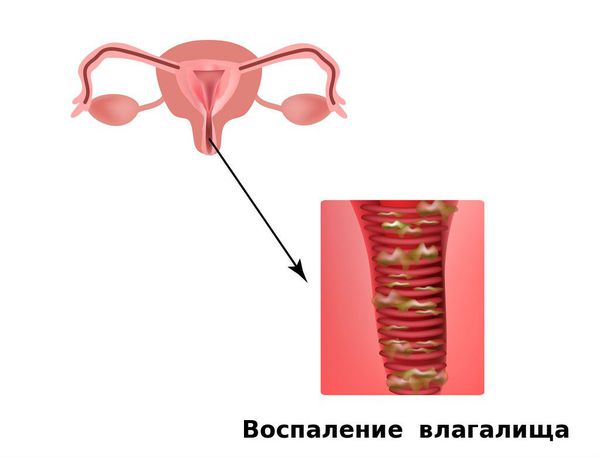
Острый вагинит — это воспаление вагинальной полости, охватывающее слизистый и мышечный слой органа. Лечение острого вагинита направленно на восстановление нормальной микрофлоры. Независимо инфекционной или неинфекционной природы, нарушается баланс лактобактерий, что изменяет кислотно-щелочной баланс.
Существуют смешанные формы заболевания, по типу вульвовагинита . Вульва является входом в родовые пути, анатомически включает: большие и малые половые губы, клитор, отверстие уретры. Поэтому при остром процессе ярко выражены внешние признаки.
Вагинит редко поражает неполовозрелых девочек. Патологии подвержены женщины, имеющие контакт с мужчиной. Также в период менопаузы происходит гормональная перестройка, ослабляющая защитные функции детородных органов.
Влагалище с латинского языка «vagina» переводится как футляр. Названию соответствует вид вагины: продолговатая (7-10 см), эластичная. Ограничивается шейкой матки и вульвой. У девственниц нижняя граница закрыта плевой.
Кольпит — это второе название вагинита в медицинской терминологии. В 70% случаев девушки сталкиваются с данной проблемой, но не все обращаются за помощью специалистов. Пренебрегая здоровьем, занимаясь самолечением, вы рискуете приобрести хроническое заболевание, который может незаметно переходить на другие участки мочеполовой системы.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Провоцирующие факторы острого вагинита
Интимная зона покрыта проницаемой тонкой оболочкой, что обуславливает острое развитие вагинита. Главной защитой от бактерий выступает молочная кислота (pH 4,0).
Гликоген является питательным компонентом. Продлевает жизнь сперматозоидов, попавших внутрь вагины. Поддерживает существование лактобактерий на слизистой, уничтожает патогены. Выделяется кислота железами, что делает ее зависимой от гормонов, влияния внешней среды. Вагинит острый развивается на фоне дисбактериоза. Процессу сопутствует ряд состояний и факторов риска:
- Пренебрежение гигиеной или регулярное спринцевание.
- Длительное лечение гормонами.
- Тиреоидит , сахарный диабет.
- Аллергические реакции, в том числе на латекс.
- Травмы после родов, медицинских манипуляций (абортов).
- Изменение гормонального фона во время беременности, кормления грудью ребенка, наступления климакса.
- Перенесенная лучевая или химиотерапия.
- Бесконтрольное лечение антибиотиками.
- Синтетическое тесное белье.
- Неправильное питание.
- Низкий иммунитет.
- Авитаминоз.
- Стресс, депрессия.
Острый вагинит у женщин развивается из-за роста бактерий, грибков, вирусов. Переохлаждение, натирание влагалища во время секса имеют второстепенное значение. Все перечисленные условия создают хорошую среду для размножения антигенов.
Причины острого вагинита
Распространенный возбудитель вагинита — это дрожжеподобная Candida. Эндосимбионты находятся в половых органах, не проявляя себя, пока иммунитет неуязвим. Любое напряжение иммунитета, позволяет грибкам быстро делиться. При этом повышается уровень токсинов, разрушающих клетки. К другим условно-патогенным микроорганизмам, свойственным даже новорожденным, относятся:
- стрептококк
- стафилококк
- кишечная палочка
Бактериальный вагиноз не передается половым путем, а развивается после активизации микробов, в норме присутствующих во влагалище.
Острый вагинит при беременности провоцирует слабость цервикального канала. Опасность несет недиагностированный гарднереллез, который обостряется на фоне беременности и приводит к выкидышу. Акушеры-гинекологи приступают к лечению до родов, так как выкидыш может случиться в любом триместре. Другие опасные для плода и женщины инфекции:
- Венерические: трихомониаз, хламидиоз.
- Вирусные: генитальный герпес, папилломы.
- Паразитарные: острицы, микоплазма, уреаплазма.
Время наступления острой фазы зависит от инкубационного периода возбудителя. Трихомонады проявляют себя через 1-2 недели. Высыпание папиллом происходит резко, когда вирус «просыпается» в крови.
Врачи клиники АВС не просто проводят лечение, но и единственная в России клиника со своей авторской программой.
Решение проблем, связанных с интимной жизнью.
Эффективные меры при хронической форме заболевания.
Мы лечим заболевание, а не симптомы.
Симптомы вагинита
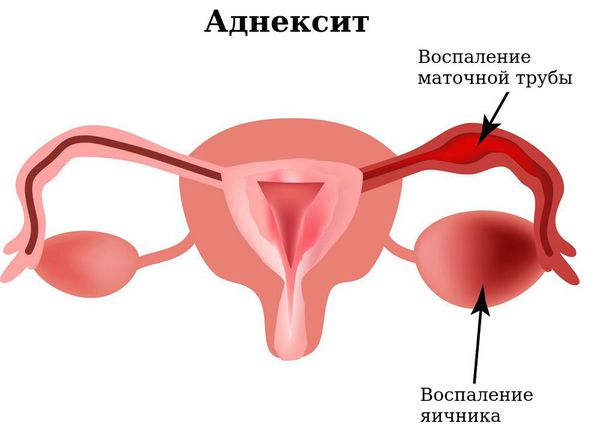
Лечение острого вагинита предупреждает осложнения в виде эндоцервицита , эндометрита и аднексита . Первичные признаки кольпита не сложно определить самостоятельно:
- Малые губы становятся отечными, гиперемированными.
- Зуд и жжение нетерпимы, усиливаются при движении, сексе.
- Женщина раздражительна, страдает бессонницей.
- Повышается температура тела, паховая зона болезненна.
- Учащаются позывы мочеиспускания, при переходе на уретру, сфинктер пузыря случается недержание мочи.
При лечении острых инфекций важно учитывать характер выделений. Кандидоз сопровождается белым налетом, творожистыми хлопьями, которые видно на нижнем белье. При трихомониазе экссудат гнойный, зловонный, пенится. Гарднереллезу характерны серые творожистые выделения с рыбным запахом. При уреаплазме продуцируется прозрачная слизь.
Острый неспецифический вагинит при климаксе вызывает сухость, раздражение. Атрофический процесс уменьшает количество желез, соответственно слизистая не увлажняется, а лактобактерии не получают питание. Данный вид вагинита может касаться молодых девушек при сбое уровня эстрогенов.
14 835 пациенток прошли процедуру лечения вагинита в нашей клинике. 398 из них пришли из других клиник потому, что там им не смогли помочь. Мы проводим лечения по методике, разработанной в нашей клинике.
Диагностика острого вагинита
Консультация врача начинается с опроса: жалобы, время появления симптомов, сексуальные контакты накануне. Не стоит стесняться откровенной беседы, ведь партнер тоже подвержен риску и может нуждаться в лечении. Полученные сведения остаются конфиденциальными. Следующий этап включают объективное обследование:
- Осмотр на гинекологическом кресле дает визуальную оценку тканей: эритема ; сыпь; налет; консистенция, цвет, запах белей.
- Клинический анализ крови, мочи подтверждает наличие воспаления.
- Общий мазок берется из трех точек: уретра, цервикальный канал, задний свод влагалища. Указывает локализацию, тип бактерии.
- Бактериологический посев выполняется дольше обычного мазка, 7-10 дней, потому что делается проба чувствительности к антибиотикам. Анализ гарантирует точный диагноз, одновременно правильное назначение лечения.
- ПЦР определяет антитела в крови или белях. По типу АТ устанавливается патогенный организм: ВПЧ, хламидии, цитомегаловирус.
Кольпоскопия — инструментальное исследование с введением микрокамеры в полость вагины. Наглядно показывает зону острого процесса. Повышает точность забора материала, результатов анализов.
Острый вагинит у женщин вызывает кровоточивость слизистой. Ткани легко поранить щеточкой для мазков, манипуляция проводится аккуратно, чтобы не спровоцировать кровотечение. Используются одноразовые материалы, соблюдается стерильность.
Источник
Кольпит (вагинит) — симптомы и лечение
Что такое кольпит (вагинит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Морозовой Т. Ф., гинеколога со стажем в 12 лет.
Определение болезни. Причины заболевания
Вагинит (кольпит) — это гинекологическое заболевание, связанное с воспалением во влагалище. Практически каждая женщина сталкивается с этим недугом. Вагинит по частоте обращения к гинекологу занимает первое место [1] [9] .
Признаки вагинита: выделения из влагалища, зуд, жжение, боль, отёк, в редких случаях повышение температуры.
Чем отличается вагинит от вагиноза
В отличие от вагиноза, при вагините возникает воспаление во влагалище. Вагиноз — это невоспалительное заболевание.
Как часто встречается
Вагиниты встречаются более чем у 60 – 65 % гинекологических больных и являются одной из наиболее частых причин для обращения к гинекологу [12] .
Кто в группе риска
Существуют провоцирующие, или предрасполагающие, факторы для развития вагинита. Разберём их более подробно, так как на их устранении будет построена профилактика развития вагинита.
Предрасполагающие факторы:
- Травмирование промежности (в родах, после операций и др.). В результате нарушается целостность наружных половых органов и их плотное смыкание. Всё это приводит к более лёгкому проникновению условно-патогенных бактерий.
- Снижение выработки половых гормонов эстрогенов (во время беременности, лактации, климакса, гипофункции яичников) приводит к снижению гликогена в плоском эпителии. Гликоген — это полисахарид, при распаде которого образуется молочная кислота, предотвращающая размножение болезнетворных бактерий.
- Снижение иммунной защиты организма вследствие тяжёлой болезни, стресса, инфекции.
- Несоблюдение правил личной гигиены, неправильное использование тампонов, чрезмерное «замывание» слизистой интимной зоны.
- Хронические некомпенсированные заболевания (сахарный диабет, выраженный дисбактериоз кишечника, кишечные инфекции).
- Незащищённый случайный половой акт. При отсутствии барьерной контрацепции возможно заражение венерическим заболеванием [1][3][5] .
Чаще всего причиной вагинита становится попадание инфекционного агента (бактерии) на слизистую влагалища на фоне предрасполагающих факторов, что и приводит к развитию воспаления. Это большая группа инфекционных вагинитов.
Есть ещё небольшая группа неинфекционных причин развития вагинита. К ним относится поражение слизистой на фоне аллергического происхождения (довольно часто встречается у детей), психоэмоционального происхождения и атрофической природы (при снижении выработки половых гормонов в период климакса).
Вагинит может развиться в любом возрасте: и у новорождённой девочки, и у девушки-подростка, и у женщины репродуктивного возраста, и у пожилой женщины. Наиболее часто встречается в репродуктивном возрасте при начале половой жизни.
Вагинит у девочек
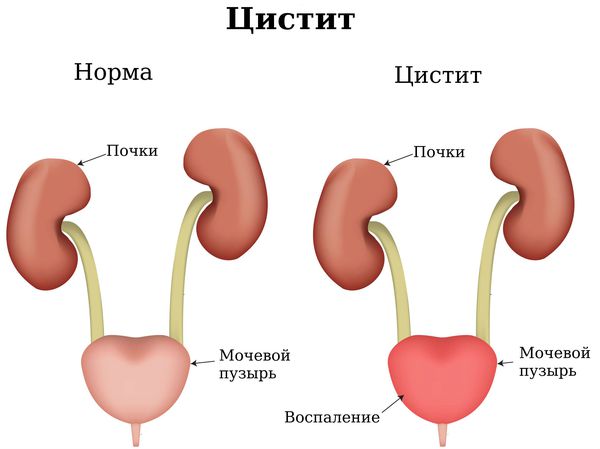
У детей чаще всего развивается вульвовагинит — воспаление вульвы и влагалища, которое может быстро перерасти в цистит и уретрит. По этой причине девочки чаще всего жалуются на болезненные ощущения во время и после мочеиспускания. Часто повышается температура. Лечение вагинита у детей проводят только разрешённым препаратами, которые назначает врач.
Вагинит при беременности
Отдельно стоит отметить вагинит во время беременности. Даже незначительные проявления заболевания в этот период требуют ответственного подхода к лечению и тщательного контроля за состоянием микрофлоры. Это связано с вероятностью серьёзных последствий: распространение инфекции на плод и плодные оболочки, угроза прерывания беременности и преждевременные роды, невынашивание беременности и потеря беременности. Здесь грань лечения и не лечения очень тонкая. Важно не перейти к «агрессивной санации влагалища». Уместно вспомнить слова профессора И.Б. Манухина, который более 10 лет назад посетовал, что «…мы лечим не женщину, а анализы. Невзирая на понятие «нормы» и «носительства», без каких-либо жалоб со стороны пациентки, врачи упорствуют, назначая почем зря дезинфектанты и антибиотики. » [3] .
Передаётся ли вагинит половым путем
К развитию вагинита может приводить заражение микроорганизмами, передающимися половым путем.
Симптомы кольпита (вагинита)
Что сопровождает кольпит (вагинит). Симптомы вагинита могут быть различными по степени выраженности и по сочетанию. При вагините беспокоят патологические обильные бели (выделения), зуд, жжение, боль, отёк, дискомфорт, в редких случаях повышение температуры.
Физиологические выделения из влагалища есть всегда, только характер их может быть разным. Самое главное понять, когда выделения стали патологическими. Нормальные выделения меняются в течение менструального цикла: сразу после менструации они скудные слизистые; к середине цикла становятся более обильными, слизисто-молочными; ближе к менструации бели молочные и умеренные. Так происходит у женщин репродуктивного возраста. У маленьких девочек выделения слизистые, скудные, у женщин преклонного возраста — от молочных до слизисто-скудных.
Патологические выделения чаще всего носят обильный характер и сопровождаются неприятным запахом, характер цвета меняется от молочного до различной степени зеленовато-жёлтого. Патологические выделения всегда будут провоцировать неприятные или болезненные ощущения или дискомфорт в интимной зоне [1] .
Патогенез кольпита (вагинита)
Чтобы понять механизм развития вагинита, необходимо знать анатомию. Влагалище — функциональный, внутренний орган репродуктивной системы, представляет собой эластичное трубкообразное мышечное образование. Влагалище располагается впереди прямой кишки и кзади от мочевого пузыря, под углом 90° по отношению к матке. Верхняя часть влагалища соединяется с шейкой матки, а нижняя часть с преддверием влагалища. Снаружи заканчивается наружными половыми органами (или вульвой), которые выполняют защитную и ограничительную функцию от внешней среды. Так как все органы взаимосвязаны, то воспалительный процесс чаще всего распространяется и на шейку матки, и на вульву.
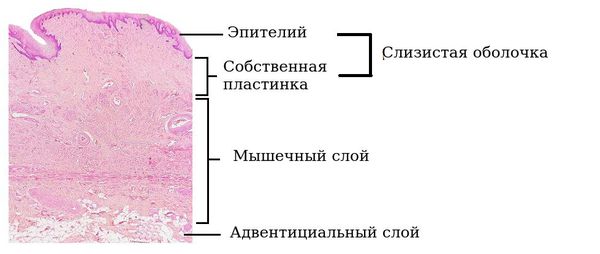
Стенки влагалища имеют три слоя:
Внутренний слой слизистой оболочки влагалища представлен многослойным плоским эпителием. В этом эпителии накапливается гликоген — питательная среда для нормальных бактерий. Максимальное накопление гликогена происходит к 26 дню менструального цикла под действием половых гормонов. Сразу под слизистым слоем располагается собственная пластинка влагалища, которая представлена соединительной тканью с множественными эластичными волокнами и сосудами, питающими слизистую.
Средний слой — мышечный.
Наружный слой представлен соединительной, а также жировой тканью с развитой сетью сосудов и множеством эластичных волокон.
В репродуктивном возрасте толщина стенки достигает 4 мм [1] [10] .
Не всегда попадание возбудителя влечёт за собой развитие вагинита. Гликоген, который содержится в многослойном эпителии, — это «еда» для бактерий нормальной микрофлоры влагалища — молочнокислых бактерий (палочек Дедерляйна). Продуктом их жизнедеятельности является молочная кислота, которая поддерживает нормальную кислую среду. Эта среда губительная для большинства патогенных бактерий. Для самих же лактобактерий она оптимальная для размножения и жизнедеятельности. Таким образом нормальные бактерии занимают всю слизистую влагалища и не пускают для колонизации другие бактерии.
Ещё один защитный механизм слизистой влагалища от попадания и размножения патогенов — это слущивание погибшего эпителия и самоочищение. Со слизистым секретом этот слущенный эпителий вместе с бактериями выделяется из влагалища.
В развитии вагинита большое значение имеют гормоны. Если эстрогены вырабатываются в достаточном количестве, то уровень гликогена будет нормальным, следовательно, полезным бактериям будет чем питаться. Прогестагены, наоборот, приводят к снижению гликогена. Содержание прогестагенов наиболее высока перед менструацией, потому обострение вагинита чаще случается именно в этот период.
Хотя преобладание лактобактерий в микробиоценозе влагалища бесспорно, европейские сообщества акушеров-гинекологов провозгласили допустимость бактериального разнообразия [3] . Это означает, что у здоровой женщины репродуктивного возраста во влагалище могут нормально существовать и не вызывать заболевания: гарднереллы, кишечная палочка, микоплазмы и др. [1] [3] [10]
Классификация и стадии развития кольпита (вагинита)
По длительности заболевания различают:
- Острый вагинит — протекает не более двух месяцев. Жалобы и клиническая картина воспаления выражены наиболее ярко.
- Подострый вагинит — протекает больше двух месяцев, но не дольше шести месяцев. Чаще всего картина воспаления стёртая и жалобы выражены неярко.
- Хронический вагинит — воспалительный процесс длится более шести месяцев. Клиническая картина и жалобы выражены слабо, течение заболевания носит волнообразный характер: периоды затишья сменяются периодами обострения, после чего снова наступает затишье воспалительного процесса, но полного выздоровления в этот период не наступает. Хронический вагинит беспокоит годами. В итоге может привести к сужению и деформации вагины и образованию спаечного процесса [9] .
В зависимости от характера воспалительного процесса и степени (глубины) поражения слизистой различают несколько типов вагинита, которые, по сути, представляют собой последовательно сменяющиеся стадии заболевания:
- Серозный. На начальном этапе, когда воспалительный процесс локализуется в поверхностных слоях слизистой, воспаление носит серозный характер. При этом образуется воспалительный экссудат (выделения), содержащий белок и клетки слущенного эпителия.
- Слизистый. Когда к воспалительному процессу присоединяется поражение желёз, вырабатывающих слизистый секрет, воспалительный процесс приобретает серозно-слизистый характер (выделения обильные из-за большого содержания в них слизи).
- Серозно-гнойный. При прогрессировании процесса к воспалительному экссудату добавляются продукты жизнедеятельности бактерий. Выделения начинают носить характер слизисто-гнойных.
- Диффузный. Воспалительный процесс располагается диффузно, т. е. повсеместно [1] .
В зависимости от рода бактерии, вызывающей воспалительный процесс во влагалище, различают:
- Неспецифический бактериальный вагинит. Возбудителями выступают бактерии группы стафилококков, стрептококки, кишечная палочка. Они становятся причиной заболевания при нарушении микрофлоры во влагалище. В этом случае нормальная флора в силу предрасполагающих факторов снижается и её место занимает условно-патогенная микрофлора, которая в норме тоже присутствует, но в небольшом количестве. Условно-патогенные микроорганизмы могут заноситься из кишечника, мочевого пузыря или с кожи промежности. В мазках при этом обнаруживаются так называемые «ключевые клетки» — это такие клетки эпителия, которые полностью покрыты бактериями. При бактериальном вагините выделения обычно жёлто-зелёного цвета, серозно-гнойного характера. Неспецифический бактериальный вагинит ч асто переходит в хроническую форму по причине неярко выраженных симптомов и редкого обращения к специалисту по этой причине [11] .
- Специфический бактериальный вагинит. В этой ситуации конкретный возбудитель попадает во влагалище при незащищённом половом контакте (трихомонада, гонорея, хламидийная инфекция, микоплазменная инфекция). Лечение проводится специфической терапией, чувствительной к возбудителю.
По этиологии и обнаруженным патогенам выделяют следующие формы бактериального вагинита:
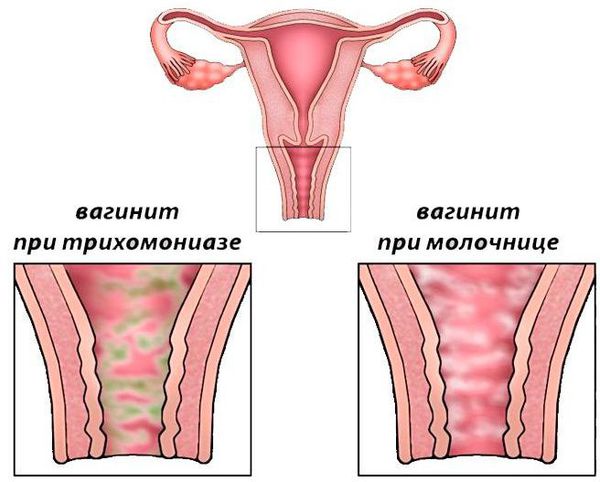
- Грибковый вагинит (кандидозный вульвовагинит, или микотический вульвовагинит, кандидоз, молочница) — развивается при чрезмерном размножении условно-патогенного грибка рода кандида. Грибковый вагинит более известен как молочница. Этот грибок обитает повсеместно и вызывает воспаление только при определённых обстоятельствах (значительном снижении иммунитета, при гормональных и обменных нарушениях). Для него характерны выраженный зуд и сухость вагины, обильные крупицеобразные выделения, выраженный отёк наружных половых органов (вульвы). Часто молочница обостряется перед менструацией и во время беременности. Одна из неприятных особенностей, что кандидозный вагинит переходит в хроническую форму с частым рецидивирующим течением [8] .
- Трихомонадный вагинит относится к венерическим заболеваниям. Он развивается примерно через 3-12 дней (редко до 30 дней) после незащищённого полового акта с больным человеком. Картина воспаления ярко выражена. Беспокоят обильные пенистые зловонные выделения, зуд, жжение, боли внизу живота. Возбудитель трихомониаза — подвижная жгутиковая бактерия — может подниматься из влагалища в полость матки и в трубы и вызывать там серьёзные воспалительные процессы [5][9] .
- Гонорейный вагинит тоже относится к венерическим заболеваниям. Первые признаки инфекции развиваются через 3-4 дня после незащищённого полового акта. Симптомы ярко выражены. Появляется боль, жжение во влагалище и обильные слизисто-гнойные выделения из половых путей. Могут беспокоить кровянистые выделения, которые проявляются поле отхождения плотных белесоватых плёнок со стенок влагалища. После них остаются кровоточащие эрозии [5][9] .
- Микоплазменный вагинит вызывается бактериями, лишёнными клеточной стенки. Это привело к их полиморфизму (множеству форм и размеров). С одной стороны, встречаются у совершенно здоровых женщин репродуктивного возраста в концентрации не более 10*3 КОЕ/мл. С другой стороны, уже давно доказана их роль в развитии воспалительного процесса. Характерных жалоб не существует и довольно часто встречается бессимптомное течение заболевания. И потому сдача специфических анализов на мико-уреаплазменную инфекцию (фемофлор-16) обязательна. Лечение необходимо, если концентрация бактерий превышает допустимую норму, есть клинические проявления и жалобы. Микоплазменный вагинит о чень часто переходит в хроническую форму и сочетается с трихомонадами, хламидиями и гарднереллами [7] .
- Атрофический вагинит связан с развитием атрофии слизистой влагалища при снижении половых гормонов — эстрогенов. Чаще всего он развивается в постменопаузу. Может появиться во время лактации. При этом беспокоит мучительный зуд и сухость вульвы. Выделения скудные, слизистые или прозрачные, без запаха [5][9] .
- Аллергический вагинит — довольно редко встречается и связан с аллергической реакцией на слизистой.
В зависимости от пути проникновения инфекционного агента различают:
- Восходящий вагинит — возбудитель проникает во влагалище с кожи промежности, больших и малых половых губ, из заднего прохода или уретры.
- Нисходящий вагинит — возбудитель проникает во влагалища из очагов хронического воспаления через кровь или лимфу (хронический пиелонефрит, цистит, хронический тонзиллит, ларингит, кариозные зубы) [1][5][9] .
Осложнения кольпита (вагинита)
Если воспалительный процесс во влагалище не лечить, то можно заработать более значимые последствия для своего здоровья.
- Инфекция может распространиться выше: через цервикальный канал в полость матки и дальше. В результате этого может развиться эндометрит (воспаление внутреннего слоя матки), метроэндометрит (воспаление не только внутреннего слоя полости матки, но и мышечной стенки), сальпингит (воспаление маточных труб) или аднексит (воспаление маточных труб и яичников). Генерализация инфекции приводит к такому грозному осложнению как бесплодие.
- В результате воспалительного процесса могут формироваться спайки и сращения, синехии вульвы.
- На фоне воспаления слизистая влагалища и шейки матки уже не может выполнять свою защитную функцию, и через повреждённую слизистую в более глубокие слои проникает вирусная инфекция, такая как вирус папилломы человека (ВПЧ), цитомегаловирус (ЦМВ), вирус простого герпеса (ВПГ). С вирусами бороться сложнее, а ВПЧ вызывает рак шейки матки.
- Воспалённая слизистая становится более чувствительной, появляются болевые ощущения во время половой жизни — диспареуния.
- Инфекция во влагалище может стать причиной уретрита, цистита и даже пиелонефрита (воспаления почек) [1][5][7][8][9][11] .
Диагностика кольпита (вагинита)
Диагностикой вагинита занимается исключительно врач. Только врач на основании жалоб,гинекологического осмотра и данных обследования (анализов) может поставить точный диагноз и назначить правильное лечение.
Бактериологический посев
Для выявления вагинита используются бактериоскопические методы (мазок на флору) и бактериологические методы (бактериальный посев отделяемого влагалища на питательную среду с определением чувствительности к антибиотикам).
ПЦР (полимеразная цепная реакция)
ПЦР-диагностика считается более информативным методом видового определения возбудителя. Этот анализ проводится в короткие сроки и позволяет как можно раньше начать лечение.
Фемофлор
Сейчас существует современный метод диагностики нарушения микрофлоры во влагалище — Фемофлор. Фемофлор представляет собой современную методику исследования урогенитального тракта у женщин. Эта методика основана на применении полимеразной цепной реакции. Особенность метода Фемофлор-16 заключается в том, что он предоставляет информацию об общем состоянии микрофлоры и наличии болезнетворных микроорганизмов, точно определяя их количественное значение. За счёт этого выявляются патологии, определяется уровень их развития и выбирается план лечения при данных нарушениях.
Фемофлор-16 — расширенный вид анализа. С его помощью выявляется наличие или отсутствие следующих групп микроорганизмов: дрожжеподобные грибки, уреаплазмы, микоплазмы, стрептококки, стафилококки, гарднерелла, фузобактерии, лептотрихии, превотеллы, эубактерии, пептострептококки, вейлонеллы, лактобактерии, энтеробактерии, клостридии. Нормальные показатели Фемофлор-16 свидетельствуют о сохранении баланса между полезной и условно-патогенной флорой и о том, что пациент здоров. Чтобы получить достоверные результаты анализов, надо соблюдать правила забора материала.
Кольпоскопия
Кольпоскопия — это осмотр шейки матки, влагалища и вульвы под микроскопом. Она необходима для диагностики фоновых заболеваний и онкологических состояний шейки матки, влагалища и вульвы. На фоне вагинита не проводится, так как картина при воспалении может быть ошибочной — те изменения, которые увидит врач, исчезнут после лечения. Если есть признаки вагинита, то в первую очередь проводится его лечение, а уже потом кольпоскопия и мазок на онкоцитологию.
Функциональная, лучевая и инструментальная диагностика для лечения вагинита не требуется.
Определение антител при ЗППП
При подозрении на ЗППП можно сдать анализ крови на антитела к инфекционным агентам. Анализ покажет, болен ли пациент ЗППП сейчас или перенёс заболевание ранее.
Подготовка к сдаче анализов
Подготовка перед сдачей анализов мазков и бактериальных посевов на половые инфекции:
- За 2 дня до забора материала исключить половые контакты.
- Не пользоваться тампонами за 7 дней.
- Не использовать вагинальные препараты и вагинальные контрацептивы за 7 дней до сдачи анализов.
- Желательно проходить обследование после менструации. Оптимально перед овуляцией. Но если процесс острый, то ждать не нужно, рекомендуется сдать анализы в любой день цикла, кроме менструации.
- После кольпоскопии анализы можно сдать только через неделю.
- Если принимали антибиотики или препараты, содержащие наркотические вещества, то нужно выждать до сдачи анализов 2 недели.
- В день сдачи анализов не проводить личную гигиену с использованием косметических средств.
- Перед сдачей анализов не мочиться 2 часа [1][2][11] .
Лечение кольпита (вагинита)
Цели лечения — устранение воспаления и восстановление микрофлоры влагалища.
Схема лечения вагинита
Лечение всегда состоит из двух этапов. Первый этап — это борьба с возбудителями воспаления. Этот этап иногда начинается с небольшого закисления среды влагалища (только по показаниям). Второй этап — это восстановление микрофлоры во влагалище и в кишечнике с последующим переходом в профилактические мероприятия для снижения рисков рецидивов.
Лекарства
Лечение специфического и неспецифического вагинитов. В зависимости от возбудителя заболевания может потребоваться системная терапия антибактериальными препаратами (амоксициллин, джазомицин, клиндамицин, орнидазол, метронидазол, тинидазол и т. д.). Местно назначаются свечи, капсулы или вагинальные таблетки, чаще всего содержащие комбинированные препараты («Полижинакс», «Макмирор комплекс», «Тержинан», «Нео-пенотран» и др.).
Лечение кандидозного вагинита (молочницы). При молочнице назначаются антимикотические (противогрибковые) препараты местного и системного действия.
Лечение атрофического вагинита. При атрофическом вагините показано применение вагинальных кремов, таблеток или колец с эстрогеном [13] .
Образ жизни и вспомогательные средства
На время лечения рекомендовано половое воздержание. После основного курса терапии обязательно проведение курса восстановления микрофлоры во влагалище препаратами, содержащими лактобактерии.
Физиотерапевтические процедуры
При хроническом и часто рецидивирующем процессе лечение должно быть комплексным и включать в себя физиотерапевтические процедуры (ультразвуковая санация с этапом восстановления биоциноза влагалища). Важно не только устранить воспаление, но и восстановить нарушенную микрофлору, иммунную защиту и убрать воздействие причинного фактора (санировать очаги хронической инфекции, сменить средство личной гигиены или контрацепции, скомпенсировать сахарный диабет инсулином).
Стоит также отметить, что есть дополнительный метод лечения и восстановления микрофлоры влагалища — это низкочастотная ультразвуковая санация аппаратом Гинетон-ММ. Преимущества этого метода лечения:
- прямое бактерицидное действие УЗ-колебаний с частотой 22-44 кГц;
- эффективная гидродинамическая санация;
- повышение концентрации лекарственного вещества в очаге воспаления;
- вибро- и гидромассаж в озвучиваемых тканях, стимуляция микроциркуляции, улучшение трофики и тканевого обмена.
Данный метод используется как дополнительный к основному лечению [2] [4] [6] [9] [11] .
Хирургические операции
Для лечения вагинита хирургическое вмешательство не требуется.
Диета при вагините
Питание не оказывает существенного влияния на течение вагинита. При приёме антибиотиков следует исключить алкоголь.
Восстановление и улучшение качества жизни
При соблюдении назначений врача возможно полное излечение и восстановление качества жизни.
Лечение вагинита при беременности
Во время беременности необходим тщательный контроль за состоянием микрофлоры. Это связано с вероятностью распространения инфекции на плод и плодные оболочки, угрозой прерывания беременности и преждевременных родов, невынашивания беременности и потери беременности. Препараты назначаются врачом индивидуально в зависимости от результатов анализов и сроков беременности.
Чем лечить вагинит без сильнодействующих препаратов
Вылечить вагинит, вызванный бактериальной инфекцией, без применения антибиотиков не получится.
Применяется ли спринцевание при вагините
Спринцевание для лечения вагинита не требуется.
Как проводится лечение партнера при вагините
При специфическом вагините половой партнёр женщины проходит лечение антибактериальными средствами. При неспецифическом вагините лечение партнёра не проводится.
Народные методы лечения вагинита
Применение средств народной медицины нередко не только не приводит к излечению, но и усугубляет ситуацию.
Прогноз. Профилактика
Прогноз при вагинитах благоприятный. При правильном и своевременном лечении следует полное выздоровление. Если процесс переходит в хроническую форму, тогда требуется повторное и комплексное лечение со сменой препаратов и обязательной программой профилактики.
Профилактика вагинитов включает в себя исключение провоцирующих факторов:
- компенсация хронических заболеваний;
- лечение хронических очагов инфекций (кариес, пиелонефрит, тонзиллит и т. д.);
- соблюдение личной гигиены;
- восстановление целостности промежности и коррекция опущения гинекологических органов;
- нормализация гормонального фона [1][2][6][11] .
Можно ли заниматься сексом при вагините
На время лечения рекомендуется половое воздержание, а полового партнёра обязательно нужно отправить на консультацию к специалисту.
Источник

 Врачи клиники АВС не просто проводят лечение, но и единственная в России клиника со своей авторской программой.
Врачи клиники АВС не просто проводят лечение, но и единственная в России клиника со своей авторской программой. Решение проблем, связанных с интимной жизнью.
Решение проблем, связанных с интимной жизнью. Эффективные меры при хронической форме заболевания.
Эффективные меры при хронической форме заболевания. Мы лечим заболевание, а не симптомы.
Мы лечим заболевание, а не симптомы. 14 835 пациенток прошли процедуру лечения вагинита в нашей клинике. 398 из них пришли из других клиник потому, что там им не смогли помочь. Мы проводим лечения по методике, разработанной в нашей клинике.
14 835 пациенток прошли процедуру лечения вагинита в нашей клинике. 398 из них пришли из других клиник потому, что там им не смогли помочь. Мы проводим лечения по методике, разработанной в нашей клинике.