Неантибактериальная терапия и профилактика острого и рецидивирующего цистита: существующие варианты и перспективы
С.С. Красняк
НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина — филиал ФГБУ «НМИЦ радиологии» Минздрава России
Инфекции мочевыводящих путей были впервые задокументирована в Египте в 1550 г. до н.э. и до сих пор рецидивирующая инфекция мочевыводящих путей (рИМП) у взрослых женщин является одной из наиболее распространенных бактериальных инфекций на планете [1]. Бактерии из влагалища или фекалий заселяют периуретральную область, затем мочевой пузырь, вызывая симптомы цистита. Риск инфицирования мочевыводящих путей (ИМП) в течение жизни у взрослых женщин составляет около 40%, а заболеваемость достигает пика на третьем и девятом десятилетиях. Ежегодная заболеваемость однократным эпизодом ИМП составляет 3%, причем до 44% из этих женщин переносят рецидив в течение 1 года [2,3].
Хотя рецидивирующие ИМП, как правило, не угрожают жизни, высокая заболеваемость значительно увеличивает расходы на медицинское обслуживание и оказывает негативное влияние на качество жизни пациентов [4].
Диагностика и лечение ИМП в мире обходятся в несколько миллиардов долларов в год, из них только в Соединенных Штатах — около 2 миллиардов долларов в год [5].
МАТЕРИАЛЫ И МЕТОДЫ
Текущая обзорная статья была нацелена на описание перспективных терапевтических стратегий для лечения и профилактики ИМП. С этой целью были исследованы различные базы данных, в том числе Google Scholar, база данных Cochrane, PubMed и т. д. Поиск проводился по ключевым словам «профилактика», «рецидивирующие инфекции мочевых путей», «D-манноза», «проантоцианидины», «арбутин». Было проанализировано более 50 наиболее интересных и значимых статей.
РЕЗУЛЬТАТЫ
Этиология и патогенез
Основным возбудителем неосложненных инфекций мочевыводящих путей (НИМП) является уропатогенная E. coli, выявляемая у 65-90% пациентов. Реже возбудителями ИМП могут быть S. saprophyticus, P. mirabilis, Enterococcus spp., Klebsiella spp. и другие представители семейства Enterobacteriaceae.
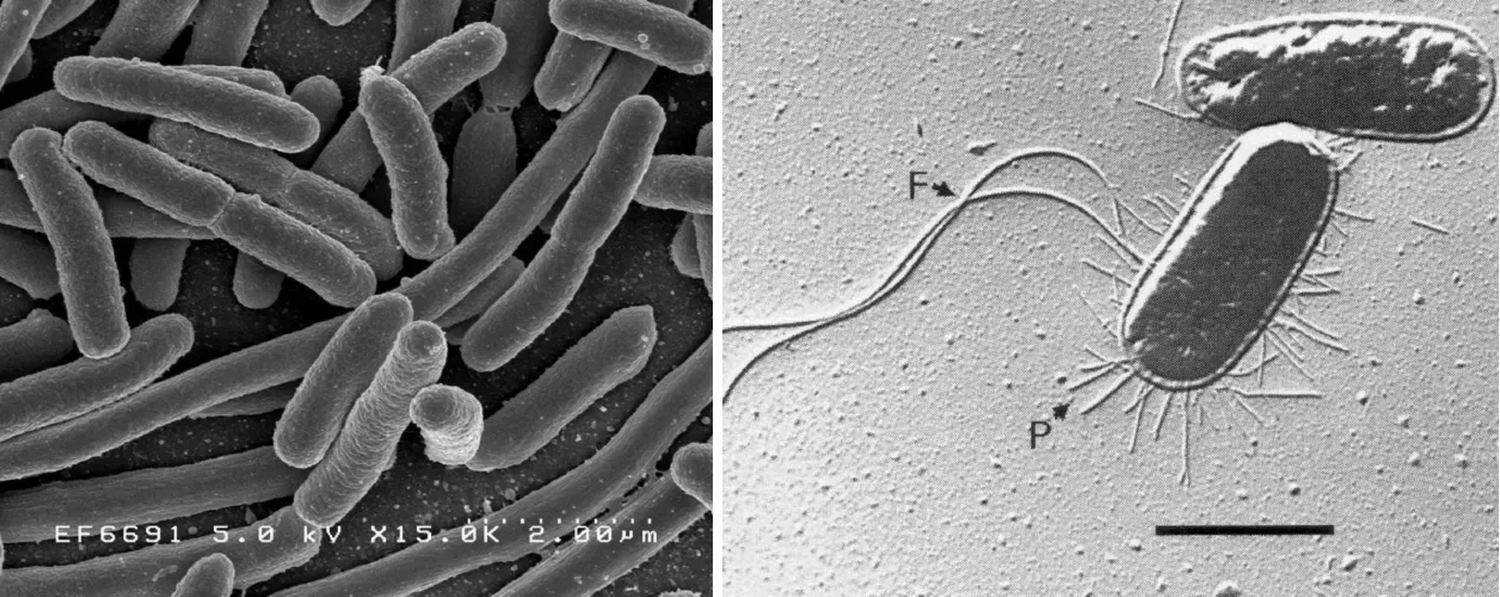
Важным фактором вирулентности уропатогенных штаммов E. coli и других представителей семейства Enterobacteriaceae является способность к адгезии уроэпителию с помощью особых биомолекул – адгезинов – фимбрий типа S, L, пили 1 типа, О- и К, антигены полисахаридной капсулы микроба, а также РАР-пили (pyelonephritis-associated P pili) и адгезина FimH (рис. 1). Проникновение уропатогенов в мочевыводящие пути происходит восходящим, реже – нисходящим (гематогенным) путем. Спектр возбудителей гематогенных ИМП ограничен и представлен обычно относительно редкими микроорганизмами, такими как S. aureus, Candida, Mycobacterium tuberculosis.
Рис. 1. E.coli: слева – сканирующая электронная микроскопия; справа – трансмисионная электронная мироскопия, видны нитевидные фимбрии (F – пили, P – жгутики)
Fig. 1. E.coli: on the left — scanning electron microscopy; on the right — transmission electron microscopy, filamentous fimbriae visible. (F — pili, P — flagella)
Факторы риска рецидифирующей ИМП
Факторы риска рецидивирующей ИМП различаются у женщин в репродуктивном возрасте и в постменопаузе. У женщин репродуктивного возраста преобладают поведенческие факторы риска, такие как частота половых актов, смена полового партнера, использование спермицидов и диафрагмы в качестве методов контрацепции [6– 9]. Было обнаружено, что все эти факторы риска усиливают вагинальную и уретральную колонизацию кишечной палочкой [9]. В одном из хорошо обоснованных исследований типа «случай-контроль» женщин в возрасте 18–30 лет с рецидивирующими ИМП сравнивали с женщинами, у которых не было ИМП в анамнезе [10].
Первые в десять раз чаще имели сексуальные контакты более девяти раз в месяц в предыдущем году, почти в два раза чаще использовали спермициды в предыдущем году и сообщали о большем количестве сексуальных партнеров. Не поведенческие факторы риска, такие как материнская история ИМП, предыдущий случай ИМП в возрасте младше 15 лет и более короткое расстояние между уретрой и анусом, позволяют предположить, что генетика и анатомия таза также играют важную роль [8,11]. Кроме того, недавнее ретроспективное исследование показало, что у женщин в пременопаузе с рецидивирующими ИМП также значительно ниже уровень 25-гидроксивитамина D, что свидетельствует о его дефиците [12].
Для женщин в постменопаузе факторы риска заметно различаются и включают дефицит эстрогена, цистоцеле, урогенитальные операции в анамнезе, большой объем остаточной мочи и предшествующую ИМП [9]. Эти женщины также имеют относительное истощение уровня лактобацилл во влагалище и увеличение доли кишечной палочки по сравнению с женщинами в репродуктивном возрасте. Это возрастное изменение нормальной микрофлоры влагалища, особенно потеря лактобацилл, продуцирующих перекись водорода, может предрасполагать женщин к колонизации кишечной палочкой во время полового акт, а также к ИМП [13,14].
Профилактика ИМП
Антибактериальная профилактика
Профилактическое лечение рИПМ длительными курсами антимикробной терапии с низкими дозами является стандартной практикой, и крупнейший мета-анализ, проведенный Кокрановским сотрудничеством, показывает, что это снижает частоту рецидивов до 80% [15]. Это исследование, посвященное изучению эффективности профилактического применения антибиотиков, выявил снижение симптоматической ИМП на 85% по сравнению с плацебо (ОР 0,15, 95% ДИ от 0,08 до 0,28). Данный мета-анализ включал 19 исследований с информацией об исходах у 1120 женщин. Авторы пришли к выводу, что непрерывная антибиотикопрофилактика в течение 6–12 месяцев снижает частоту ИМП во время профилактики по сравнению с плацебо. Однако в группе, получавшей антибиотики, было выявлено больше побочных эффектов, включая вагинальный и оральный кандидоз и желудочно-кишечные симптомы. Только два исследования показали, что при последующем наблюдении частота симптоматических ИМП после применения антибиотиков для лечения была такого же уровня, как у женщин, получавших плацебо. Это, однако, предполагает, что преимущества антибиотиков не сохраняются после прекращения лечения.
Вместе с тем, широкое и неадекватное применение антибиотиков являются основной движущей силой в развитии устойчивости к антибиотикам и могут привести к устойчивости не только микроорганизмов-возбудителей рИПМ, но и комменсальной флоры [16]. Предыдущие рандомизированные исследования продемонстрировали трехкратное увеличение частоты резистентности к противомикробным препаратам по сравнению с плацебо. Несколько исследований подтвердили появление резистентных организмов в фекальном резервуаре и моче у женщин, которые принимают пролонгированные антибиотики [17,18]. Наблюдаемая картина резистентности ограничивалась не только назначенным антибиотиком, но и целым рядом других антибиотиков, обычно используемых для лечения симптоматической ИМП. Кроме того, обнаружение резистентных микроорганизмов может произойти уже после нескольких недель профилактической антибиотикотерапии [18].
Использование эффективных стратегий профилактики ИМП без антибиотиков снизит риск появления у пациентов резистентных микроорганизмов и последующей трудно поддающейся лечению клинической инфекции, вызванных этими бактериями. Частота мультимикробной резистентности к противомикробным препаратам у женщин в постменопаузе, страдающих от рИПМ, составляет около 25%, и было показано, что она увеличивается до более чем 80% после пролонгированных антибиотиков [5].
Целесообразность использования профилактических методов лечения рИМП без антибиотиков была подчеркнута в недавних руководствах Великобритании, Европы и США по сокращению «побочного ущерба» от использования антибиотиков путем минимизации риска развития резистентности [19]. Лидеры мнений на страновом и на международном уровне включают это в рекомендации по предотвращению избыточного применения антибиотиков и разумном назначение антибиотиков в качестве ключевых компонентов планов действий и стратегий по снижению устойчивости к противомикробным препаратам [20]. Безусловно необходимы тщательно спланированные научные исследования, обеспечивающие надежные доказательства, по крайней мере, эквивалентной эффективности неантибиотического лечения, для того, чтобы дополнительно информировать авторов рекомендаций и политиков и обосновывать рекомендации по альтернативным методам лечения, избегая длительного применения антибиотиков.
Изменения образа жизни
Пациенток следует обучать и информировать о поведенческих факторах риска рецидивирующих ИМП, таких как сексуальная активность [21]. Аналогично, женщинам в пременопаузе, применяющим спермициды или вагинальные диафрагмы, должны быть предложены альтернативные формы контрацепции [22]. Следует отметить, что в ряде исследований не удалось выявить какуюлибо связь между рецидивирующими ИМП и особенностями мочеиспускания до или после полового акта, частотой мочеиспускания, привычками отсроченного мочеиспускания, схемами интимной гиигены, спринцеванием, использованием гидромассажных ванн, жемчужных ванн, индексом массы тела (ИМТ), использования плотной одежды, типа нижнего белья, ездой на велосипеде и объемом потребляемой жидкости [8,10]. Следовательно, пациенты должны быть проинформированы о таких мифах.
Пищевые привычки
Исследователи обнаружили, что некоторые диетические факторы также связаны с пониженным риском ИМП, включая количество потребляемого свежего сока, особенно ягодного сока. В одном из интервенционных исследований было показано, что частое употребление свежих соков, особенно ягодных соков, и кисломолочных продуктов, содержащих пробиотические бактерии, было связано со сниженным риском рецидива ИМП: отношение рисков (ОР) возникновения ИМП составляло 0,66 (95% ДИ: 0,48 — 0,92) для 0,2 л свежего сока. При этом употребление ягодного сока по сравнению с другими соками дает ОР 0,28 (95% ДИ: 0,14 — 0,56). Употребление кисломолочных продуктов 3 раза в неделю и более дало ОР 0,21 (95% ДИ: 0,06 — 0,66) относительно потребления
Источник
Кишечная палочка — Escherichia coli (эшерихия коли). Две стороны одной медали
Кишечная палочка (Escherichia coli, E. coli, эшерихия коли)
Кишечная палочка является представителем нормального бактериального состава (микрофлоры) человеческого желудочно-кишечного тракта. Младенец получает эшерихию коли от мамы в момент рождения, а впоследствии размножается и сохраняется на протяжении всей жизни. В толстом отделе кишечника, где преимущественно локализуются эти бактерии, они выполняют несколько весьма важных функций: защита от патогенных и сдерживание роста условно-патогенных микроорганизмов; синтез витаминов К, В2, В3, В5, В6, В9, B12; расщепляют молочный сахар (лактозу); принимают участие в переваривании белков и углеводов; участвуют в переработке холестерина, желчных и жирных кислот; ассимилируют кислород, способствуя развитию лакто-и бифидобактерий, которые очень не любят этот газ. К слову, у детей до 1 года эшерихия коли в норме может встречаться даже во рту. Это связано со слабым развитием клапанного аппарата желудочно-кишечного тракта. Единичные экземпляры Escherichia coli находятся и во влагалище. Изменение количества кишечной палочки в сторону увеличения или уменьшения по сравнению с нормой (минимум – 10 6 , максимум — 10 8 ) расценивается как дисбактериоз первой степени. А одним из первых виновников дисбактериозов является снижение иммунитета, которое зачастую может быть спровоцировано нарушением нормальной микрофлоры. Ведь баланс микроорганизмов – как чаши весов. Уменьшается количество лакто-и бифидобактерий, увеличивается концентрация других микробов. Поэтому в лечении эшерихиозных дисбактериозов немаловажную роль играют пробиотики и препараты из молочнокислых бактерий.

Помимо своих полезных свойств, эшерихии могут таить опасность для человека. Дело все в том, что вид Escherichia coli включает в себя множество разновидностей. Каждая эшерихия имеет антигены – капсульный, который обозначается буквой «К», соматический — «О», жгутиковый «Н». В советские времена и, по традиции, до сих пор на постсоветском пространстве разновидности (серовары) Escherichia coli принято обозначать по соматическому и капсульному антигену. Нарпимер, Escherichia coli О26 : К60, тогда как в западной систематике та же самая эшерихия будет обозначаться Е. coli О26 : Н2. Поэтому если вы сделали анализы на патогенные эшерихии в лабораториях России или Украины, а потом повторили их, допустим, в США, то результаты могут быть отображены по разному.
Наряду с большим количеством полезных для организма сероваров Escherichia coli существует около полутора сотен патогенных, которые могут вызывать заболевания. Мы говорим, что они «могут вызывать», поскольку их вредное влияние нейтрализуется иммунной системой и микрофлорой, если эти патогенные эшерихии находятся в кишечнике в небольших количествах. Человек может быть носителем патогенных эшерихий и даже не подозревать об этом, «награждая» инфекцией окружающих. Поэтому у нас принято перед приемом на работу и после приема, с определенной периодичностью, проверять работников отдельных коммунальных сфер на патогенные энтеробактерии, в том числе и на кишечную палочку. Делается это в целях профилактики вспышек эшерихиозов.
Патогенные E. coli подразделяют на 4 группы: энтеропатогенные (английское сокращение –EPEC), энетротоксигенные (ETEC), энтероинвазивные (EIEC) и энтерогеморрагические (EHECилиVTEC).
Энтеротоксигенные эшерихии колонизируют тонкий кишечник и вызывают холероподобные заболевания. Носительство после выздоровления не формируется. Чаще всего встречаются в Индии. У нас – в южных регионах. Источники заражения – пища и вода. Пик заболеваемости приходится на детей от года до трех лет. Заражающая доза – 10 8 — 10 9 бактерий, или иначе — колониеобразующих единиц (КОЕ), в 1г кала.

Энтероинвазивные Escherichia coli, такие как О136, О159, О167, О28, О29, О112, О124 : Н30, О124 : Н32, имеют такой же фактор патогенности как у шигелл — бактерий, вызывающих дизентерию. Поэтому симптоматика заболевания напоминает дизентерию. У больного наблюдается непродолжительная водянистая диарея, которая к концу первых суток заканчивается «дизентерийным плевком» — комком слизи. В отличие от предыдущей группы, заболевание, вызванное энтероинвазивными E. coli характеризуется очень высокой температурой и продолжительностью (острый период – до двух недель). Встречаются EIEC повсеместно, заражение происходит также в основном через пищу и воду. Колонизируют толстый кишечник. Чаще всего болеют дети до 2-ух лет. Заражающая доза – 10 5 КОЕ в 1г кала.
Энтеропатогенные эшерихии вызывают инфекции, по симптоматике заболевания сходные с сальмонеллезом. Заражающая концентрация – от 10 5 до 10 10 КОЕ/г. Дети чаще всего получают внутрибольничные штаммы EPEC, либо заражаются контактно-бытовым путем (полотенца, постельное белье). Взрослые приобретают энтеропатогенных эшерихий через продукты. В Соединенных Штатах Америки энтеропатогенные E. Coli стоят на первом месте среди кишечных заболеваний детей. Симптомы: водянистая диарея, тошнота, рвота. Заболевание длительное – до 15 дней. Может формироваться носительство после выздоровления.
Самая опасная, но, к счастью, наиболее редкая группа – энтерогеморрагические или веротоксические эшерихии. К ним относится пока одна серогруппа – О157:Н7. Открыты они были впервые в 80-ых годах и первая вспышка произошла в США (в доме престарелых, через плохо прожаренные гамбургеры). Потом – в Японии. Причем в одном офисном здании заболели практически 1000 человек (ели каракатиц, которые были выловлены в прибрежной зоне). На 30 лет человечество забыло об этом кошмаре, но в 2011 году Европу всколыхнула весть об эпидемии энтерогеморрагической Escherichia coli. Ходят слухи, что происхождение EHEC имеет искусственный характер (бакоружие или неудачные опыты по генной модификации), но это – всего лишь предположение. Фактор патогенности – шигеллоподобный токсин, который превосходит по токсичности шигеллезный в сотни раз. «Ареал обитания» — толстый кишечник. Клиническая картина при заболевании следующая: боли в животе, холероподобная диарея, которая в течение нескольких часов переходит в кровавый понос. Если нет острой почечной недостаточности, в комплексе с низким содержанием тромбоцитов и анемией (все это называется гемолитико-уремическим синдромом, или ГУС), то в течение одной — двух недель больного лечат детоксическими препаратами. Лечение антибиотиками категорически не рекомендуется!
Профилактика всех эшерихиозов: соблюдение гигиенических норм, таких как мытье рук, овощей и фруктов, причем желательно их термически обрабатывать (хотя бы ошпаривать); не есть из одной посуды с несколькими людьми; иметь личные предметы гигиены. Желательно также периодически принимать пробиотики (с предварительной консультацией у врача-гастроэнтеролога) для укрепления защитных сил организма.
Источник