- Кондиломы
- Записаться на прием
- Общая информация
- Причины появления
- Локализация
- Симптоматика
- Патогенез остроконечных кондилом
- Диагностика
- Лечение
- Медикаментозное
- Местное
- Удаление
- Осложнения и прогнозы
- Профилактика инфекции ВПЧ
- Беременность и кондиломы
- Лечение молочницы
- Клиническая картина заболевания: обзор
- Причины дискомфорта при молочнице
- Существует ряд факторов, предрасполагающих к возникновению молочницы:
- Клинические проявления острого ВВК
- Диагностика вагинального кандидоза
- Рекомендуемый препарат от молочницы




Кондиломы
Кондиломы доставляют неудобства и сильно пугают и мужчин, и женщин, т.к. многим кажется, что это онкологическое образование. Разобраться с истинной природой этих образований и назначить верное лечение вам помогут квалифицированные специалисты ЦМ «Глобал клиник».
Записаться на прием
Общая информация
Кондиломы – опухолевое доброкачественное образование, которое «располагается» на эпидермисе или слизистых тканях и выглядит как бородавки и сосочки.
Одиночные экземпляры (около 7 мм) или целые «колониальные образования» (до нескольких десятков мм) из кондилом поселяются на теле женщин и мужчин и часто внешне напоминают цветную капусту.
Цвет этих субстанций – от телесного до коричневого. Кондиломы носят вирусный характер, поэтому такие проблемы могут возникать и даже у детей (при родах от зараженной матери). Пока образование не добралось до эпидермиса, человек не представляет угрозы для окружающих, риск заражения увеличивается, если выросты располагаются в эпидермальном слое.
Кондиломы принято разделять на два типа:
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.
Причины появления
«Из-за чего появляются кондиломы?» — вопрос, волнующий пациентов с подобной проблемой.
Пути заражения кондиломами – половые незащищенные контакты. Причем, это бывают традиционные интимные связи, а также оральные, анальные и гомосексуальные отношения.
Дети получают заболевание от больных женщин во время движения по родовым каналам.
Не стоит халатно относиться и к бытовым способам заражения. Не нужно рисковать и пользоваться личными вещами других людей, особенно банными принадлежностями (мочалкой, полотенцем, сланцами и т.п.)
Кондиломы активизируются под воздействием некоторых факторов:
- беспорядочный незащищенный секс;
- раннее начало интимных отношений;
- половые контакты с партнерами с кондиломами или с носителями ВПЧ;
- снижение иммунных способностей организма;
- перенесенные заболевания половых путей;
- частые стрессы, авитаминоз;
- неряшливость и несоблюдение правил личной гигиены.
Появление остроконечных кондилом часто связывают с ВПЧ. Папилломовирусная инфекция представляет большую опасность для развития онкологических заболеваний. Кондиломы такой этиологии являются объектом изучения и лечения врачами разной специализации: у женщин – гинекологами, у мужчин – урологами. Если расположение кондилом приходится на область ануса, то ведет пациентов проктолог.
Об остроконечных кондиломах следует консультироваться обязательно, ведь развитие болезни может протекать самым разным образом – от самоизлечения до перерождения кондилом в злокачественные образования.
У специалистов ЦМ «Глобал клиник» накоплен положительный опыт в решении таких проблем, поэтому обращение в клинику – обязательное условие для успешного лечения пациента.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
ВПЧ находится в клеточных структурах кожи и слизистых оболочек, поэтому может передаваться от мужчин к женщинам, от взрослых к детям.
Длительный скрытый период инфекции затрудняет раннюю диагностику заболевания. Кондиломы не сразу видны невооруженным взглядом. Для активации ВПЧ необходимо большое количество этих возбудителей, только тогда папилломовирус «выходит» наружу, представленный остроконечными кондиломами. Увеличение ВПЧ может возникать из-за снижения иммунитета женщин или мужчин.
К остроконечным кондиломам приводит процесс атипичного размножения папилломы вируса человека, под его воздействием эпителиальные клетки растут и развиваются с патологией. Кожные покровы и слизистые ткани видоизменяются и так появляются кондиломы.
Наросты в виде бородавочек и сосочков бывают единичными или массовыми, переходя в целые «конгломераты» кондилом.
Диагностика
Инфекцию папилломы вируса человека (остроконечных кондилом) диагностируют по-разному, начиная с визуального осмотра женщин и мужчин до проведения самых современных обследований.
ЦМ «Глобал клиник» имеет в своем арсенале новейшие методики для определения природы кондилом.
Диагностические способы, применяемые врачами:
- Клинический осмотр. Некоторые виды заболеваний женщин и мужчин могут маскироваться, принимая вид остроконечных кондилом, поэтому нужно обладать достаточной квалификацией для дифференциации разных проблем.
- Женщинам рекомендована кольпоскопия, мужчинам – уретроскопия.
- О кондиломах женщин, их природе расскажет много мазок, это цитоисследование поможет также для исключения дисплазии шейки матки.
- Гистология.
- Диагностика-ПЦР. Это обследование не только выявляет наличие вируса папилломы человека, но и определяет его тип.
- Иммунологическое исследование. Его применяют для того, чтобы обнаружить в крови антитела к ВПЧ.
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
- против вирусов;
- в целях повышения иммунитета;
- для витаминизации пациента.
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно — действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
- Коагуляция электротоком. В этом методе есть недостатки – много противопоказаний, болезненность процедуры и длительное восстановление.
- Криотерапия. Кондиломы убирают при помощи жидкого азота. Положительные стороны такой методики – отсутствие рубцов и шрамов, безболезненное воздействие, отсутствие использования анестезии.
- Хирургический метод. Наросты убирают во время операции, на место ран накладывают швы. Обезболивание врачи используют местное.
- Применение химических препаратов. Противопоказание этого метода – беременность и период лактации.
- Лазеротерапия. Кондиломы удаляют лазерным лучом, это лечения, который не затрагивает здоровые клетки и практически не оставляет рубцов.
- Радиохирургический метод. Применение специального прибора помогает убрать кондиломы без контакта с телом. Удаление наростов сопровождается одновременным запаиванием кровеносных сосудов. Эта методика – одна из самых современных и востребованных.
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
- появление болезненных трещин с кровотечением;
- патологические роды;
- злокачественные образования.
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Кондиломы – тревожный сигнал для беременных. ВПЧ в организме будущей матери не оказывает вредного действия на плод, но такая дама должна все время находиться под контролем лечащего врача.
К удалению наростов можно прибегнуть только на 28-й неделе беременности, не раньше.
Если образования обосновались на половых органах, то велика вероятность приобретения ВПЧ младенцем при прохождении через родовые пути. Если инфекцию не лечить, то у беременных увеличиваются неприятные моменты, связанные с молочницей.
Лучший вариант – тщательное обследование до наступления беременности на ВПЧ и при его обнаружении обязательное и полное лечение.
Источник
Лечение молочницы
Клиническая картина заболевания: обзор
Молочница (вульвовагинальный кандидоз, ВВК) является одним из самых распространенных видов инфекционного воспаления влагалища, вызываемого грибами рода Candida [1]. По разным данным, частота ВВК варьируется от 20% до 40% [2,3], при этом число воспалительных заболеваний половых органов продолжает неуклонно расти [4]. Многие авторы отмечают, что 75% женщин репродуктивного возраста хотя бы раз в жизни сталкивались с данным заболеванием [5,6]. ВВК характеризуется достаточно высоким процентом рецидивов: почти каждая вторая женщина переживает как минимум один повторный эпизод молочницы [1], а у 10-15% женщин данное заболевание переходит в хроническую форму [5].
Основными возбудителями вагинального кандидоза являются грибы рода Candida.
Среди их многообразия (более 170 видов [4]) наиболее часто воспаление влагалища провоцируют Candida albicans (75-85% случаев [3,7]). Однако в последнее время наблюдается учащение случаев инфицирования Candida non-albicans [3,7], среди которых наиболее часто встречаются Candida glabrata (10-15% случаев [4]). До 5% случаев возбуждения вагинального кандидоза приходится на Candida tropicalis, Candida parapsilosis, Candida krusei [3,4]. Данные виды грибов Candida чаще ассоциируются с хроническим течением ВВК и трудно поддаются лечению [1,3,7].
Следует отметить, что присутствие грибов Candida в микрофлоре влагалища далеко не всегда свидетельствует о его инфицировании [1]. От 10% до 20% женщин являются бессимптомными носителями данного рода грибов [1,7], являющихся частью их нормальной влагалищной микрофлоры [1]. Таким образом, вагинальный кандидоз вызывается условно-патогенной микрофлорой, что происходит при ослаблении защитных механизмов организма [3].
Причины дискомфорта при молочнице
Существует ряд факторов, предрасполагающих к возникновению молочницы:
- — Ослабление местного иммунитета [5]
- — Фоновые гинекологические заболевания [5]
- — Дисбактериоз [3]
- — Нарушение обмена веществ (ожирение) [5]
- — Нарушение функций эндокринной системы (сахарный диабет, дисфункция щитовидной железы) [3]
- — Иммунодефицитные состояния [4]
- — Онкологические заболевания [3]
- — Длительный бесконтрольный прием антибиотиков [7]
- — Длительное использование оральных контрацептивов [3]
- — Длительное использование внутриматочного контрацептива [3]
- — Лучевая терапия [3]
- — Микротравмы кожи и слизистых [4]
- — Ношение тесной одежды [7]
- — Микроклимат с повышенной температурой и влажностью [4]
- — Несоблюдение гигиенических условий [7]
Зачастую оказывается сложно выделить какой-то один фактор, повышающий риск инфицирования, так как чаще всего к заболеванию приводит целый ряд факторов, находящихся в тесном взаимодействии друг с другом [7].
К факторам, предрасполагающим к заболеванию ВВК, также относят беременность, во время которой риск заражения повышается на 10-20% [2]. Также одним из факторов риска является возраст: доказано, что случаи заболевания молочницей сравнительно редки до первой менструации [8], однако после 17 лет риск возникновения ВВК резко возрастает, достигая своего максимума к 40 годам [1]. Случаи заболевания молочницей в постклимактерическом возрасте так же редки, как и до начала менструации [1,8].
В медицинской практике принято различать неосложненный (90%
случаев [1]) и осложненный (10% случаев [1]) вагинальной кандидоз
- Острый (длительность 2 месяцев [3]) и и рецидивирующий (≥ 4 эпизодов в год) ВВК [7]
- Возбудитель – Candida non-albicans [8]
- Пациенты с фоновыми заболеваниями (сахарный диабет, иммунодефицит), а также с беременностью [4]
Предполагают, что хронический вагинальный кандидоз может развиться двумя путями: вследствие реинфицирования или вследствие неполного устранения возбудителя заболевания и рецидивирования [7]. При этом рецидивирование, как правило, вызывается одним и тем же штаммом гриба [4].
Клинические проявления острого ВВК
Интенсивные зуд и жжение в области вульвы и влагалища [5], нарушающие сон [4]
Отечность слизистых [4], обильные выделения из влагалища различного цвета (белые, «творожистые») и консистенции (жидкие [1], густые, хлопьевидные), имеющие нерезкий, кисловатый запах [7]
При распространении инфекции на мочевыводящие пути возможно нарушение мочеиспускания (дизурии) [3].
Исследователи отмечают прямую зависимость между интенсивностью зуда, объемом влагалищных выделений и количеством возбудителей [1]. Симптомы обычно обостряются за неделю до начала менструации и во время беременности [1].
На сегодняшний день лечение молочницы осложняется рядом взаимосвязанных факторов.
Зачастую диагноз устанавливается без проведения надлежащих диагностических мер, что приводит к неправильному медицинскому заключению и назначению ошибочного лечения [1,8]. Также часты случаи самостоятельного диагностирования пациентов [8], а легкодоступность и безрецептурный отпуск многих противогрибковых препаратов [9] только повышают процент самолечения пациентов [7].
Бесконтрольный прием антибиотиков приводит к развитию резистентности к лекарственным препаратам в штаммах грибов [1]. Также одной из потенциальных причин развития резистентности к антибиотикам является способность грибов образовывать биопленки, непроницаемые для противогрибковых средств [4].
Диагностика вагинального кандидоза
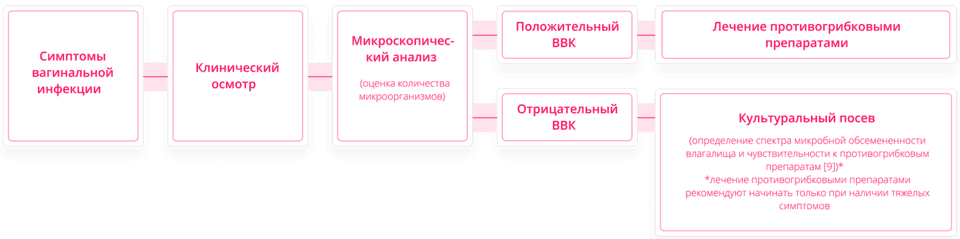
В этой связи важно не пренебрегать существующими мерами диагностики вагинального кандидоза. Постановка диагноза должна в первую очередь опираться на клинико-лабораторные методы исследования [7]. Один из ведущих экспертов в области изучения ВВК Джэк Д. Собель предложил следующую схему диагностирования вагинального кандидоза [8]:
Для постановки адекватного диагноза необходимо последовательно применять данные методы диагностики. Не специфичность симптомов молочницы не позволяет поставить точный диагноз при одном лишь клиническом осмотре [8].
При наличии у пациента характерных симптомов, а также положительного микроскопического анализа на ВВК дальнейшая диагностика не требуется [8].
В то же время положительный микроскопический анализ в отсутствие симптомов не свидетельствует о наличии заболевания и не является показанием к лечению, так как грибки рода Candida могут быть частью нормальной вагинальной микрофлоры пациентки, поэтому женщинам без выраженной симптоматики не cледует проводить обследование на выявление грибов Candida в микрофлоре [5].
Дж.Д.Собель выделил следующие характеристики, которыми должно обладать идеальное противогрибковое лекарственное вещество [8]:
Удобные формы выпуска и схема приема
Эффективно при краткосрочной терапии
Моментально облегчает симптомы, сопутствующие ВВК
Не вызывает системные и местные побочные эффекты
Его прием безопасен при беременности
Не вызывает изменения нормальной влагалищной микрофлоры
Широкий спектр противогрибковой активности
Местные и системные лекарственные препараты
Существующие на сегодняшний день и применяемые в лечении вагинального кандидоза лекарственные вещества отвечают не всем заявленным требованиям. Так, системные препараты хуже снимают симптомы заболевания, а местные препараты облегчают их не столько за счет свойств самого лекарственного вещества, сколько из-за способа их применения [8]. Кроме того, системные препараты оказывают больше побочных эффектов, чем местная терапия, в связи с чем их применение не рекомендовано во время беременности [8].
Однако ряд недостатков существует и у местной противогрибковой терапии. Препарат может неравномерно распределяться по слизистой, что приводит к образованию «резервуаров» инфекции и, как следствие, неполному излечиванию [7]. Также многие пациентки отмечают неудобство использования местных лекарственных препаратов и отдают предпочтение пероральной терапии [7,10].
Факторы выбора лекарственного средства для лечения ВВК (азоловая группа) [10]
Возможны к использованию
Не возможны к использованию
Менее удобны в применении (зависит от продолжительности терапии)
В целом более удобны для применения
Зависит от страны (в целом системные обычно дороже) [10]
Использование в терапии хронического ВВК
Противогрибковые препараты, использующиеся в современной практике лечения ВВК, можно разделить на две основные группы:
Противогрибковые вещества (группа полиеновых антибиотиков)
Синтетические противогрибковые вещества (азоловая группа)
- Кетоконазол
- Клотримазол
- Миконазол
- Бутоконазол
- Эконазол
- Флуконазол
- Итраконазол
Природные противогрибковые вещества
Нистатин был получен в 50-х годах XX века и стал одним из первых широко используемых противогрибковых препаратов [3]. Однако с тех пор возникло много устойчивых к данному веществу штаммов гриба, что снижает эффективность нистатина в терапии ВВК [3]. Эффективность другого противогрибкового препарата полиеновой группы – леворина – также невелика, при этом данное вещество является довольно токсичным: его прием запрещен при беременности, заболеваниях печени и желудочно-кишечного тракта [3]. Высокотоксичным является и амфотерицин В, поэтому в настоящее время его не используют для лечения вагинального кандидоза [3]. Последний препарат из группы полиеновых антибиотиков – натамицин – используется только для местного применения. Натамицин может применяться во время беременности и в период лактации, так как обладает низкой токсичностью и не оказывает системного действия на организм [3].
Синтетические противогрибковые веществ
Существенным прорывом в лечении вагинального кандидоза стало создание синтетических противогрибковых препаратов [3]. Исследования продемонстрировали, что препараты азоловой группы обладают сопоставимой эффективностью, однако они не идентичны с точки зрения оказываемых ими местных побочных эффектов [10]. Самой высокой переносимостью обладает клотримазол. Прием других азоловых противогрибковых средств – миконазола, бутоконазола – может ассоциироваться с возникновением таких местных побочных эффектов, как зуд и жжение [10]. Высокая токсичность для печени кетоконазола послужила основанием для прекращения его использования в терапии молочницы [10].Наиболее широко используемым в лечении молочницы системным противогрибковым средством является флюконазол [10]. Препарат, как правило, хорошо переносится, системные эффекты в виде сыпи, головной боли и головокружения встречаются редко [3].
Рекомендуемый препарат от молочницы
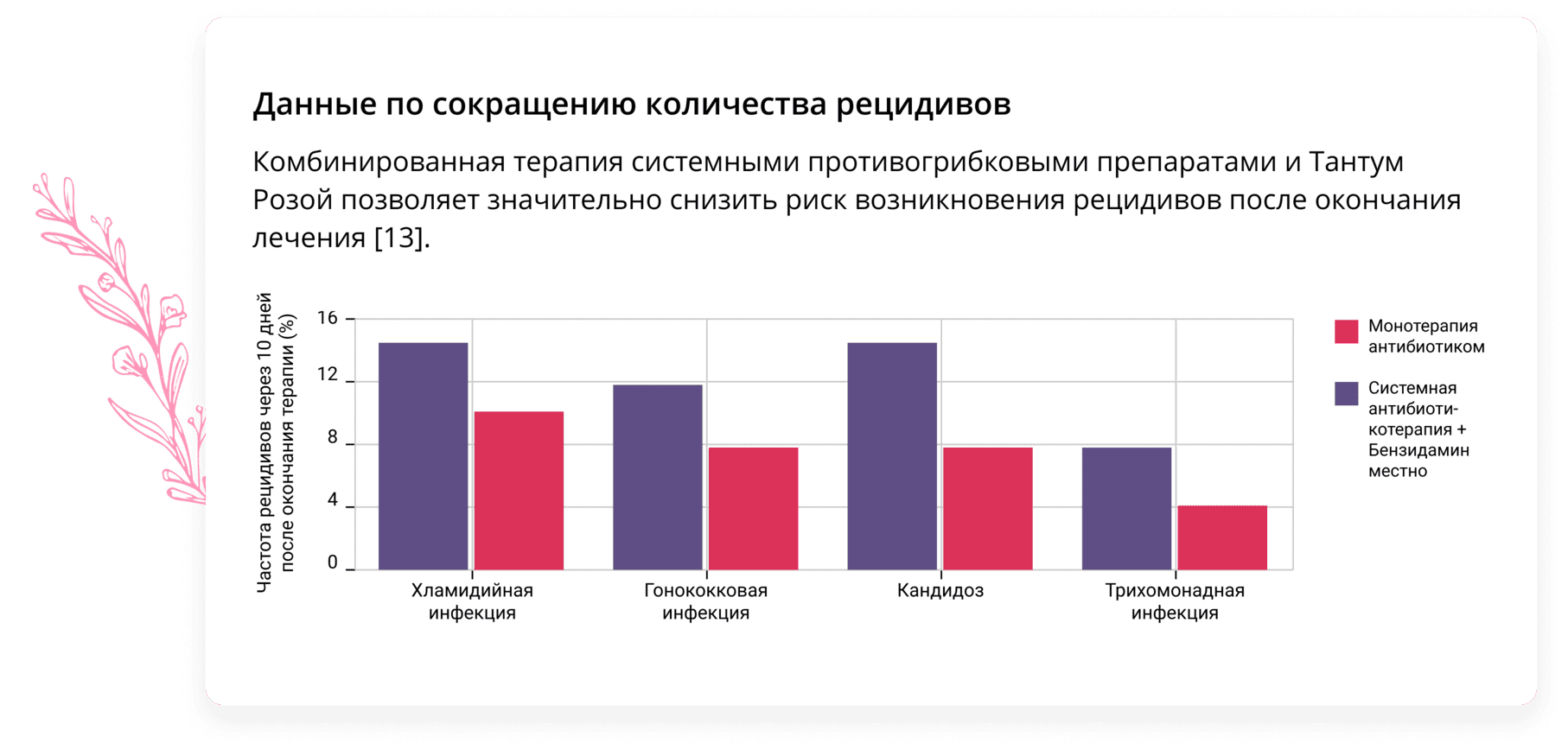
Многие исследователи сходятся во мнении о необходимости комплексной терапии при лечении вагинального кандидоза [3,4].
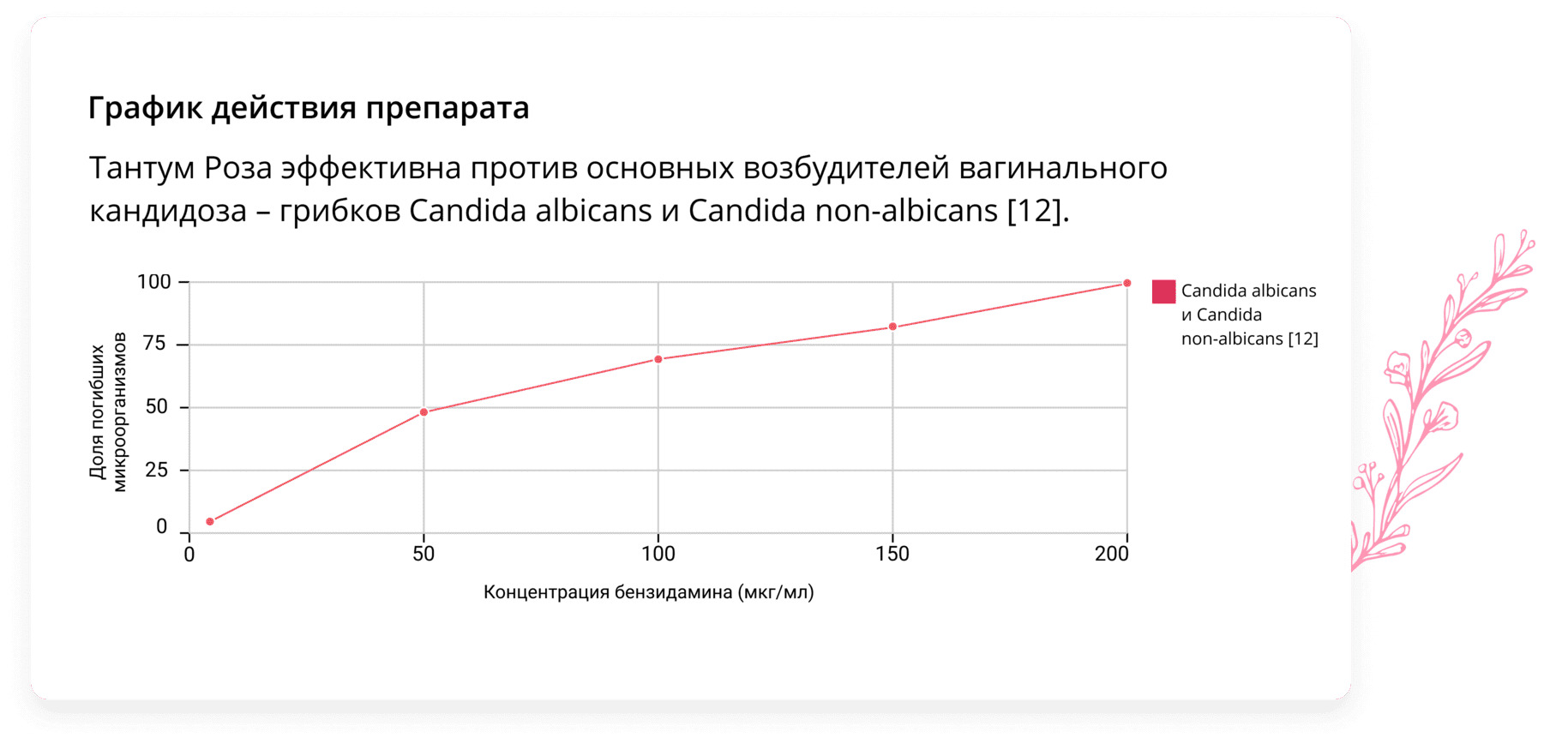
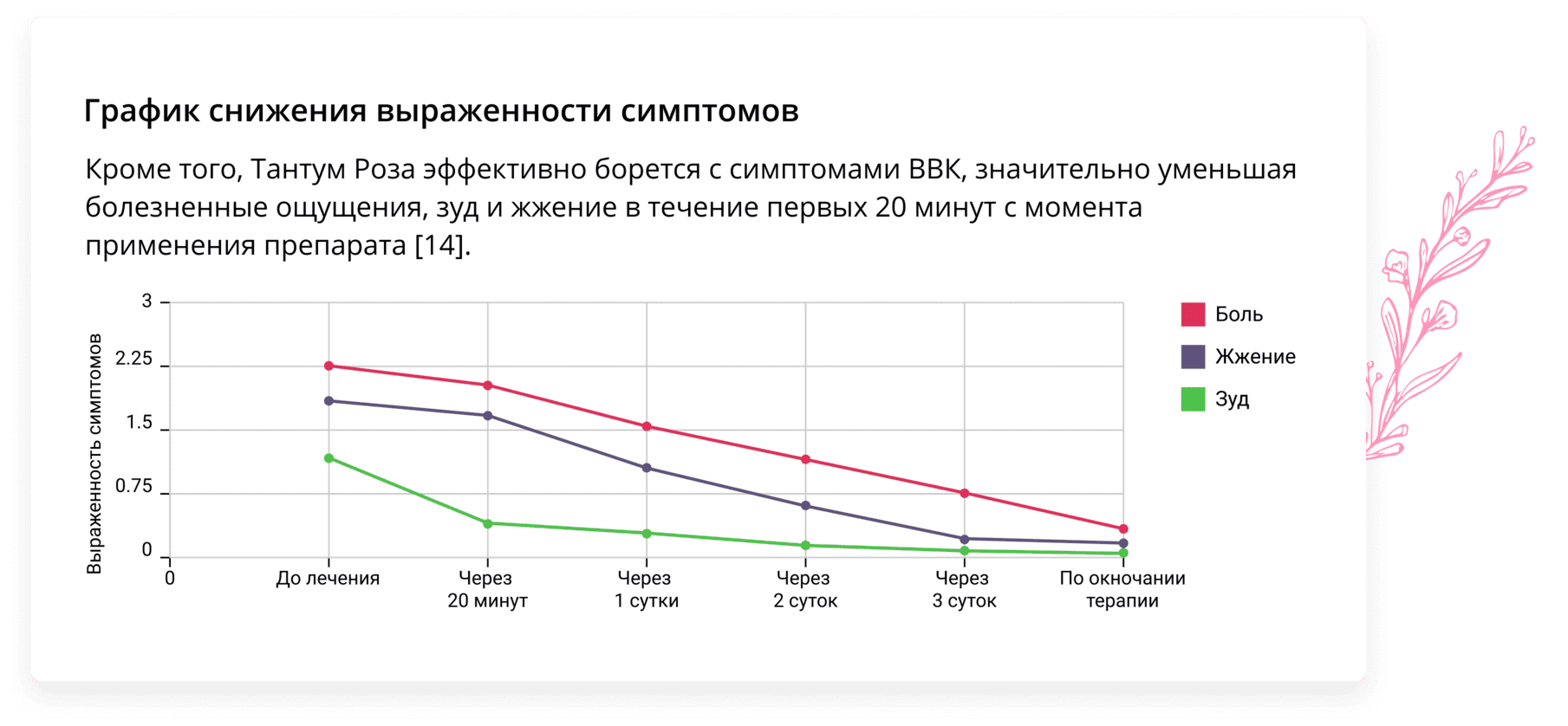
Эффективным лекарственным средством в комбинированной терапии молочницы противогрибковыми лекарствами может стать препарат Тантум Роза. Тантум Роза представляет собой раствор для вагинальных орошений. Действующим веществом Тантум Розы является бензидамин, благодаря которому препарат оказывает комплексное противогрибковое, противовоспалительное и болеутоляющее действие [11].
Низкая токсичность препарата делает его применение безопасным во время беременности и грудного вскармливания [15]. Препарат удобен в применении, а его лекарственная форма способствует вымыванию влагалищных выделений, сопровождающих течение молочницы [14].
[1] Ilkit M., Guzel A. The epidemiology, pathogenesis, and diagnosis of vulvovaginal candidosis: A mycological perspective // Critical reviews in microbiology, 2011(37): 250-261.
[2] Новые статистические данные инфекционных заболеваний влагалища : https://tantum-rosa.net/toexperts/news/novye-statisticheskie-dannye-infektsionnykh-zabolevaniy-vlagalishcha/ (дата обращения: 18.07.2019)
[3] Евсеев, А. А. Современные принципы диагностики и лечения вагинального кандидоза // Вестник репродуктивного здоровья, 2009(2): 20-25.
[4] Байрамова Г.Р., Баранов И.И., Припутневич Т.В., Чернова В.Ф. Вульвовагинальный кандидоз: клинические и терапевтические аспекты в практике акушера-гинеколога // Акушерство и гинекология: Новости. Мнения. Обучения, 2017, 4(18): 63-69.
[5] Федеральные клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин, РОАГ, 2013.
[6] Watson M.C., Grimshaw J.M., Bond C.M., Mollison J., Ludbrook A. Oral versus intra-vaginal imidazole and triazole anti-fungal treatment of uncomplicated vulvovaginal candidiasis (thrush). Cochrane Database of Systematic Reviews 2001, Issue 3. Art.No.: CD002845.
[7] Прилепская В.Н., Байрамова Г.Р. Вульвовагинальный кандидоз – современные пути решения проблемы // Трудный пациент, 2006, 4(9): 33-36.
[8] Sobel J.D. Faro S., Force R., Foxman B., Ledger W., Nyirjesy P., Reed B., Summers P. R. Vulvovaginal candidiasis: Epidemiologic, diagnostic, and therapeutic considerations // American journal of obstetrics and gynecology, 1998(178): 203-211.
[9] Мальбахова Е.Т., Арзуманян В.Г. Современный взгляд на проблему диагностики и лечения вульвовагинального кандидоза // Вестник дерматологии и венерологии. 2015(2): 111-115.
[10] Sobel J. Factors involved in patient choice of oral or vaginal treatment for vulvovaginal candidiasis // Patient preference and adherence, 2013(8): 31-34.
[11] Перламутров Ю.Н., Чернова Н.И. Пути повышения эффективности терапии микст-инфекций гениталий у женщин репродуктивного возраста // Клиническая дерматология и венерология. – 2009. – № 6. – С. 81-85.
[12] Pina-Vaz C., Rodrigues A.G., Sansonetty F., Martinez-De-Oliveira J., Fonseca A.F., Mårdh P.A. Antifungal activity of local anesthetics against Candida species // Infectious Diseases in Obstetrics and Gynecology. – 2000. – № 8 (3-4). – С. 124-137.
[13] Kosian K et al. Therapeutische Aspekte vaginaler und zervikaler Infektionen bei adjuvanter Benzydaminapplikation // Der Frauen arzt, 1992.
[14] Тихомиров А.Л., Маклецова С.А. Бензидамин – антисептик со свойствами НПСВ как инструмент лечения инфекционных заболеваний вульвы и влагалища // StatusPraesens. – 2017. — № 6 (43). – С. 50-56.
[15] Жабченко И.А. Современные представления о патогенезе и лечении воспалительных заболеваний нижних отделов половых путей у женщин // Медичні аспекти здоров’я жінки. – 2017. – № 5 (110).
Источник