- Правильное лечение молочницы у женщин и мужчин
- Елена Аносова, гинеколог. Редактор А. Герасимова
- Как возникает молочница?
- Формы кандидоза
- Особенности протекания молочницы у мужчин
- Особенности протекания молочницы у женщин
- Диагностика
- Лечение молочницы у мужчин и женщин
- Вагинальный кандидоз (молочница) — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы вагинального кандидоза
- Патогенез вагинального кандидоза
- Классификация и стадии развития вагинального кандидоза
- Осложнения вагинального кандидоза
- Диагностика вагинального кандидоза
- Лечение вагинального кандидоза
- Прогноз. Профилактика
Правильное лечение молочницы у женщин и мужчин
» data-image-caption=»» data-medium-file=»https://unclinic.ru/wp-content/uploads/2019/02/lechenie-molochnicy.jpg» data-large-file=»https://unclinic.ru/wp-content/uploads/2019/02/lechenie-molochnicy-900×600.jpg» title=»Правильное лечение молочницы у женщин и мужчин»>
Елена Аносова, гинеколог. Редактор А. Герасимова
- Запись опубликована: 14.02.2019
- Время чтения: 1 mins read
Молочница — бытовое название грибкового заболевания — кандидоза. Грибок Candida поражает любые органы человека, имеющие слизистую оболочку. Если речь идет мочеполовом тракте, то ставится диагноз «урогенитальный кандидоз» или «вульвовагинальный кандидоз».
7 женщин из 10 хотя бы раз в жизни сталкиваются с вульвовагинальным кандидозом. Мужчины болеют гораздо реже благодаря особенности строения половых органов.
Как возникает молочница?
Причина возникновения – изменения микрофлоры, связанные со снижением иммунитета или прямым заражением от больного партнера.
Толчок размножению кандиды дают:
Несоблюдение гигиены и использование агрессивных гигиенических средств, влияющих на кислотность слизистой.
- Бесконтрольный прием оральных контрацептивов и антибиотиков широкого спектра, без последующего восстановления микрофлоры.
- Беременность.
- Заболевания ЖКТ, диабет, хронические заболевания, ослабляющие иммунитет.
Формы кандидоза
В зависимости от клинической картины и стадии заболевания выделяют 3 формы кандидоза:
- 1 форма – носительство . В организме человека присутствует возбудитель, при этом нет никаких существенных изменений и симптомов. Лабораторные анализы выявляют наличие дрожжеподобных грибов в допустимых количествах.
- 2 форма – острая. Наблюдается воспаление и отечность половых органов, творожистые выделения, зуд.
- 3 форма – рецидивирующая. Диагноз ставится, если кандидоз повторяется 4 и более раз в течение года.
Особенности протекания молочницы у мужчин
Возбудителю понадобится примерно 1-3 недели, чтобы появились признаки заражения.
В острой форме наблюдаются следующие симптомы:
- Папулы, небольшие округлые высыпания на пенисе;
- Комковатые белые выделения, похожие на творог;
- Зуд и болезненность полового органа;
- Отечность и краснота головки пениса.
Вылечить молочницу у мужчины за один день нельзя. Продолжать назначенное урологом лечение нужно даже, если прошли симптомы. Обрабатывать половые органы растворами и мазями рекомендовано 1-2 недели, а таблетки назначаются курсом до 7 дней.
Особенности протекания молочницы у женщин
Симптомы молочницы начинают беспокоить женщин резко — кандидоз дает яркую симптоматику:
- Отделяемое из влагалища белого цвета, по консистенции – густое, в виде комков;
- Частые позывы к мочеиспусканию, рези при отхождении мочи;
- Жжение и зуд в области входа во влагалище и внутри;
- Обильные выделения с кислым запахом.
На осмотре гинеколог видит отек и покраснение вульвы и влагалища, налет серого и белого цвета.
Диагностика
Шаг 1. Перед тем, как назначить лечение молочницы женщина и мужчина проходят осмотр у гинеколога, уролога. Врач обследует наружные половые органы и слизистую, опрашивает пациента.
Шаг 2. Назначаются лабораторные исследования с применением микробиологических методов – их точность 95%. Отделяемое из влагалища и уретры, собранное при осмотре, исследуется в лаборатории с использованием окрашивающих препаратов, посева биоматериала на питательную среду.
Шаг 3. Чтобы определить возбудителя и его количество требуется интерпретация результатов. Врач проанализирует полученные данные – количество колоний, повышенное содержание лейкоцитов, наличие эпителиальных клеток.
Антитела к инфекции в сыворотке крови не являются доказательством заражения – анализ имеет большую вероятность ложноположительных результатов.
Иногда молочница выявляется во время инструментальных обследований. Например, при кольпоскопии видны зоны с воспалением (при расширенном исследовании с пробами видны участки, которые не окрашиваются йодом).
Лечение молочницы у мужчин и женщин
Вопрос как вылечить молочницу подразумевает комплексный подход в терапии мужчины и женщины. Это применение противогрибковых свечей, мазей, препаратов.
Особенности возбудителя кандидоза, которые нужно знать, чтобы избавиться от молочницы:
- Кандидоз обнаруживается у мужчин и женщин и способен передаваться половым путем. Поэтому лечение одного из партнеров не даст результатов. Иммунитет на грибковую инфекцию не вырабатывается.
- Возбудитель Candida – часть нормальной микрофлоры влагалища, кишечника и ротовой полости. Но существуют факторы, запускающие его бесконтрольное размножение. Поэтому нужно строго соблюдать все предписания гинеколога или уролога.
- Грибок размножается очень быстро, образуя огромные колонии. Поэтому только местное лечение не дает результатов.
- Кандида очень быстро адаптируется к лекарствам, поэтому недолеченное заболевание легко переходит в хроническое. С каждым разом снимать неприятные симптомы будет все труднее.
- Лечение одной молочницы не даст хорошего результата. Грибок, размножаясь, вытесняет полезную флору, защищающую слизистую от инфекций, освободившееся место занимают другие возбудители. Поэтому нужно обязательно сдать анализы на инфекции и пролечить одновременно все заболевания.
- Противогрибковые препараты не эффективны против других половых инфекций, а антибиотики не уничтожают грибок. Поэтому вылечиться одним лекарством не получится — требуется комплексное лечение.
- Антибиотики уничтожают и полезную флору. Если не укрепить иммунитет и не пролечить дисбактериоз, то слизистая опять будет заселена патогенными бактериями.
- Выбор методов лечения зависит типа заболевания. Хроническую молочницу вылечить невозможно, но можно значительно снизить количество рецидивов.
Какие свечи можно использовать при молочнице? Для местного воздействия на грибок мужчинам назначают мази, женщинам – вагинальные суппозитории (Ливарол, Ирунин, Клион Д). Но аккуратнее с самолечением. Не все суппозитории безопасны. Например, некоторые свечи противопоказаны во время беременности и лактации.
После терапии врачи рекомендуют повторно сдать анализы на инфекции, чтобы оценить эффективность лечебного курса.
Источник
Вагинальный кандидоз (молочница) — симптомы и лечение
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
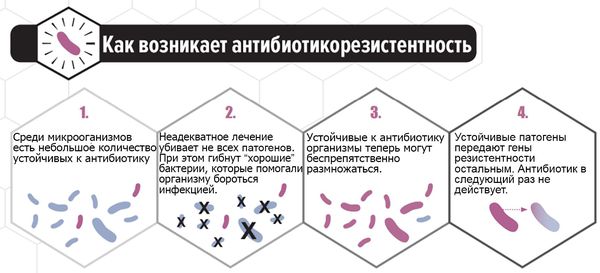
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища);
- вульвовагинит (воспаление влагалища и вульвы);
- цервицит (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена);
- уретрит (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов.
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
- эконазол 150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней;
- «Клиндацин Б пролонг» один аппликатор крема на ночь вагинально в течение трёх дней;
- «Макмирор комплекс» одна свеча на ночь один раз в сутки в течение восьми дней;
- «Тержинан» одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
- флуконазол 150 мг один раз внутрь;
- итраконазол 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
- флуконазол 150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Для профилактики кандидозного вагинита рекомендуется:
- отказаться от регулярного использования ежедневных прокладок и тесного синтетического белья;
- использовать средства гигиены на основе молочной кислоты для поддержания кислой среды влагалища;
- отказаться от спринцеваний;
- своевременно лечить заболевания мочеполовой, эндокринной и пищеварительной систем;
- избегать бесконтрольного приёма антибиотиков.
Источник