- Пупочная грыжа. Удалять или не удалять?
- Симптомы развития пупочной грыжи
- Причины возникновения грыжи
- Осложнения пупочной грыжи
- Лечение: удалять или не удалять
- Послеоперационный период
- Самые распространенные заблуждения о лечении грыж
- Правила лечения острой боли при грыже диска поясничного отдела позвоночника
- Симптомы боли при грыжах
- Причины острой боли при грыже в поясничном отделе
- Первая помощь при болевом синдроме без лекарств
- Лекарства для купирования острой боли в спине
- НПВС: снимаем боль и воспаление
- Миорелаксанты: расслабление мышц
- Витамины
- Физиотерапия, ЛФК и массаж
- Как предотвратить появление боли?
Пупочная грыжа. Удалять или не удалять?
Для пациентов с пупочной грыжей этот вопрос всегда стоит остро: стоит ли удалять выпячивание или лучше не трогать и просто наблюдать? Мы решили помочь вам разобраться в вопросе и понять, какое решение в вашем случае будет правильным.
Пупочная грыжа — это выпячивание, содержащее в себе внутренние органы (чаще виток кишечника), которые выступают через стенки брюшных мышц в районе пупка. На первых стадиях грыжу можно заметить только при напряжении мышц живота, но в дальнейшем при развитии заболевания выпячивание становится более крупным и может достигать нескольких сантиметров в диаметре.
Симптомы развития пупочной грыжи
Грыжу в области живота трудно не заметить. Но у каждого пациента заболевание протекает : у одних грыжевое выпячивание крупное и мешает нормальной жизни, у других симптоматика проявлена слабо.
Но чтобы вы могли распознать грыжу на первых стадиях, мы предлагаем ознакомиться с набором характерных симптомов:
- В положении стоя в районе живота появляется выпячивание округлой или овальной формы, которое может увеличиваться при физнагрузках, кашле и после приема пищи.
- Кожа в области выпячивания растягивается, становится тоньше. На поздних стадиях человек может прощупать кишку через выпячивание.
- Стоит обратить внимание на запоры, чувство тошноты и неприятный вкус во рту. Это может говорить о начале спаечного процесса и усугублении течения заболевания.
- Еще один симптом — болезненность в области живота после напряжения и спортивных нагрузок.
- Если боль носит постоянный характер — это говорит о начале спаечного процесса или ущемлении грыжи. Данный симптом требует немедленного обращения к врачу!
Причины возникновения грыжи
Среди причин можно выделить 6 самых часто встречающихся:
- Повышение внутрибрюшного давление после травмы, заболевания легких и других патологий.
- Повышенное давление на брюшную стенку при беременности. Встречается при крупном размере плода, многоплодной беременности или большого количества околоплодных вод.
- Недостаток физической активности, слабость мышц живота.
- Растяжение пупочного кольца при резком наборе массы тела или похудении.
- Неудачно сделанные операции или неправильно проведенный этап реабилитации после операций на кишечнике, желчном пузыре или желудке.
- Регулярные запоры.
В редких случаях встречается врожденная слабость соединительной ткани или нарушение обмена коллагена. Но это нужно учитывать в случае возникновения пупочной грыжи и пройти своевременное обследование.
Осложнения пупочной грыжи
Если пациент игнорирует растущее выпячивание и не обращается к врачу, то повышается риск осложнений:
- Ущемление грыжи;
- Кишечная непроходимость;
- Воспалительные процессы в области брюшины;
- Внутренние кровотечения.
Лечение: удалять или не удалять
Первое, что стоит знать пациенту с грыжей: любое решение о лечении или удалении обсуждается с врачом. Самостоятельно принимать подобные решение без полной диагностики рискованно.
Консервативное лечение грыжи возможно только в детском возрасте, когда происходит процесс формирования и роста мышц живота. Во взрослом возрасте единственно возможным методом лечения является хирургическое удаление пупочной грыжи. Чем раньше будет проведена операция, тем ниже риск развития осложнений и тем выше вероятность быстрой реабилитации без последствий для пациента.
Операция по удалению пупочной грыжи называется герниопластика. Процедура чаще всего проводится под наркозом с помощью лапароскопов. В процессе хирург применяет один из наиболее подходящих методов — ушивание пупочного кольца или установку сетчатого имплантата, который будет удерживать органы в районе пупка и предотвращать вероятность повторного образования грыжи.
Послеоперационный период
Основной реабилитационный период длится около недель. Двигаться вы сможете сразу после операции, но осторожно, усиливая нагрузки в течение всего времени восстановления. Специальный бандаж позволит уменьшить давление на швы и ускорит заживление.
По прошествии недель вы сможете приступить к общеукрепляющим тренировкам без перенапряжение и подъема тяжестей. Пациентам в дальнейшем рекомендуется поддерживать высокий тонус мышц живота, сохранять достаточную физическую активность.
Не ждите осложнений! Пройдите обследование как можно скорее и решите проблему пупочной грыжи в медицинском центре «Здоровье» у квалифицированных .
Источник
Самые распространенные заблуждения о лечении грыж
Как только при ушивании грыж хирурги начали использовать специальные синтетические сетки-протезы, одной проблемой в медицине стало меньше.
Во-первых, появилась возможность избавиться от грыжи раз и навсегда – вероятность того, что она возникнет повторно, снизилась до 0,5-1%.
Во-вторых, не нужно лежать в больнице неделю – в специализированных медицинских центрах подобные операции сегодня проводятся в стационаре одного дня, а уже на 3-4 сутки пациент может вернуться к привычному образу жизни.
И, в-третьих, во время заживления раны практически нет боли.
Впрочем, несмотря на то, что операция по Лихтенштейну или «ненатяжная» методика (так она называется на языке медиков) сделала лечение грыж простым и эффективным, среди пациентов до сих пор бытуют заблуждения, с ним связанные.
Помочь их развеять мы попросили кандидата медицинских наук, врача-хирурга ПРЕОБРАЖЕНСКОЙ КЛИНИКИ Гришину Татьяну Анатольевну.
Заблуждение 1. Грыжа – это, конечно, неприятно, но никакой опасности для здоровья она не представляет.
По сути, грыжа – это выпячивание внутренних органов через отверстие в передней брюшной стенке, образовавшееся в результате дефекта соединительной ткани. Пока грыжа поддается вправлению, ситуация некритична. Но при ее ущемлении орган, вышедший из брюшной полости, оказывается как бы в «капкане»: кровоснабжение в нем резко ухудшается, что в конечном итоге может привести к омертвению тканей и разрыву стенки.
Если в ближайшие несколько часов человеку не оказать помощь, дело может закончиться летальным исходом.
Ущемление грыжи может возникнуть после поднятия тяжестей, чрезмерной нагрузки в спортзале, сильного кашля, натуживания при запоре.
Заблуждение 2. Для профилактики грыжи нужно делать специальную гимнастику.
Такой гимнастики не существует. Причина появления грыжи – слабость соединительной ткани, а гимнастика укрепляет только мышцы.
Заблуждение 3. Бандаж помогает избавиться от грыжи.
Ничего подобного. Единственная задача бандажа – не дать внутренним органам выйти из брюшной полости через грыжевые ворота, то есть, предотвратить ущемление. А избавить от грыжи может только операция.
Использовать бандаж имеет смысл только в том случае, когда хирургическое лечение невозможно. Например, если грыжа появилась во время беременности или у очень пожилого человека, который не может перенести операцию по состоянию здоровья.
Важно иметь в виду, что длительное ношение бандажа может травмировать грыжу, а также провоцировать ее увеличение.
Заблуждение 4. Операция не может гарантировать того, что грыжа не возникнет снова.
Это заблуждение имело право на существование до тех пор, пока всех больных с грыжами оперировали только «натяжными» методами. А именно: попросту стягивали и сшивали края грыжевых ворот.
Тот, кто пробовал, стягивая и сшивая края, штопать протертую дырку на коленке джинсов, понимает, что толку будет немного. Через месяц другой ткань, скорее всего, порвется снова: не там же, так рядом. Ведь она изначально повреждена, да еще и сильнее, чем обычно, натянута. Неудивительно, что частота рецидивов подобного ушивания грыжи достигала 14%.
Сегодня «золотым стандартом» в лечении паховых грыж считается «ненатяжная» методика.
Вместо того, чтобы сшивать края, на грыжевые ворота накладывается «заплатка» — специальный сетчатый имплант. Он не только закрывает дефект, но и укрепляет ослабленную соединительную ткань. Благодаря новой методике, гарантия того, что грыжа больше не появится, достигла почти ста процентов. Дополнительный плюс: пациенты после такой операции быстро восстанавливаются и избавлены от болевого синдрома.
Заблуждение 5. Сетчатый имплант может отторгаться организмом.
Не может. Он изготовлен из биологически инертной полимерной нити, которую наша иммунная система воспринимает «как родную». Со временем имплант прорастает соединительной тканью и становится частью организма.
Заблуждение 6. Сетчатый имплант мешает пациенту, ощущается, как инородное тело в животе.
Имплант никак не ощущается, не причиняет ни боли, ни дискомфорта. И мешать он тоже не может. И даже на металлодетекторе не звенит.
Заблуждение 7. После ушивания грыжи остается большой рубец.
Длина рубца составляет около пяти сантиметров, расположен он в паховой области. Послеоперационная рана зашивается косметическим швом и косметическими нитками, так что уже через год след от рубца можно будет заметить, только если сильно приглядеться.
Заблуждение 8. После операции по поводу паховой грыжи у мужчин снижается потенция.
Операция по поводу паховой грыжи никак не влияет на потенцию. Ни сама операция, не спинальная анестезия, которая используется для обезболивания.
Заблуждение 9. После операции полгода нельзя заниматься спортом.
Если речь идет о современных «ненатяжных» методиках, то через две недели после операции пациент может вернуться к нормальному образу жизни. Например, помыть дома пол, вынести мусорное ведро или побежать за автобусом.
Через пару месяцев уже можно ходить в спортзал, а через полгода можно абсолютно все. Даже заниматься тяжелой атлетикой.
От появления грыжи не застрахован никто. Ни мужчины, ни женщины.
Да и от возраста это заболевание не зависит. Распознать его довольно просто: под кожей, как правило, в паховой области возникает меняющееся в размерах вздутие, которое исчезает в лежачем положении.
Грыжа – это не насморк, который, хоть лечи, хоть не лечи, длится неделю. Если грыжа сформировалась, то самостоятельно уже не исчезнет, никакие притирания-бандажи не помогут.
Единственный способ избавиться от нее – сделать операцию.
И чем раньше пациент пойдет к хирургу, тем выше шанс, что лечение будет успешным и малотравматичным.
Источник
Правила лечения острой боли при грыже диска поясничного отдела позвоночника
На поясницу человека, даже если он не обладает избыточным весом, всегда приходится весьма большая нагрузка. Ведь прямохождение — это единственный способ передвижения человека. Наиболее часто острая боль в поясничном отделе позвоночника и проблемы ее лечения связаны с патологией глубоких мышц спины и при грыжах и протрузиях дисков.
Однако когда впервые возникает острая боль в спине, неясно, по какой причине она появилась. Боль в спине может возникнуть по поводу:
- остеохондроза и его осложнений, то есть при протрузиях и грыжах поясничного отдела позвоночника;
- стеноза позвоночного канала;
- воспаления нервных корешков, или при радикулите;
- спондилолистеза и сколиоза, когда между собой позвонки соединены под аномальными углами;
- воспалительных состояний, таких как ревматоидный артрит, туберкулез, бруцеллёз.
Наконец, причиной острой боли в пояснице может быть паравертебрально расположенная опухоль, или метастазы в область позвоночника. А если известно, что причиной является грыжа, то как болит поясница?
Симптомы боли при грыжах
Существуют маркеры, или «особые флажки», которые позволяют предположить, что боль связано именно с поражением опорно-двигательного аппарата и имеет дискогенный характер. Это следующие симптомы и признаки:
- резкая и острая боль появляется или в момент выраженной физической нагрузки, или сразу после неё;
- острая боль имеет характер электрического тока, она внезапная, простреливает в пояснице чаще всего в ногу, вплоть до голеностопного сустава;
- боль приводит к резкому ограничению подвижности в поясничном отделе позвоночника, и пациент принимает специфическую анталогическую, или противоболевую позу. В этой позе исключается малейшее движение, а дыхание становится менее глубоким;
- боль, связанная с поражением межпозвонковых дисков имеет так называемый корешковый характер. Это означает, что малейшее сотрясение поясницы, приводит к резкому усилению боли по типу прострелов, которые называются люмбаго. Это смех, кашель, чихание, попытка изменить положение тела или потужиться в туалете по большой нужде;
- позже присоединяется постоянный, ноющий компонент, связанный с реакцией глубоких мышц на появление воспалительного очага, вызванного грыжей.
Все эти симптомы ярко свидетельствуют о том, что причиной боли явилось дискогенные осложнения остеохондроза — протрузия или грыжа в поясничном отделе позвоночника, в котором эти дефекты возникают наиболее часто. Почему же появляется боль? Отчего она развивается?
Причины острой боли при грыже в поясничном отделе
Прежде всего: потерявший свою форму межпозвоночный диск источником боли не является. Диск может разорваться даже целиком. Его наружные, циркулярные фиброзные слои перестают удерживать внутреннее пульпозное ядро, которое находится под высоким давлением, а содержимое диска вываливается за его пределы. Так из протрузии формируется грыжа. Но сам диск, так же, как и любая хрящевая ткань в организме, не способен чувствовать боль. Хрящевые образования не иннервируются, поскольку в противном случае нервам пришлось бы находиться в постоянном движении, с риском попасть между дисками. По той же причине хрящи, как границы скелета, обладающие подвижностью, лишены и кровеносных сосудов.
Поэтому источником боли является другие структуры:
- первый из них — это глубокие связки, которых постоянно касается грыжевое выпячивание;
- второй компонент — это нервные корешки, которые входят в спинной мозг и выходят из него на уровне каждого сегмента, которые имеют чувствительную и двигательную порции.
Сами нервные корешки также не могут воспринимать боль. Но если они будут испытывать интенсивное сдавливание протрузией, или, тем более грыжей, то это приведет к развитию асептического воспаления.
Это воспаление будет иметь тот же самый характер, как мозоль на пятке, которая образовалась в результате постоянного натирания обувью. Постоянное механическое раздражение нервных корешков приводит к отеку, набуханию, их начинают сдавливать окружающие костные каналы и связки, и боль резко усиливается при каждом движении и сотрясении (особенно при интрафораминальных грыжах) такого отекшего нервного корешка. Именно поэтому боль и носят стреляющий и резкий характер;
- у этой боли есть ещё и постоянный, ноющий компонент, который в большей степени обусловлен реакцией окружающих мышц.
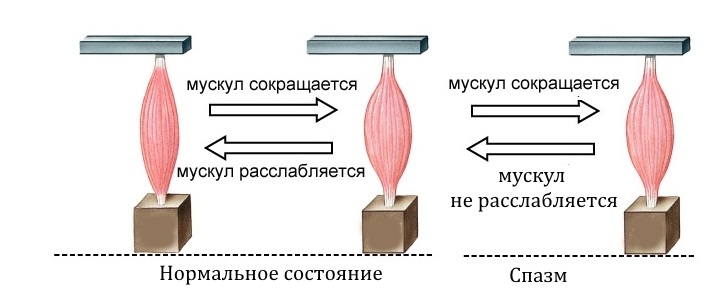
Мышца умеет реагировать на боль только одним известным способом. Это сокращение. Если боль постоянна, то мышца находится в состоянии постоянного спазма, а избыточное сокращение лишает возможности крови и отводить от мышцы вредные вещества, образовавшиеся в результате ее жизнедеятельности. Прежде всего, это молочная кислота.
Поэтому при наличии раздражающего фактора, такого как протрузия или грыжа, мышца уплотняется, и постепенно впадает в состоянии постоянного, хронического спазма. Боль стимулирует сокращение, а постоянное сокращение усиливает эту боль. Образуется замкнутый порочный круг.
Таким образом, в патогенезе острой боли в пояснице при протрузии или грыже можно выделить несколько компонентов: связки, отёк корешков и реакция мускулатуры, которая формирует ноющую боль, которая сохраняется на долгое время. Как же можно справиться с этой комплексной и многогранной болью?
Первая помощь при болевом синдроме без лекарств
Рассмотрим принципы первой помощи, которую можно осуществить без приема медикаментов и постараться избавиться от боли, а затем — лекарственные препараты, используемые в первые дни, и даже в первые часы после возникновения такой острой боли.
Внимание! Следует предостеречь от одной очень распространённой ошибки. В первый день, и тем более в первые часы, категорически запрещено любое прогревание, и особенно с применением грелок и физиотерапевтических приборов, создающих избыточное тепло. В первые сутки отёк нервных корешков и мышечной ткани только нарастает, и попытка снятия боли добавлением тепла, по законам физиологии только лишь усилить приток крови в зону воспаления, дополняя и увеличивая объем гиперемии. Лечение острой боли в пояснице в первые сутки теплом приведет только к усилению боли.
Поэтому вместо интенсивного прогревания можно наоборот, использовать охлаждение. В том случае, если у пациента нет хронических воспалительных заболеваний почек, женских половых органов, то к пояснице на короткое время (5-10 минут) несколько раз в день через плотную ткань можно приложить пузырь со льдом или какой-либо холодный предмет. Это приведет к уменьшению отёка и ослаблению болей.
Второе что следует сделать, — это попытаться иммобилизовать пациента, надев на него полужесткий корсет. Он сохранит необходимое расстояние между поясничными позвонками, и уменьшит риск возникновения острой боли.
Третий нелекарственный способ первой помощи — это применение домашних физиотерапевтических приборов, которые не греют, а отвлекают и раздражают. Это иппликаторы Ляпко и Кузнецова. Иголки и колючки, на которые ложится пациент, наоборот, позволяют перетекать объему крови из зоны воспаления в подкожную клетчатку и глубокие слои кожи. Таким образом, уменьшается болевой синдром, и пациент, во всяком случае, пока он лежит неподвижно, испытывает меньше дискомфорта. Эти простые средства позволяют облегчить до применения лекарств состояние больного.
Все остальные способы лечения острой боли в пояснице при возникновении или обострении протрузии и грыжи связаны с применением соответствующих лекарственных препаратов. Рассмотрим их подробнее.
Лекарства для купирования острой боли в спине
Это такие лекарства, как нестероидные противовоспалительные средства (НПВС), применяющиеся при острой боли внутримышечно, миорелаксанты центрального действия, использующиеся также в инъекциях, и местные препараты: гели, кремы и мази.
Наркотические анальгетики в нашей стране по поводу остеохондроза не применяются. Такие препараты назначаются при онкологической патологии, например, при развитии метастазов в позвонки. Да и в том случае иногда пациент не может получить гарантированную государством помощь. Если же врач, видя очень сильную боль, попытается в России помочь пациенту, назначив, например, Дюрогезик в виде пластыря, то его, в отличие от врача в США или Израиле, ждет не благодарность, а тюрьма.
В крайнем случае, когда диагноз ясен, подтвержден МРТ, и у пациента действительно болевой синдром связан с протрузией или грыжей, можно выполнить лечебную блокаду. Но эта манипуляция выполняется не дома, а в стационаре, или процедурном кабинете. Рассмотрим основные группы лекарственных препаратов, которые помогают снять боль в первые дни возникновения или обострения протрузии или грыжи.
НПВС: снимаем боль и воспаление
Препараты из группы НПВС, или нестероидных противовоспалительных средств, представляют собой «три кита лечения воспаления». Это снижение температуры тела, или жаропонижающее влияние, обезболивающий эффект, а также противовоспалительное действие. Жаропонижающее действие нас не интересует, ведь при протрузиях и грыжах температура тела не повышается, и парацетамол (Панадол) и прочие лекарственные препараты вроде ибупрофена (Нурофен) не нужны.
А вот борьба с болью и воспалением — это то, что нужно. Сильнее всего обезболивающий эффект из НПВС у препарата кеторолак (Кетанов), и по своей силе он приближается к действию наркотических анальгетиков. Противовоспалительный эффект, который заключается в уменьшении отёка, выражен у таких средств, как кетопрофен (Кетонал) и мелоксикам (Мовалис). Очень хорошим противовоспалительным эффектом обладает старый, препарат диклофенак (Вольтарен, Ортофен). Его можно использовать в качестве разовых инъекций, или очень коротким курсом, не дольше 3 дней.
Мы не будем подробно останавливаться на дозировках и схемах введения, поскольку это дело лечащего врача. Однако в том случае, если у пациента существует язвенная болезнь желудка или эрозивный гастрит, то препараты из группы НПВС ему противопоказаны. В крайнем случае, при наличии гастрита и язвы можно одновременно принимать эти препараты вместе с блокаторами протонного насоса, такими, как Нольпаза, Омепразол, Париет. Они предохраняют слизистую желудка от разрушающего действия НПВС.
После двух-трех дней внутримышечных инъекций обычно переходят на таблетированные формы, которые принимают также в течение нескольких дней. Совместно с этим с первого же дня начинают втирание мазей, кремов и гелей, содержащих НПВС в область поясницы. Это Фастум гель, Нурофен-гель, Долгит-крем.
Внимание! Согревающие мази с капсаицином, например, Капсикам, или Финалгон, можно применять на второй-третий день, когда уже началось затихание болей, и воспалительный отёк стал рассасываться. В первый день рекомендуется применять мази и гели с охлаждением, Дип Рилиф (ибупрофен+ментол), Бен-гей (метилсалицилат+ментол), или наносить на область поясницы охлаждающие и отвлекающие эфирные масла, например, масло мяты перечной в соотношение 1/10 с базовым маслом.
Миорелаксанты: расслабление мышц
В отличие от купирования острой и стреляющей боли, эти лекарства предназначены для того, чтобы снять постоянный и ноющий болевой компонент, вызванный избыточным спазмом мышц. Обезболить самую первую, стреляющую боль они не могут. Миорелаксантами центрального действия их назвали, поскольку они регулируют работу нейронов спинного мозга, и непосредственно на мышцу не влияют. Они обманывают её, и позволяют ей расслабиться. А это улучшает кровоток и позволяет ликвидировать продукты мышечного обмена. Самые популярные лекарственные препараты — это Мидокалм, или толперизон, и Сирдалуд, или тизанидин. Первый из них не вызывает сонливости, а вот второй лучше принимать на ночь, или вечером.
На фоне курса приема миорелаксантов, лучше не водить машину и не работать с движущимися механизмами, поскольку эти средства несколько увеличивают время мышечной реакции. Миорелаксанты ставятся также первые дни заболевания внутримышечно, но они не влияют на слизистую желудка и могут назначаться в виде курсовой терапии. В результате хронический мышечный спазм, вызванный протрузией и грыжей, разрешается, и постоянная боль в спине также уменьшается, или исчезает.
Витамины
Назначение витаминов группы B, или нейротропных витаминов, с точки зрения доказательной медицины, не влияет на продолжительность дней нетрудоспособности, и на купирование болевого синдрома. Однако в Российской Федерации врачи часто применяют их с профилактической целью. Нейротропными витаминами называются витамины B1, B12 и B6, которые принимают участие в работе центральной и периферической нервной системы. Поэтому при отеке нервных корешков они назначаются, чтобы создать избыточное депо, так сказать, на всякий случай.
Наиболее популярным препаратом, который назначается внутримышечно, является Мильгамма, который содержит все эти концентраты витаминов вместе с местным анестетикам лидокаином. Он делает укол безболезненным. После курса внутримышечных инъекций можно переходить к препарату Мильгамма композитум, это таблетированное средство.
Физиотерапия, ЛФК и массаж
Все физиотерапевтические процедуры, связанные с теплом, грязелечением, бальнеологическим воздействием, необходимо применять вне фазы обострения. Только тогда физиотерапия, лечебная физкультура и сеансы массажа будут благотворно воздействовать. Если массаж попытаться проводить в первый или второй день возникновения острой боли в спине, то он вызовет только ухудшение, поскольку мышца находится в состоянии стойкого спазма, и любое сотрясение спины вызовет жестокие приступы корешковой боли. А стандартные массажные приёмы бывают не только релаксирующими, но и тонизирующими. Проводить же один релаксирующий массаж на фоне острой боли просто не полагается. Острая боль — это противопоказание к любому виду физиотерапевтического воздействия.
Как предотвратить появление боли?
Чтобы не просто убрать, но предотвратить появление боли, нужно просто предотвратить появление грыжи. Необходимо соблюдать простые правила:
- правильно двигаться и работать над осанкой, избегать плоскостопия;
- носить тяжести только равномерно в рюкзаке на спине;
- во время подъема тяжести стараться держать груз симметрично, и ни в коем случае ни на одном плече и ни в одной руке;
- не наклоняться и не поворачиваться, находясь с тяжелым грузом;
- следить за массой тела, не допуская его превышения;
- регулярно стараться висеть на турнике или плавать, разгружая позвоночник, заниматься лечебной гимнастикой;
- после достижения определенного возраста проверять уровень кальция в крови, профилактировать остеопороз;
- зимой, и особенно при наличии гололеда нужно воздерживаться от резких движений, поскольку падения и травмы являются фактором риска возникновения протрузии и грыжи.
Таким образом, вы сможете избежать сильной боли в спине. Если же протрузия, или, тем более, грыжа у вас уже есть, и они беспокоят вас регулярно, то тогда наилучший способ — это современное малоинвазивное оперативное вмешательство.
В настоящее время они проводятся с большим успехом в Болгарии, в Чехии, и в том числе, в России. Это холодная плазменная и лазерная нуклеопластика, вапоризация, эндоскопическая микродискэктомия. В результате или профилактируется появление грыжи из протрузии, или ликвидируется само хрящевое выпячивание, и нервные корешки, мышцы и связки ничего больше не сдавливают. Только операция может привести к радикальному извлечению и улучшить качество жизни.
Источник