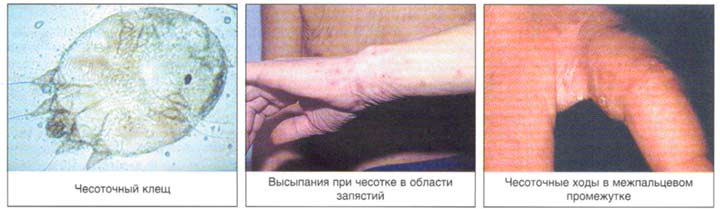
Чесоточный клещ
Чесоточный клещ, или чесоточный зудень – внутрикожный паразит, который вызывает чесотку у человека и у многих видов млекопитающих. 
Паразит может переходить от одного индивидуума к другому при их близком контакте, например при использовании общих вещей личной гигиены.
Описание чесоточного клеща
Зудень имеет кремово-белый или желтоватый цвета. Человеческому глазу сложно увидеть зудня без микроскопа, ведь размер самца составляет 0.19 — 0.20, а размер самки почти в 1.5 раза больше. Строго говоря, заболевание разносят только самки, ведь роль самцов состоит в оплодотворении, уже после чего он умирает. Тело овальное или широко овальное, сверху может напоминать маленькую черепаху либо фасоль. Плоскотелка содержит 4 испарения ног спереди и сзади, первые две — с присосками, с поддержкой каковых они перемещаются, на остальных – щетинки, для направления движения вперед.
Стоит обозначить что передние 4 лапки имеют большое количество суставов, кроме того имеют своеобразные ноготки, которыми он проделывает себе пути для перемещения под кожей. Глаз нет, но хорошо выработаны чувства обоняния и осязания. В средней части спины имеются треугольные чешуйки и несколько пар шиповидных щетинок. Спина выпуклой формы. Остриё щетинки и чешуйки обращены назад, это препятствует их передвижению назад.
В отличие от самцов, самки имеют более длинное тельце, а так же имеют щетинки на задних лапках. Еще одна особенность самок — присутствие щели на брюшке, с помощью каковой они совершают оттягивание яиц.
На Земле есть несколько типов чесоточных клещей:
- Sarcoptes scabiei, этот эндопаразит поражает людей, собак и в единичных случаях кошек.
- Notoedres cati паразитирует под эпидермисом собак, котов и кроликов, однако способен перейти на людского носителя. Порождает заболевание – нотоэдроз.
- Demodex folliculorum и Demodex brevis – порождают демодекоз у людей.
- Otodectes cynotis способен паразитировать лишь в человеческом ухе. Погибает при попадании на кожные покровы. Порождает болезнь — ушную чесотку, или отодекоз.
В отсутствии изучений, данных орибатидов не возможно распознать, даже с помощью микроскопа.
Факты про зудней
- Большинство существ за свою жизнь питаются кровью трёх различных хозяев.
- Они могут вызывать аллергические заболевания.
- Зудни предпочитают жить внутри животного или личности, но могут существовать без хозяина при влажной температуре несколько дней.
Согласно статистике, в случае если терапия заразы никак не ведется, в ночное время в дерматологических покровах выявляется ряд млн. приживальщиков. Такое число нереально смыть водою.
Паразит разработал методы с целью сбережения абсолютно всех био конфигураций. Стремительное возрастание чесоточных акаридов (любая самочка отсрочивает вплоть до 5 яиц) гарантирует выживаемость семейства. Несмотря на выполнение гигиены, присутствие противоклещевых веществ, людям никак не получилось целиком освободиться от возбудителя. Из-за этого, прослеживается определенное увеличение заболеваемости.
Среда обитания
Самке, для нормального функционирования, требуется два слоя эпидермиса: зерновая — которой она питается, роговая – в которой живет и размножается. Прокладывая проходы в роговой слойке кожицы субъекта, организм перемещается со скоростью 0,5 – 2,5 мм в сутки. На поверхности кожицы скорость другая, а именно два – три см в минуту. С помощью туннелей, паукообразные питаются кровью. Чесоточные орибатиды могут поражать любые участки кожицы с помощью своей слюны, но роют туннели на тонких и нежных участках кожи, как например между пальцев на руке. Их ходы видны на коже виде извилистых или прямых линий беловатого цвета.
На теле укус проявляется через 10-12 часов. Орибатид не может существовать без своего носителя. Вне человеческого организма плоскотелка может существовать от 3 до 14 дней. Количество членистоногих на одном пациенте ограничено, как правило приживальщики не занимают всю кожную поверхность, а локализуют определенные участки, например в складках между пальцами. Участки покрова с тоннелями не имеют волосяного покрова. С помощью своей слюны, которая содержит специальные ферменты, они расщепляют кожу субъекта, тем самым делая ходы.
Чем опасен чесоточный клещ?
- Очень болезненное передвижение плоскотелки под кожей личности
- Появление чесотки или зуда, который усиливается вечером или ночью
- Появление кровянисто-гнойных корочек
- Присутствие нехватки излечения, при непрерывном свербеже у лица имеются все шансы появиться психические расстройства
- Данный вид клеща очень распространен
Размножение
Зудни размножаются и откладывают яйца в своих ходах, спустя пару часов после попадания внутрь. Размер яйца примерно 0.14 мм. Через 4-7 дней из них вылупливаются личинки. Их длина составляет от 0.15 до 0.1 мм. Личинки имеют 3 пары ножек, тем временем как у взрослой особи 4 пары. Они белого цвета, круглые. Увидеть их без микроскопа не имеется возможным, ибо уж очень они маленького размера.
Перед тем как придет время становиться зуднем, она должна пройти несколько стадий развития. А именно, спустя несколько дней, личинки превращаются в нимфу путем линьки. После данного процесса происходит трансформация в зрелое насекомое. Когда личинка станет взрослой, она поднимается на поверхность кожи и ищет себе нового носителя, и цикл начинается сначала.
Появившиеся на свет паукообразные, немного меньше чем полноценная, взрослая особь. Они уже имеют 8 лапок конечностей. Из этого следует, что процесс появления на свет новых самцов и самок занимает около две недель. Следует помнить, что до финальной стадии доживают лишь 10% существ. В обычных случаях на теле пациента обитает 10-15 акаридов.
Как передается чесоточный клещ?
- Зудень полностью неактивен днем. Экземпляр может выбраться на кожу только вечером или ночью. Именно в этот период происходит спаривание двух существ. В такое время самый большой шанс заражения.
- У плоскотелки, в его слюне есть протеолитические ферменты, благодаря которым он обладает возможностями растворять кератин.
- Скорость проникновения паразита под кожу примерно 15 — 30 минут.
- Приживальщик может быть заразным во время любой стадии.
Важно знать: что клещ очень чувствителен к температуре и влажности воздуха.
При температуре +19 плоскотелка, как и его личинка гибнет, при влажности 35% он умирает. Даже если влажность воздуха будет составлять 100%, самка не проживет более трех суток, а личинка – двух суток.
Совет: при кипячении зудень гибнет немедленно.
Как совершается инфицирование зуднем: в основной массе ситуации индивид заболевает, контактируя непосредственно с людьми.
Причинами инфицирования может выступать:
- Дверные ручки.
- Игрушки
- Предметы личного пользования
- Деньги
- Руки
- Телефоны
Это самые частые причины появления акаридов. Нередким способом переноса паразита может выступать половой акт. Чаще всего заражение происходит от мужчины к женщине и наоборот. Не исключается инфицирование от домашних животных.
Факторы заражения:
- Общие средства гигиены (полотенца, одежда).
- Контакты с заболевшим индивидуумом, в том числе и сексуальные.
- Несоблюдение личного пространства.
- Чесотка очень распространена в детских коллективах.
- Стоит не забывать, что у домашних любимцев тоже может быть зудень.
В России 19% болеющих чесоткой это подростки. Зачастую в разных странах это дети младшего возраста. Объясняется это тем, что у подростков больше половых контактов, а у детей младшего возраста слабый иммунитет.
Важно!
Пиковый период заболевания припадает на сезон осень/зима, связано это опять же с низким иммунитетом и более низкой температурой.
Источник
Современные подходы к лечению чесотки
Опубликовано в журнале:
РУССКИЙ МЕДИЦИНСКИЙ ЖУРНАЛ »» ТОМ 11, № 17, 2003
К.м.н. B.C. Новоселов, Е.Е. Румянцева
ММА имени И.М. Сеченова
Чесотка является самым распространенным паразитарным заболеванием кожи. Однако в России высокие цифры официальной статистики по заболеваемости населения чесоткой не отражают реального состояния проблемы, поскольку при обращении больных к специалистам общелечебной сети, частнопрактикующим врачам, а также при самолечении, имеются случаи недоучета пациентов, страдающих этим недугом. Диагностические ошибки (как следствие недостаточного уровня лабораторной диагностики), нежелание в ряде случаев проводить противоэпидемические мероприятия в очагах чесотки, приводят к тому, что врачи прибегают к разного рода ухищрениям — ставят диагноз «аллергический дерматит», «крапивница», «укусы насекомых», а лечение проводят противочесоточными препаратами [1].
Росту заболеваемости чесоткой способствуют такие привычные социальные явления наших дней, как миграция населения, множество беженцев, несоблюдение личной гигиены определенной частью населения, раннее начало половой жизни и другие. Социальные факторы усугубляют такие особенности чесотки, как контагиоз-ность инкубационного периода и более частая встречаемость атипичных форм заболевания [2].
Этиология
Чесотка (или, исходя из видового названия возбудителя, scabies) вызывается чесоточным клещом Sarcoptes scabiei. В ветеринарии подобные заболевания называются саркоптозом — по родовому названию возбудителя. По аналогии, патологический процесс, возникающий у человека при попадании чесоточных клещей от животных, называется псевдосаркоптозом.
Чесоточный зудень относится к постоянным (облигат-ным) паразитам, характерной чертой которых является передача только от человека к человеку. Тип паразитизма определяет особенности клиники и эпидемиологии заболевания, тактики диагностики и лечения. Большую часть жизни клещи проводят в коже хозяина и лишь во время короткого периода расселения ведут эктопаразитический образ жизни на поверхности кожи. S. scabiei паразитирует в поверхностных слоях кожи, но при осложненном течении может поражать и более глубокие ее слои [1,3].
Жизненный цикл клеща представлен двумя периодами: репродуктивным и метаморфическим. Репродуктивный цикл клеща следующий: яйцо, имеющее овальную форму, откладывается самкой в чесоточном ходе, в котором затем вылупляются личинки. Чесоточный ход может сохраняться до 1,5 месяцев и служить источником заражения. Метаморфический период определяется появлением личинки, которая через ход проникает в кожные покровы и после линьки превращается в протонимфу, затем в телеонимфу, которая, в свою очередь, становится взрослой особью в папулах, везикулах, на кожных покровах.
Эпидемиология
Инвазионными стадиями развития чесоточного клеща являются только молодые самки и личинки. Именно в этих стадиях клещ может переходить с хозяина на другого человека и некоторое время существовать во внешней среде. При этом длительность его жизни при комнатной температуре 22°С и 35% влажности составляет около 4 дней. При температуре 60°С клещи погибают в течение 1 ч, а при кипячении и температуре ниже 0°С — практически сразу. Причем домовая пыль, деревянные поверхности, а также натуральные ткани являются наиболее благоприятными средами обитания S.scabiei вне хозяина. Пары сернистого ангидрида убивают чесоточного клеща за 2-3 мин. Следует также отметить, что яйца клещей более устойчивы к различным акарицидным средствам [2,4].
Заражение чесоткой в 95% происходит при передаче клеща от больного человека здоровому (причем в половине случаев — при половом контакте) или опосредованно (через предметы, которыми пользовался больной). Достаточная редкость непрямого пути заражения объясняется довольно слабой жизнестойкостью клеща во внешней среде, чаще возбудитель передается при общем пользовании постельными принадлежностями, мочалками, игрушками, письменными принадлежностя ми. Заражение может также произойти в душевых, банях, гостиницах, поездах и других общественных местах при условии нарушения санитарного режима [5].
Клиника
Инкубационный период при чесотке в случае заражения самками практически отсутствует, так как внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, при заражении личинками он составляет около 2 недель, что соответствует времени метаморфоза клещей [5].
Зуд, усиливающийся в вечернее время, является первым и основным субъективным симптомом болезни, а также фактором, подавляющим численность популяции и поддерживающим ее на определенном уровне без летального исхода. Его интенсивность чаще всего нарастает по мере увеличения продолжительности заболевания. Она зависит от численности паразита и индивидуальных особенностей организма. К последним относятся: состояние нервной системы (степень раздражения нервных окончаний паразитом при движении) и сенсибилизация организма к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода).
Распределение чесоточных ходов по кожному покрову не случайно и определяется скоростью регенерации эпидермиса, строением и термическим режимом кожи. Участки кожи (кисти, запястья и стопы), где располагаются чесоточные ходы, имеют пониженную температуру, минимальный или отсутствующий волосяной покров и максимальную толщину рогового слоя эпидермиса. Последний фактор позволяет вылупиться личинкам из всех яиц, а не отторгнуться вместе с роговыми чешуйками [5,6].
Следует отметить, что высыпания у грудных детей часто захватывают такие участки кожного покрова, которые исключительно редко поражаются у взрослых: лицо и голова, подошвы и ладони. Причем иногда явления чесотки на лице и голове «замаскированы» картиной острой мокнущей экземы, торпидной к терапии. У детей первых месяцев жизни чесотка вначале нередко может производить впечатление детской крапивницы, так как на коже спины, ягодиц и лица имеется большое количество расчесанных и покрытых кровянистыми корочками волдырей. У детей чесотка может осложняться тяжелой пиодермией и сепсисом, вплоть до смерти больного [1]. У школьников осложнения пиогенного характера часто маскируют чесотку под клиническую картину детской почесухи, острой экземы или пиодермии [1].
Диагностика
Диагностическим клиническим критерием постановки диагноза является наличие чесоточных ходов, папул, везикул. Наиболее типичные поражения в виде ходов, серозных корок, папул, везикул появляются в области кистей, локтевых суставов, животе, ягодицах, молочных железах, бедрах. Также встречаются стертые формы чесотки, которые приводят к ошибочной диагностике и часто расцениваются, как аллергодерматоз.
Клиническая картина чесотки представляет собой не только вышеописанные высыпания — возможно появление эрозий, гемморагических корок, экскориаций, эритема-тозно-инфильтративных пятен. При осложнении кожных изменений вторичной инфекцией возникают импетигиноз-ные элементы, пустулы, гнойные корки. Осложнением заболевания является образование постскабиозной лимфо-плазии, как реактивной гиперплазии лимфоидной ткани.
Выделяют отдельные формы чесотки: узелковую (постскабиозная лимфоплазия кожи), чесотку у детей, норвежскую, псевдочесотку [6].
Диагноз чесотки устанавливается на основании клинических проявлений, эпидемиологических данных и результатов лабораторных исследований. Известны методы извлечения клеща иглой, тонких срезов, послойного соскоба, щелочного препарирования кожи. Экспресс-диагностика чесотки проводится с применением 40% водного раствора молочной кислоты. Реже диагноз ставится на основании положительного эффекта при лечении ex juvantibus одним из противочесоточных препаратов (табл. 1) [2,3,6,7,10].
Таблица 1.
Критерии диагностики чесотки
Клинические критерии диагностики чесотки
Эпидемиологические критерии диагностики чесотки
Наличие типичных чесоточных ходов и их реактивных вариантов, изолированных везикул, фолликулярных папул, зудящих лентикулярных папул
Наличие зудящего дерматоза среди членов инвазионноконтактного коллектива (общежитие, детсий сад, интернат, детский дом, казарма и т.п.)
Типичная локализация высыпаний: чесоточные ходы на кистях, запястьях, стопах, локтях; фолликулярные папулы -на переднебоковой поверхности тела; невоспалительные везикулы — на кистях и стопах в непосредственной близости от ходов; лентикулярные папулы — половые органы мужчин. ягодицы, аксилярная область, молочные железы у женщин
Наличие характерных для чесотки симптомов: Арди, Горчакова, Базена, Михаэлиса, Сезари
Последовательное появление новых больных в очаге
Преобладание стафилококкового импетиго на кистях, запястьях,
стопах: эктим -· на голенях и ягодицах; остиофолликулитов и фурункулов на гуловище и ягодицах. Отсутствие эффекта от лечения антигисгаминными. десенсибилизирующими средствами внутрь. противовоспалительными, в том числе кортикостероидными мазями, наружно
Реализация непрямого пути заражения только при наличии нескольких больных в очаге или высоком паразитарном индексе у одного больного
Лабораторные критерии: обнаружение возбудителя чесотки одним из доступных методов
Лечебные критерии диагностики: исчезновение зуда после первой обработки и разрешение высыпаний к концу недели терапии exjuvantibus
Лечение
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В любом случае перед началом терапии целесообразно принять горячий душ, пользуясь мочалкой и мылом, с целью механического удаления с поверхности кожи клещей, секрета сальных желез, а также для разрыхления поверхностного слоя эпидермиса, что, в свою очередь, облегчает проникновение противоскабиозных препаратов. Однако водные процедуры противопоказаны при наличии явлений вторичной пиодермии.
Бензилбензоат, эмульсия (20% — для взрослых, 10% -для детей). Для ее приготовления в 780 мл теплой кипяченой воды растворяют 20 г зеленого мыла (при его отсутствии — хозяйственного мыла или шампуня) и добавляют 200 мл бензилбензоата. Суспензию хранят в темном месте при комнатной температуре не более 7 дней с момента приготовления. Больной или медработник, проводящий втирания, перед началом лечения моет руки теплой водой с мылом. Эмульсию перед употреблением тщательно взбалтывают, а затем втирают руками во весь кожный покров, кроме головы, лица и шеи. Начинают с одновременного втирания препарата в кожу обеих кистей, затем втирают в левую и правую верхние конечности, потом в кожу туловища (грудь, живот, спина, ягодицы, половые органы), и, наконец, в кожу нижних конечностей до пальцев стоп и подошв. Ежедневно проводят два последовательных втирания в течение 10 мин с 10-минутным перерывом (для обсыхания кожи) 2 дня подряд. После обработки меняют нательное и постельное белье. После каждого мытья руки дополнительно обрабатывают. На третий день больной должен вымыться и вновь поменять белье [8].
Таблица 2.
Эффективность основных противочесоточных средств
* — в зависимости от процентного содержания действующего начала
Для лечения детей до 3 лет применяют 10% раствор, который готовят путем разбавления 20% суспензии равным объемом кипяченой воды. Детям препарат рекомендуется слегка втирать в кожу волосистой части головы и лица, но так, чтобы он не попал в глаза, что вызывает сильное жжение (для этого можно после процедуры надеть ребенку варежки).
При распространенных или осложненных формах заболевания, когда в процессе лечения врач отмечает появление свежих высыпаний на коже, а больной жалуется на продолжающийся зуд в вечернее и ночное время, рекомендуется удлинить курс лечения до трех дней или назначить повторный двухдневный курс через три дня после окончания первого.
Бензилбензоат, входящий в состав водно-мыльной суспензии, обладает не только антипаразитарным действием, хорошо проникает в кожу, но и имеет мягкий анестезирующий эффект. Он успешно применяется для ускоренного лечения, что особенно важно при неблагоприятной эпидемической обстановке. Недостатком данного препарата является сильное местное раздражающее действие, что может вызвать болезненность при нанесении его на кожу [2,8].
Обработка по методу Демьяновича, которую проводят двумя растворами: №1 (60% раствор тиосульфата натрия) и №2 (6% раствор хлористоводородной кислоты), ранее часто применялась в дерматологической практике. Данный метод рекомендуется при нераспространенной чесотке, в других случаях его лучше комбинировать с последующим трехдневным втиранием серной мази. Метод основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии гипосульфита натрия и соляной кислоты. Среди недостатков можно отметить: трудоемкость, низкую эффективность при применении в амбулаторных условиях, а также часто возникающие медикаментозные дерматиты [2].
Мази, содержащие серу или деготь (мазь Виль-кинсона, 20-30 % серная мазь), втирают в течение 10 мин в кожу всего тела, за исключением лица и волосистой части головы. Особенно энергично надо втирать мазь в местах излюбленной локализации высыпаний (кисти, запястья, локти, живот). Втирания производят пять дней подряд (лучше на ночь). Через день после последнего втирания мази моются с мылом, меняют нательное и постельное белье, верхнюю одежду. В области с более нежной кожей (половые органы, околососковая область, пахово-бедренные и другие складки) во избежание раздражения мазь втирают осторожнее. Сера, помимо противочесоточного, обладает также кератоли-тическим действием, что обеспечивает лучший доступ препарата к возбудителю. При осложнении пиодермией следует в первую очередь купировать эти явления с помощью антибиотиков, сульфаниламидов или дезинфицирующих мазей. В случае резко выраженной экземати-зации назначают антигистаминные препараты и корти-костероиды местно. Среди недостатков данного способа лечения выделяют: длительность применения, неприятный запах, загрязнение белья, частое развитие осложнений. Эти мази обычно не назначают лицам с нежной кожей (особенно детям), а также больным с экземой [9].
Лосьон линдана 1% наносят однократно на всю поверхность кожи и оставляют на 6 часов, затем смывают. Наиболее удобен линдан в виде порошка в условиях жаркого климата (15,0-20,0 г порошка втирают в кожу 2-3 раза в день, через сутки принимают душ и меняют белье). Препарат может быть использован также в виде 1% крема, шампуня или 1-2% мази. Обычно достаточно однократной обработки человека с экспозицией в 12-24 часа для полного излечения. Линдан обладает высокой эффективностью и низкой себестоимостью, но в связи с достаточной токсичностью его применение категорически запрещено у детей (особенно до 2 лет), беременных, больных с множественными расчесами, больных, страдающих экземой, атопическим дерматитом, так как он может вызвать обострение заболеваний. Токсичность линдана связана с его способностью проникать через гематоэнцефалический барьер и накапливаться во всех жировых тканях, преимущественно в белом веществе мозга, сохраняясь там в течение 2 недель, что может служить причиной необратимых умственных расстройств, вплоть до эпилептических припадков и шизофрении. Описаны также случаи апластиче-ской анемии после лечения данным препаратом [8].
В последнее время, в связи с длительным его применением, появились случаи так называемой лин-дан-устойчивой чесотки, когда даже многократная обработка этим препаратом в течение продолжительного времени не приводит к выздоровлению.
Кротамион применяют в виде 10% крема, лосьона или мази. Втирают после мытья 2 раза в день с суточным интервалом или 4 раза с интервалом 12 часов в течение 2 суток. Препарат характеризуется низким уровнем ска-бицидной активности и, следовательно, необходимостью ежедневных обработок в течение нескольких (до пяти) дней. В литературе описаны как тяжелые побочные эффекты, так и случаи резистентности клещей к препарату.
Перметрин является эффективным и безопасным препаратом для лечения чесотки. После однократной обработки на ночь процент излечившихся составляет 89-98%. Препарат оставляют на 8-12 часов (на ночь), после чего следует вымыться с мылом и надеть чистое белье. Процедуру можно повторить в период от 7 до 10 дней, если остается живой возбудитель.
Раствор эсдепалетрина и пиперонила бутоксида наносят в вечернее время (18-19 часов) на кожные покровы пациента от шейной области до подошв (сначала на кожу туловища, затем конечностей). В первую очередь обрабатывают зараженного, а потом и других членов семьи. Аэрозоль позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы. Через 12 часов после экспозиции препарата необходимо тщательно вымыться. Препарат применяется во всех возрастных группах и не имеет противопоказаний. При необходимости возможно повторное использование препарата через 10-12 дней после первичной обработки. Эффективность данного средства составляет 80-91%, причем даже в случае излечения зуд и другие симптомы могут сохраняться еще 8-10 дней.
Перед применением препарата необходимо вылечить проявления вторичного инфицирования (импетиго) или экзематизации. При лечении детей и новорожденных во время распыления препарата необходимо закрыть им рот и нос салфеткой, а в случае смены пеленок — обработать заново всю зону ягодиц.
Ивермектин является ветеринарным препаратом, относится к группе полусинтетических макроциклических лактонов, получаемых из почвенного актиномицета Streptomyces avermictilis. Механизм действия основан на усилении тормозных ГАМК-ергических процессов в нервной системе паразитов, что приводит к их обездвиживанию и гибели. Как противогельминтный препарат, применяется при некоторых филяриатозах и стронгилоидозе. Кроме того, используется для лечения чесотки. Детям до 5 лет прием препарата противопоказан. Ивермектин в настоящее время в России не зарегистрирован [7,0].
Успех лечения чесотки зависит не только от rpaмот-ного применения скабицидных средств у больного и окружающих его лиц, но и от проведения санитарной обработки вещей, одежды и помещений.
Для обработки помещения, а также белья и одежды, не подлежащих кипячению, применяется высокоэффективное средство, которое представляет собой сочетание эсдепалетрина и бутоксида пиперонила в аэрозольной упаковке. Входящий в состав препарата эсдепалетрин -пиретроид, воздействует непосредственно на нервную систему насекомого. При соединении с липидным основанием мембран нервных клеток насекомых нарушается кати-онная проводимость. Действие пиретроидов усиливается бутоксидом пиперонила. Средство высокоэффективно при лечении различных видов педикулеза, чесотки, при заражении случайными видами паразитов (блохами, клопами).
Белье больных, подлежащее кипячению, кипятят, тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня.
Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 мес [9].
Успех лечения определяется как самим препаратом, так и его концентрацией, выбор которых зависит от возраста больного, наличия беременности, степени развития процесса, наличия осложнений и их тяжести. Важную роль играет правильное применение препарата. Втирать любое средство нужно только руками, лучше в вечернее время. Это связано с ночной активностью возбудителя и с тем, что 6-8 часов сна достаточно для гибели активных стадий чесоточного клеща. На местах с более нежной кожей следует ограничивать интенсивность втирания, а во избежание возникновения дерматита проводить их по направлению роста пушковых волос.
Для предупреждения лекарственного дерматита и фиксации зуда (по механизму условного рефлекса) рекомендуется с первых дней противочесоточного лечения назначать гипосенсибилизирующие и антигистаминные средства.
Литература
1. Иванов О.Л. Кожные и венерические болезни: Справочник,- М.: Медицина, 1997, с. 237-240.
2. Корсунская И.М., Тамразова 0.6. Современные подходы к печению чесотки. II Consilium meclicum. -2003. -т.5. -N 3. -с. 148-149.
3. Кубанова А.А., Соколова ТВ., Ланге А.Б. Чесотка. Методические рекомендации для врачей. М., 1992.
4. Скрипкин Ю.К. Кожные и венерические болезни, руководство. М., Медицина, 1995, с. 456 — 483.
5. Скрипкин Ю.К., Федоров СМ., Селисский Г.Д. IIВестт., дерматол., 1997, с. 22 — 25.
6. Павлов С.Т. Кожные и венерические бопезни, справочник. Медицина, 1969, с. 142-153.
7. Соколова Т.В., Федоровская Р.Ф., Ланге А.Б. Чесотка. М.: Медицина, 1989.
8. Соколова Т.В. Чесотка и крысиный клещевой дерматит. Новое в этиологии, эпиде миологии, клинике, диагностике и лечении //Дисс. д-ра мед. наук в форме науч. до клада. М., 1992.
9. Соколова Т.В. Чесотка. Новое в этиологии, эпидемиологии, клинике, диагностике, ле чении и профилактике (лекция). //Рос. журн. кожи, и вен. болезней, №1, 2001, с. 27-39.
10. Фицпатрик Т., Джонсон Р., Вулф М., Сюрмонд Д. Дерматология. Атлас-справоч ник. М.: Практика, 1999, с. 850-856.
Источник