- Синегнойная инфекция
- МКБ-10
- Общие сведения
- Причины
- Патогенез
- Классификация
- Симптомы синегнойной инфекции
- Осложнения
- Диагностика
- Лечение синегнойной инфекции
- Прогноз и профилактика
- Чем убить синегнойную палочку
- Характеристика синегнойной палочки
- Чем опасна синегнойная палочка
- Как бороться с синегнойной палочкой
- Дезсредства для борьбы с синегнойной палочкой
Синегнойная инфекция
Синегнойная инфекция – это инфекционное заболевание, обусловленное инвазией синегнойной палочки. Является ведущей внутрибольничной инфекцией. Для хронических форм характерно поражение респираторного тракта с образованием «биологических пленок», для острого течения – бактериемия и поражение внутренних органов. Диагностика базируется на обнаружении возбудителя в биологических материалах больного. Лечение включает в себя этиотропную антибактериальную терапию, дезинтоксикационные средства, жаропонижающие и другие симптоматические препараты. В некоторых случаях показано хирургическое лечение.
МКБ-10
Общие сведения
Синегнойная инфекция впервые была описана в 1850 году французским хирургом Седилем. В 1882-м французскому военному фармацевту Жессару удалось выделить чистую культуру возбудителя, а в 1916 году стала известна эпидемиология данного заболевания. Болезнь распространена повсеместно, бактерий обнаруживают в почве, воде и на растениях. Четкая сезонность отсутствует. В стационарах излюбленной локализацией считается физиотерапевтическое и реанимационное оборудование. Группами риска являются недоношенные новорожденные, дети до 3-х месяцев, пожилые, пациенты отделений гемодиализа, химиотерапии, нейрохирургии и реанимации, больные с муковисцидозом и иммуносупрессией.
Причины
Возбудитель заболевания – синегнойная палочка (Pseudomonas aeruginosa) и её штаммы, представляет собой условно-патогенный микроорганизм, способный вызывать поражение только при отсутствии адекватного ответа иммунной системы. Источником инфекции служат больные люди и животные, бактерионосители, преимущественная локализация микроорганизма – кожа, кишечник. Заражение происходит воздушно-капельным и пищевым путем. Путь инфицирования при госпитальном заражении чаще контактный – через нестерильный инструментарий, руки медицинского персонала и предметы ухода за больными. Бактерия погибает при кипячении, во время автоклавирования, а также при воздействии 3% перекиси водорода и хлорсодержащих дезинфектантов.
Патогенез
При попадании микробов на поврежденную кожу или слизистую оболочку возникает массивная деструкция тканей, обусловленная воздействием экзотоксинов и продуцируемых бактериями веществ. В норме слизистая организма способна нивелировать воздействие синегнойной палочки ввиду мукоцилиарного клиренса и механического барьера. Привлечение нейтрофилов и активный фагоцитоз усиливают образование множества антибактериальных цитокинов, ферментов и свободных радикалов, служат активаторами системы комплемента и других звеньев гуморального иммунитета.
От 33 до 83% штаммов синегнойной палочки имеют эволюционно обусловленный механизм защиты от иммунной системы – образование биопленок, состоящих из скопления пораженных клеток и внеклеточного матрикса, включающего фибрин, секреторное отделяемое слизистых, альгинат, полисахариды и липиды. Известно, что бактерии лизируют нейтрофилы, усиливая рост собственных биопленок.
Классификация
Поражения, вызываемые синегнойной палочкой, можно условно разделить на местные и генерализованные (септические). Некоторые виды, в том числе инфекции ЦНС, сердца и средостения развиваются вследствие диссеминации возбудителя. В зависимости от топологии воспалительного очага различают следующие формы синегнойной инфекции:
- Инфекция респираторного тракта. Пациенты, находящиеся на длительной искусственной вентиляции легких, в 30% случаев переносят трахеобронхит и в 24% – пневмонию синегнойной этиологии.
- Инфекция ЛОР-органов. Синуситы развивается редко, при этом до 40% хронических средних отитов приходится на долю синегнойной палочки.
- Инфекция ЖКТ. Проявляется в виде тяжелой диареи, нередко с летальным исходом среди детей до года. С возбудителем связывают около 16% послеоперационных перитонитов.
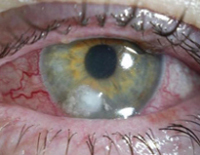
- Инфекция глаз. Связана с длительным применением контаминированных контактных линз и глазных капель, часто приводит к панофтальмиту.
- Инфекция мочевой системы. Наиболее вероятно развитие катетер-ассоциированного острого пиелонефрита. С данным возбудителем связывают до 13% случаев острого простатита.
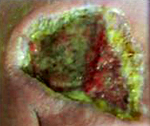
- Инфекция кожи. Возникает после пребывания в бассейне со сниженной концентрацией дезинфицирующих средств, может поражать ногти, подкожную клетчатку, мышечные фасции с формированием некрозов.
- Раневая инфекция. Составляет до 10% всех боевых инфекционных осложнений, становится причиной около 30% гнойных процессов при ожоговой болезни. Считается поддерживающим фактором формирования трофических язв.
Симптомы синегнойной инфекции
Инкубационный период патологии крайне вариабелен, может составлять от нескольких суток до десятилетий, поскольку микроорганизм является одним из условно-патогенных компонентов микрофлоры человека. Клинические проявления зависят от пораженного органа. У взрослых при инвазии пищеварительного тракта первыми симптомами являются лихорадка (не более 38,5° C), снижение аппетита, озноб, слабость, тошнота, реже рвота, вздутие и болезненность живота, частый кашицеобразный стул с кровью и слизью.
Маленькие дети при поражении ЖКТ становятся вялыми, сонливыми, отказываются от еды и питья, срыгивают, гастроэнтероколит протекает с высоким риском кишечного кровотечения. Синегнойная патология ЛОР-органов проявляется лихорадкой 37,5° C и выше, резкой болью в ухе, снижением слуха, желто-зеленым обильным отделяемым, иногда с примесью крови. Поражение дыхательного тракта протекает в форме пневмонии – с повышением температуры тела более 38° C, нарастающей одышкой, кашлем с обильной слизисто-гнойной мокротой.
Псевдомонадная инфекция мочевыводящей системы характеризуется лихорадкой, болями в пояснице, частыми болезненными мочеиспусканиями, чувством неполного опорожнения мочевого пузыря, изменением цвета и запаха мочи. Глазные симптомы инвазии синегнойной палочки чаще выявляются в области одного глазного яблока, начинаются с появления рези, болей, чувства жжения, инородного тела, слезотечения, светобоязни и слизисто-гнойного обильного отделяемого. В дальнейшем может возникать снижение и помутнение зрения.
Поражение кожи проявляется высыпаниями в виде пятен и гнойничковых элементов по всему телу, включая сыпь на ладонях, подошвах и в носоглотке, увеличением лимфоузлов, постоянными головными болями (так называемая головная боль пловцов), зеленой окраской одной, реже двух ногтевых пластин, образованием болезненных уплотнений в подкожно-жировой клетчатке. Раневая инфекция возбудителя сопровождается появлением сине-зеленого гнойного отделяемого и гнойно-геморрагических корочек, увеличением зоны покраснения вокруг раны.
Осложнения
Мультисистемность и клиническое разнообразие симптомов синегнойной инфекции отражается на количестве осложнений данного состояния. К наиболее частым негативным последствиям относят генерализацию инфекционного процесса, инфекционно-токсический шок, у грудных детей – некротический колит. Высока вероятность абсцедирования и гангренозных изменений. Вялотекущее течение инфекции на слизистых уха, ротоглотки, носа, конъюнктивы и легких приводит к хронизации воспалительного процесса, формированию мезотимпанита, бронхоэктазов, ползучей язвы роговицы, частичной или полной глухоты, односторонней слепоты.
Диагностика
Диагноз выставляется на основании данных, полученных в ходе консультации инфекциониста. При возникновении обширных гнойных поражений обязательна консультация хирурга, по показаниям приглашаются другие профильные специалисты. Наиболее распространенными диагностическими методами подтверждения псевдомонадной этиологии болезни являются следующие инструментальные и лабораторные исследования:
- Физикальное обследование. При объективном осмотре обращают внимание на цвет раневого отделяемого, наличие сыпи. Поражение наружного уха, глаз проявляется гиперемией, обильным слизисто-гнойным отделяемым. В легких при пневмонии выслушивается ослабление дыхания, при перкуссии – притупление звука. В случае гастроэнтероколита обнаруживается болезненность по ходу кишечника, урчание; обязательно проводится визуальная оценка испражнений.
- Лабораторные исследования. Общеклинический анализ крови свидетельствует о наличии лейкоцитоза, палочкоядерного сдвига влево, ускорения СОЭ. В биохимических параметрах наблюдается увеличение АЛТ, АСТ, СРБ, снижение общего белка, гипоальбуминемия. В общем анализе мочи возможна протеинурия, гематурия. Анализ мокроты подтверждает большое число бактерий и лейкоцитов. В ликворограмме при поражениях головного мозга выявляется нейтрофильный плеоцитоз, клеточно-белковая диссоциация.
- Выявление инфекционных агентов. Золотым стандартом является бактериологическое исследование, осуществляемое в современных условиях методом масс-спектрометрии с обязательным определением антибактериальной чувствительности бактерии. Обнаружение возбудителя возможно с помощью ПЦР биологического материала из патологического очага. Серологическая диагностика (ИФА) выполняется неоднократно с промежутком не менее 10-14 суток для детекции роста титра антител.
- Инструментальные методики. Рентгенография органов грудной клетки, реже МРТ или КТ проводится с целью верификации легочных поражений, дифференциального диагноза. УЗИ органов брюшной полости, мочеполовой системы, мягких тканей, костей и забрюшинного пространства позволяет установить первичный очаг воспаления. Эхо-КГ показана при подозрении на инфекционный эндокардит. Колоноскопия, ФГДС назначаются с целью исключения новообразований пищеварительного тракта.
Дифференциальная диагностика синегнойной инфекции сложна ввиду многообразия клинических форм болезни. Наиболее распространенные поражения желудочно-кишечной системы дифференцируют с сальмонеллезом, шигеллезом и псевдомембранозным колитом. Кожные проявления отличают от гнойно-некротических поражений стрептококковой и стафилококковой этиологии. Инфекции дыхательной системы могут напоминать казеозную пневмонию при туберкулезе, саркоидоз, бактериальные воспаления легких. Причинами сепсиса могут быть различные вирусы, бактерии и грибы.
Лечение синегнойной инфекции
Стационарное лечение рекомендуется пациентам с органными поражениями, среднетяжелым и тяжелым течением болезни. Больные с нозокомиальной синегнойной инфекцией продолжают лечение в том отделении, где находились до манифестации инфекционного процесса, с обязательным проведением всех противоэпидемических мероприятий и санацией аппаратуры. Постельный режим необходим до устойчивого купирования лихорадки в течение 3-5 дней, его продолжительность зависит от степени инвазии, наличия осложнений и декомпенсации сопутствующих болезней. Специальная диета не разработана, рекомендован прием пищи с достаточным количеством белка, адекватный питьевой режим.
Этиотропная терапия синегнойной инфекции осложняется наличием у микроорганизма природной резистентности к некоторым антибиотикам пенициллинового и тетрациклинового ряда, триметоприму, частично к цефалоспоринам, карбапенемам и аминогликозидам. Применение антибактериальных средств допускается в режиме монотерапии или комбинированного лечения с сочетанием нескольких групп препаратов, назначаемых местно и системно. Основными антибиотиками, используемыми для инактивации синегнойной инфекции, являются «защищенные» пенициллины, фторхинолоны, цефтазидим, цефепим, имипенем, полимиксин Е, гентамицин, амикацин.
Средствами борьбы с инфекцией считаются гипериммунная антисинегнойная донорская плазма и противосинегнойный гамма-глобулин, Перечисленные препараты применяются реже в связи с возможным развитием сывороточной болезни, показаны при вялотекущем воспалительном процессе. Симптоматическое лечение включает дезинтоксикационную терапию, противовоспалительные и жаропонижающие средства. Хирургическое вмешательство необходимо при локализованных и разлитых гнойных процессах, заключается во вскрытии и дренировании гнойников, реже – ампутации конечности. Допускается местное применение раствора перекиси водорода, мазей с антибиотиками.
Прогноз и профилактика
Прогноз всегда серьезный. Синегнойная палочка нередко составляет полимикробные ассоциации – с кандидами, стафилококками, клебсиеллами, что утяжеляет течение патологии. Летальность при органных поражениях составляет 18-61%, повышается в случае инвазии внутрибольничного штамма синегнойной палочки. Предикторами вероятного смертельного исхода являются способность возбудителя продуцировать экзотоксин U, мульти-антибиотикорезистентность и септический шок.
Специфическая профилактика (поливалентная вакцина) показана медицинским работникам, ожоговым больным, пациентам с открытыми переломами и глубокими ранами, лицам с иммунным дефицитом, людям старческого возраста. Неспецифические меры сводятся к строгому соблюдению правил обработки медицинских инструментов и оборудования, контролю контаминации синегнойной палочкой персонала. Важны общеукрепляющие методы – закаливание, нормальный сон, полноценная еда, прогулки, физическая активность, неукоснительное соблюдение личной гигиены и своевременная санация гнойных очагов.
Источник
Чем убить синегнойную палочку
Есть группа условно патогенных бактерий, которые проявляют свои вредные свойства только в определенных условиях. К ним относится и синегнойная палочка Pseudomonas aeruginosa.
Характеристика синегнойной палочки
Эта подвижная грамотрицательная бактерия имеет форму палочки с закругленными концами размером 2 х 0,5 мкм в среднем. Она снабжена жгутиками для передвижения в пространстве.
Является облигатным аэробом, т.е. может существовать только в условиях наличия кислорода.
Синегнойная палочка обитает в воде, почве, воздухе, на растениях, предметах, в небольшом количестве есть в ЖКТ и верхних дыхательных путях человека.
Она способна вырабатывать токсины и вещества, которые поражают ткани организма, клетки печени, лейкоциты, легочный сурфактант, а также выделяет ряд пигментов, один из которых имеет сине-зеленый цвет, что определяет название микроорганизма.
Успешно конкурирует с другими микробами. Обладает большой устойчивостью к антибиотикам, антисептикам, факторам окружающей среды.
У этих бактерий есть интересная особенность — они образуют колонии, которые покрываются специальной защитной пленкой. Им приписывают «социальное поведение». Коллективный разум таких сообществ направлен на борьбу с неблагоприятными условиями.
Входными воротами для инфекции могут служить поврежденные слизистые оболочки и кожа, ЖКТ, конъюнктива глаза, пупочная ранка у новорожденных и др.
Чем опасна синегнойная палочка
Особое свойство данной бактерии, как и любого условно патогенного организма — способность активизироваться и проявлять свои негативные качества при ослаблении иммунитета.
Инфекция проявится в следующих случаях:
- при сниженных защитных силах организма (пожилой возраст, дети первых месяцев жизни, ВИЧ, лейкозы и другие онкозаболевания, сахарный диабет, хронический бронхит, муковисцидоз, необходимость постоянного гемодиализа, обширные ожоги, приём гормонов);
- попадание возбудителя во внутренние среды (длительная ИВЛ, катетеризация полостей и т.п.);
- большая микробная нагрузка.
Последняя часто возникает в реанимационных, ожоговых и хирургических отделениях гнойного профиля. Излюбленные места палочки: катетеры, интубационные трубки, аппараты ИВЛ, умывальники, кондиционеры, краны. Поэтому долгое пребывание и так ослабленного организма в этих местах — огромный риск развития осложнений, которые вызывает бактерия.
При активизации палочки возникают заболевания мочевыделительной системы (у 35% больных), пневмонии (5-10%), гнойные раневые процессы, энтериты, энцефалиты, остеомиелиты. В тяжелых случаях развивается сепсис, вплоть до летального исхода.
Как бороться с синегнойной палочкой
Борьба с этим микроорганизмом — нелегкая задача. Этому способствуют:
- его большая устойчивость к различным антисептикам;
- нечувствительность ко многим антибактериальным препаратам;
- защитные свойства и «социальное поведение» колоний возбудителя инфекции;
- слабый иммунный ответ больных из группы риска.
Успешному противостоянию бактерии помогают:
- сокращение сроков пребывания больных в отделениях группы риска (реанимация, ожоговое и др.);
- повышение иммунитета пациентов;
- соблюдение строгих санитарных требований в стационарах и борьба с внутрибольничной инфекцией;
- применение физических методов обеззараживания инструментов и медицинских изделий (кипячение, автоклавирование);
- использование 3% перекиси водорода, 5-10% раствора хлорамина и современных дезсредств (линейки Септолит) для обработки поверхностей.
Дезсредства для борьбы с синегнойной палочкой
Российская компания Сателлит производит профессиональные дезинфицирующие препараты последнего поколения, способные справиться с большинством известных патогенных и условно патогенных микроорганизмов, в том числе синегнойной палочкой.
Они обладают необходимыми свойствами: низкой токсичностью, широким спектром антимикробного действия (убивают и грамположительные, и более патогенные грамотрицательные бактерии, вирусы, грибки), простотой использования, небольшим временем экспозиции. Все они разрешены Роспотребнадзором.
«Септолит Тетра» и «Септолит Плюс» — высокоэффективные концентрированные дезинфектанты, сочетающие в себе и обеззараживающие и отличные моющие свойства. Это позволяет использовать их растворы для уборки и дезинфекции окружающих поверхностей, инструментов, медицинской аппаратуры, посуды, биологических отходов.
Хлорсодержащие таблетки «Септолит ДХЦ» быстро растворяются в воде, а полученный рабочий раствор легко справится с колониями синегнойной бактерии.
«Септолит Антисептик» на спиртовой основе незаменим для обработки как рук медперсонала и пациентов, так и небольших поверхностей и изделий.
Все эти средства можно приобрести в интернет-магазине septolit.ru.
Синегнойная палочка — очень серьёзный противник. Но благодаря современным дезинфектантам и антибактериальным препаратам, можно эффективно от неё защищаться.
Источник