- Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
- Какими негормональными мазями можно лечить дерматит
- Гормональные мази
- Какую же мазь использовать
- Сыпь на коже от медицинских препаратов: что это и как с ней бороться?
- Содержание статьи
- Лекарственная сыпь: причины возникновения
- Симптомы лекарственной сыпи
- Наружные лекарственные препараты, вызывающие сыпь
- Лекарственная сыпь у детей
- Диагностика
- Лекарственная сыпь: лечение у детей и взрослых
- Лечение лекарственной крапивницы народными способами
- Что делать для профилактики возникновения лекарственной крапивницы?
- Продукция Ла-Кри и ее помощь при борьбе с сыпью
- Клинические исследования
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Источник
Сыпь на коже от медицинских препаратов: что это и как с ней бороться?
Последнее обновление: 21.02.2021
Содержание статьи
Иногда после приема тех или иных медикаментов на коже могут появиться высыпания, сопровождающиеся зудом и жжением. В таких случаях речь обычно идет о лекарственной сыпи (крапивнице), аллергической реакции на лекарства или индивидуальной непереносимости определенных препаратов. Из-за чего это происходит и как бороться с данным состоянием? Ответы на эти вопросы приведены ниже.
Лекарственная сыпь: причины возникновения
Появление на кожных покровах красных пятнышек, возникающих после приема определенного медикамента, может иметь следующие причины:
- Аллергическая реакция. По статистике, около 10% населения Земли страдает от аллергической реакции на определенные группы лекарств. После первичного приема препарата возникает сенсибилизация, после вторичного – развиваются симптомы крапивницы.
- Непереносимость препарата или его отдельных составляющих. Подобная реакция развивается у лиц с повышенной иммунологической реактивностью. Например, непереносимость аспирина достаточно часто встречается среди больных астмой.
- Побочные эффекты. Прием некоторых медицинских препаратов может привести к появлению побочных реакций, среди которых – различные кожные высыпания. Обычно о возможности подобных осложнений производитель указывает в аннотации к препарату.
Также среди предпосылок к возникновению лекарственной крапивницы стоит выделить следующее:
- Лечение с использованием иммуностимуляторов.
- Комплексная терапия, включающая в себя одновременный прием нескольких медикаментов, и их несовместимость между собой.
- Наличие у пациента эндокринных заболеваний.
- Болезни, характеризующиеся иммунной гиперактивностью – например, астма.
- Наследственная предрасположенность.
- Изменение кожной микрофлоры, обусловленное приемом антибиотиков.
- Перекрестные реакции. Например, если у человека ранее была диагностирована аллергия на плесневые грибы, велика вероятность появления аналогичной реакции на пенициллин и некоторые другие антибиотики.
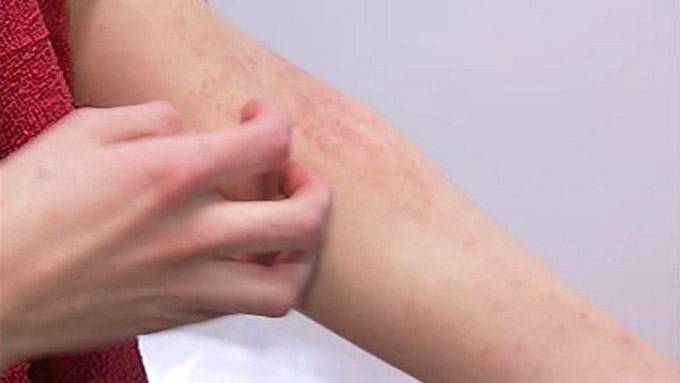
Симптомы лекарственной сыпи
Время появления первых признаков лекарственной крапивницы может быть разным: обычно оно варьируется от нескольких минут до нескольких дней. Среди ее проявлений стоит выделить следующее:
- Появление на коже мелких бледно-розовых, красных или багровых волдырей – бесполостных пятнышек овальной или неправильной формы, немного возвышающихся над здоровыми участками кожи. Постепенно отдельные элементы сыпи сливаются в крупные пятна. Их локализация может быть различной.
- Помимо волдырей, на коже могут появляться небольшие узелки диаметром около 5 мм, имеющие гнойное содержимое с примесью крови.
- Высыпания сопровождаются выраженным зудом, покалыванием, жжением и раздражением кожи.
- Возможно местное повышение температуры.
- Могут присутствовать такие симптомы, как слезоточивость, заложенность носа, головная боль, бронхоспазм, отечность слизистых и пр.
Наружные лекарственные препараты, вызывающие сыпь
Среди кремов, мазей, гелей и эмульсий, способных вызывать появление сыпи, можно выделить средства на основе скипидара, пчелиного яда, синтомицина, йода, брома. Их назначение пациентам, у которых есть склонность к возникновению аллергических реакций, крайне нежелательно.
Лекарственная сыпь у детей
Согласно статистике, у детей лекарственная крапивница возникает реже, чем во взрослом возрасте. Причина этого кроется в особенностях функционирования детской иммунной системы. Однако это вовсе не значит, что детям не грозит появление высыпаний. Риск их возникновения увеличивается в случаях эндокринных нарушений, а также при условии наличия аналогичной реакции на медицинские препараты у близких родственников.
Диагностика
Если вы обнаружили, что после приема того или иного медикамента у вас на теле появились высыпания странного вида, временно прекратите принимать лекарство и обратитесь к врачу. После сбора анамнеза и визуального осмотра, доктор сделает выводы о возможной причине возникновения крапивницы. В некоторых случаях может потребоваться проведение специальных диагностических тестов, позволяющих выявить чувствительность иммунной системы по отношению к целому ряду медицинских препаратов.
Для постановки точного диагноза важно проведение дифференциальной диагностики, так как вызванные лекарствами высыпания могут иметь те же симптомы, что и некоторые инфекционные и дерматологические заболевания.
Лекарственная сыпь: лечение у детей и взрослых
Первое, что нужно сделать после появления крапивницы – отказаться от препарата, который ее вызвал. Если терапия включает в себя прием сразу нескольких медицинских средств (как для внутреннего, так и для наружного применения), желательно временно прекратить лечение как таковое. После того, как будет выявлен «виновник» высыпаний, врач подберет пациенту более безопасный аналог лекарства, который будет отличаться по составу.
Лечение крапивницы, вызванной медицинскими препаратами, обычно включает в себя прием антигистаминных средств. Они необходимы для уменьшения интенсивности кожного зуда и жжения.
В некоторых случаях может возникнуть необходимость в использовании местных гормональных средств. Однако нужно помнить, подобные мази и кремы характеризуются достаточно агрессивным действием, поэтому они не должны применяться без необходимости. В особенности это касается лечения лекарственной сыпи у грудничка и ребенка постарше.
Важная роль в терапии сыпи отводится приему энтеросорбентов, которые абсорбируют вредные вещества и выводят их из организма.
Во время лечения необходимо соблюдать диету и пить достаточное количество жидкости. Желательно исключить из рациона острые, жареные, копченые и соленые блюда, простые углеводы, сладости.
Лечение лекарственной крапивницы народными способами
Методы народной медицины могут выступать в качестве дополнительной меры при лечении лекарственной сыпи. Однако нужно помнить о том, что использование исключительно «бабушкиных» рецептов неприемлемо, так как оно может еще больше усугубить ситуацию. Перед применением методов народной медицины проконсультируйтесь с доктором.
Какие же варианты лечения лекарственной крапивницы предлагает народная медицина?
- Если крапивница, появившаяся после приема медицинских препаратов, сопровождается сильным зудом, уменьшить его можно с помощью кашицы из тертого сырого картофеля. Картофельный клубень следует вымыть и натереть на терке. Полученную кашицу прикладывают к местам высыпаний на 10-15 минут, после чего аккуратно удаляют. Остатки картофельного сока вытирать не нужно.
- Снять раздражение и зуд, вызванные медицинской крапивницей, помогают ванны с настоем трав. Для их приготовления 1 столовую ложку сухой травы (ромашки, череды, календулы или мяты) заливают 0,5 л кипятка и дают настояться в течение получаса. Полученный настой добавляют в ванну с теплой водой.
- В борьбе с кожным зудом, вызванным медицинской крапивницей, хорошо помогает настойка прополиса. Рекомендуется протирать пораженные участки кожи ватным диском, смоченным в 10%-ной настойке.
- Можно сделать примочки из отвара крапивы. 1 ст. л. сухой травы заливают стаканом воды, доводят до кипения и снимают с огня. Полученный отвар остужают до комнатной температуры, смачивают им чистый бинт и прикладывают его к местам высыпаний.
Что делать для профилактики возникновения лекарственной крапивницы?
Чтобы защититься от возникновения высыпания после приема лекарств, важно повышать защитные силы организма и не принимать медикаменты бесконтрольно. Среди профилактических мер можно выделить следующее:
- Нельзя самостоятельно назначать себе прием тех или иных медикаментов (в особенности – антибиотиков).
- Принимать назначенные препараты нужно строго по рекомендованной врачом схеме.
- Если в прошлом вы уже сталкивались с проблемой появления сыпи после приема медицинских препаратов, обязательно сообщайте об этом лечащему врачу.
- В осенне-зимний период желательно всячески повышать защитные силы организма, так как именно несовершенство иммунной системы может привести к развитию сыпи. Для этого рекомендуется принимать поливитаминные комплексы, есть свежие овощи и фрукты, пить натуральные соки, правильно питаться и соблюдать питьевой режим, заниматься спортом и проводить время на свежем воздухе.
Продукция Ла-Кри и ее помощь при борьбе с сыпью
Помимо назначенных врачом препаратов для лечения лекарственной сыпи, вы можете воспользоваться Кремом Ла-Кри для чувствительной кожи . Его использование способствует уменьшению интенсивности высыпаний, покраснений и кожного зуда. Благодаря тому, что в составе средства содержатся такие активные компоненты, как экстракты череды, солодки, фиалки и грецкого ореха, а также пантенол и бисаболол, крем оказывает выраженный противовоспалительный, регенерирующий, противозудный эффект. Так как Крем Ла-Кри для чувствительной кожи не содержит в составе гормонов, его можно использовать в течение длительного времени.
Клинические исследования
Эффективность, безопасность и переносимость продукции «Ла-Кри» клинически доказана. Средства рекомендованы союзом педиатров России. В ходе клинических исследований специалистам удалось зафиксировать отличные результаты.
Доказано, что крем под подгузник Ла-Кри:
- создает защитный барьер на коже;
- снимает покраснение и раздражение;
- обеспечивает бережный уход за кожей.
- Молочкова Юлия Владимировна, Дерматология. Краткий справочник, ГЭОТАР-Медиа, 2017.
- Бауманн Лесли, Косметическая дерматология. Принципы и практика, МЕДпресс-информ, 2016.
- Ратнер Десири, Аврам М. Р., Аврам М. М., Процедуры в дерматологии. Клиническая косметология, ГЭОТАР-Медиа, 2019.
Источник