- Упражнения от косточки на большом пальце ноги
- Эффективность физических упражнений при профилактике Hallus Valgus/Халлюс Вальгус.
- Правила и принципы выполнения упражнений при вальгусной деформации
- Эффективная гимнастика при вальгусной деформации
- Помощь специалистов Гарант Клиник
- Вальгусная деформация стопы — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы вальгусной деформации стопы
- Патогенез вальгусной деформации стопы
- Классификация и стадии развития вальгусной деформации стопы
- Осложнения вальгусной деформации стопы
- Диагностика вальгусной деформации стопы
- Лечение вальгусной деформации стопы
- Прогноз. Профилактика
Упражнения от косточки на большом пальце ноги
Оглавление:
Вальгусная деформация стопы – это образование и разрастание утолщения в области локализации большого пальца стопы. Статистика свидетельствует, что в большинстве (95%) случаев шишка на большом пальце образуется у женщин, и лишь 5% страдающих этой патологией – мужчины.
Причины развития ортопедической патологии могут быть самыми разными: наследственный фактор, неудобная обувь, заболевания суставов и костей, травмы, остеопороз, лишний вес и т.д.
Если на начальном этапе шишка на большом пальце ноги причиняет лишь эстетические неудобства, то с развитием деформации стопы появляются болевые ощущения, становится все труднее приобрести удобную обувь, ходьба причиняет дискомфорт, в редких случаях появляются даже кровотечения и другие сопутствующие патологии.
Эффективность физических упражнений при профилактике Hallus Valgus/Халлюс Вальгус.
Чтобы предотвратить развитие вальгусной деформации ортопеды рекомендуют ряд физических упражнений, как эффективный метод предупреждения болезни и избавления от патологии на ранних стадиях развития. Гимнастика для профилактики и лечения вальгусной деформации стопы на ранних стадиях направлена на достижение таких результатов:
- повышение тонуса мышц и укрепление связок;
- увеличение подвижности суставов;
- снижение болевых ощущений во время движения;
- возвращение искривленного сустава в естественное положение.
Правила и принципы выполнения упражнений при вальгусной деформации
Гимнастические упражнения от шишки на большом пальце ноги очень эффективный способ борьбы с вальгусной деформацией на первой стадии развития патологии в послеоперационный, восстановительный период.
Чтобы повысить эффективность лечебной гимнастики, следует соблюдать все рекомендации врача относительно частоты, техники, времени выполнения упражнений. Однако, существуют принципы и правила выполнения лечебной гимнастики, которые применимы к любой индивидуальной программе упражнений:
- Систематичность и регулярность – упражнения следует выполнять каждый день. При этом большинство специалистов считают, что гимнастикой нужно заниматься два раза в день для достижения максимального лечебного эффекта;
- Четкое соблюдение количества подходов, рекомендованных ортопедом;
- Выполняйте упражнения в удобное для вас время – не стоит заниматься, когда вы куда-то спешите, сконцентрированы на другом деле и т.д.;
- Увеличить эффективность упражнений поможет легкий массаж стопы перед началом выполнения гимнастики;
- Контролируйте степень нагрузки – если упражнения даются совсем легко, то увеличьте количество подходов или посоветуйтесь с врачом о способах усложнения гимнастики.
Правильное и регулярное выполнение лечебного комплекса упражнений позволит уже через неделю заметить положительный результат: уменьшение косточки, сокращение болевых ощущений, укрепление мышц и связок.
Эффективная гимнастика при вальгусной деформации
Перед началом лечебной гимнастики специалисты рекомендуют провести общую разминку в течение 10-15 минут. Далее переходим непосредственно к разработанному врачом комплексу гимнастических упражнений от косточки на ноге.
План упражнений разрабатывается индивидуально, а мы предлагаем ознакомиться с наиболее популярными во врачебной практике, легкими и эффективными упражнениями от вальгусной деформации:
- Комок – небольшой и легкий предмет (скомканный лист бумаги, спичечный коробок, зажигалка и т.п.) следует взять пальцами ног и положить в руку, на стул или любой другой предмет подобной высоты. Это упражнение направлено на повышение подвижности суставов;
- Алфавит – для начала следует удобно лечь на полу или твердом диване. Далее поднимаем ногу и начинаем вырисовывать буквы кончиками пальцев. Вначале количество букв может быть небольшим (5-6), дальше нужно добавлять хотя бы по одной букве в день, чтобы вы легко могли выписывать весь алфавит за один подход. Это упражнение укрепляет связки и снимает гипертонус в мышцах;
- Бутылка – перекатываем полную бутылку при помощи стопы и пальцев в течение 2-3 минут. Также вместо бутылки можно использовать любой другой предмет подобной формы, например, скалку. Это упражнение развивает моторику пальцев и гибкость суставов;
- Хождение – ходить следует поочередно сначала на пятках, потом на носочках. Также можно выполнять это упражнение при помощи внутренней и внешней поверхности стопы. Подобное упражнение очень просто в выполнение, однако эффективно нормализует тонус мышц;
- Гусеница – это упражнение выполняется сидя со сведенными вместе коленями. Приняв исходное положение, начинайте передвигать стопы только при помощи пальцев ног. Для движения вперед вытягивайте пальцы, как бы хватаясь за неровности пола. Для обратного движения следует плотно прижимать пальцы к стопе и отталкиваться ими от пола. Упражнение «гусеница» помогает разрабатывать суставы и укреплять связки;
- Кулак – исходное положение: ступни и колени вместе, при этом упражнение можно выполнять и стоя, и сидя. Сгибаем пальцы ног как бы в кулак до возникновения напряжения в стопах, удерживаем достигнутый эффект 3-5 секунд, расслабляемся. Аналогичные действия пальцами можно выполнять и в другую сторону, то есть против движения суставов. Возникает напряжение, но уже в совершенно иных группах мышц. Такое упражнение и его вариации позволяет улучшить мышечный тонус и повысить подвижность суставов;
- Велосипед – выполняется по стандартной технике (положение лежа, ноги приподняты над полом на 45 градусов, выполняем круговые движения), а особое внимание уделяем ступням. Так, при движении «от себя» носок максимально вытягиваем вперед. Двигаясь «на себя», носочек стараемся направить в противоположную сторону. Это упражнение эффективно для укрепления связок и мышц, разработки суставов;
- Пишем ногой – выполняется стоя поочередно для каждой ноги. Стоя на одной ноге, пальцами другой стопы вы удерживаете карандаш, ручку или маркер, и на листе бумаги пишите цифры, обычно от 1 до 10, ставя после каждого числа точку. Такое упражнение позволяет разминать суставы, укрепляет мышцы стопы и ноги, улучшает координацию;
- Гладим ткань – потребуется тканевый отрез или кухонное полотенце. Стелем ткань перед собой и при помощи пальцев ступни создаем на нем как можно больше складочек, а затем пытаемся их разгладить. Также можно ухватить ткань и поднять ее, а затем опустить (аналог упражнения «комок»). Это занятие тренирует мышцы и суставы.
- Щипок – по примеру упражнения «комок» небольшие предметы пытаемся быстро ухватить пальцами ног и быстро положить их на исходное место. Упражнения «щипок» и «комок» можно выполнять поочередно, что позволит не только разработать суставы пальцев, но и улучшить координацию в целом.
Также эффективным методом профилактики и лечения косточек на ногах считается ходьба босиком. Осуществлять босые прогулки следует по неровной поверхности, идеально для этой цели подходит морское или речное побережье, где много песка, ракушек и мелких камешков.
Подготовить подобную поверхность можно и в условиях собственной дачи – на земле сформируйте небольшую дорожку из песка или крупы и прогуливайтесь мелкими шагами. Такое упражнение не только уменьшит интенсивность симптомов вальгусной деформации, но и снимет ощущение усталости в ногах за счет массажа ступней.
Наиболее простыми, но не менее эффективными, упражнениями при образовании вальгусной деформации считаются сгибание и разгибание пальцев, вытягивание их вверх поочередно, ходьба на носочках, перекаты с носка на пятку, прыжки с отталкиванием, разведение пальцев и т.п.
Простые физические упражнения быстро осваиваются человеком, поэтому периодически следует усложнять себе задачу и добавлять к комплексу гимнастики более сложные упражнения, о которых расскажет ваш доктор во время очередной консультации.
Такая нехитрая гимнастика в течение 10-15 минут ежедневно поможет быстро избавиться от вальгусной деформации стопы за короткий срок без болезненных последствий и хирургических вмешательств. При этом лечебная гимнастика не только позволяет избавиться от шишек на пальцах, но и эффективно снимает усталость, помогает исправить небольшие недостатки строения стопы, полезна для профилактики других ортопедических патологий.
Помощь специалистов Гарант Клиник
Лечебная гимнастика достаточно эффективный способ борьбы с шишкой на пальце ноги на первых этапах образования патологии, однако на второй и третьей стадии болезни физические упражнения не помогут. В такой ситуации необходимо оперативное вмешательство.
Современный медицинский центр «ГарантКлиник» проводит операции по удалению вальгусной деформации при помощи лазерных технологий. Квалифицированные специалисты быстро, аккуратно и безболезненно избавят вас от косточек на ногах пальцев, используя современное медицинское оборудование. Управляет современными аппаратами для лазерной хирургии только специалисты высочайшей категории, а сама процедура абсолютно безболезненна и не требует специфической подготовки.
Удаление косточек на ногах – инновационная технология, обладающая массой преимуществ: отсутствие необходимости общего наркоза, минимальные надрезы и потеря крови, великолепный результат с эстетической точки зрения. Еще одним плюсом метода становится короткий реабилитационный период, во время которого наши специалисты также будут наблюдать и поддерживать пациента.
Источник
Вальгусная деформация стопы — симптомы и лечение
Что такое вальгусная деформация стопы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сакович Н. В., травматолога со стажем в 8 лет.
Определение болезни. Причины заболевания
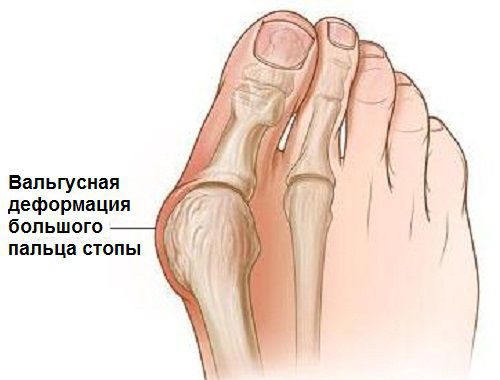
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса. [2] [6] [13]
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%. [3] [8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
- плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз: низкое содержание кальция в костях, что приводит к потере жесткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность; [10]
- лишний вес: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются;
- генетическая предрасположенность: гиперэластичность стопы может быть врожденной. [15] При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается;
- ходьба в неправильной обуви. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца; [13][17]
- эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок; [9]
- травмы стопы: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
Симптомы вальгусной деформации стопы
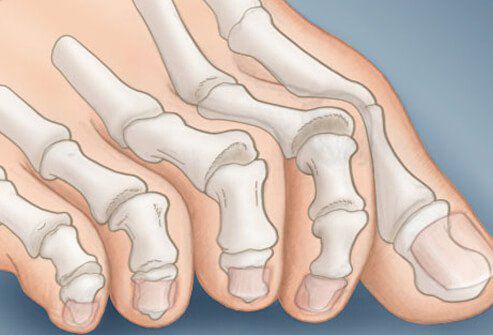
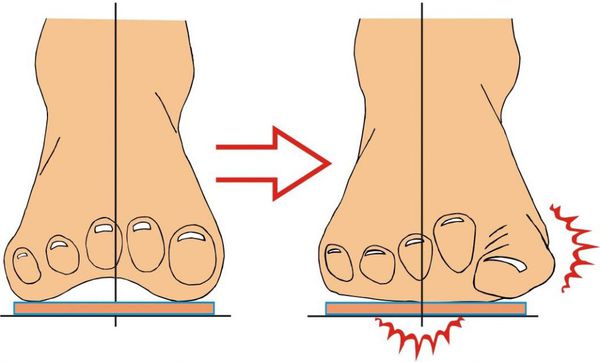
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава. [13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
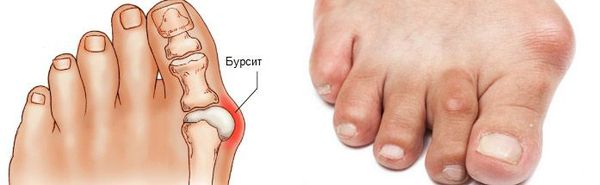
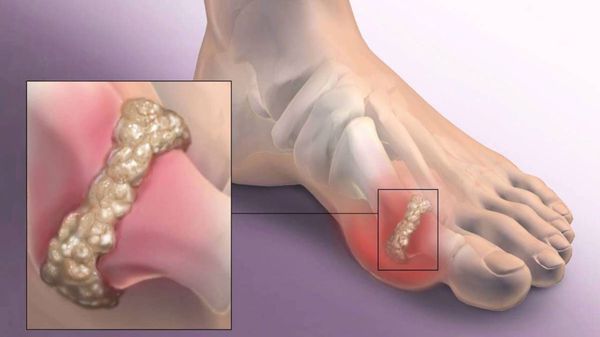
Боль усиливается, прежняя обувь становиться узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
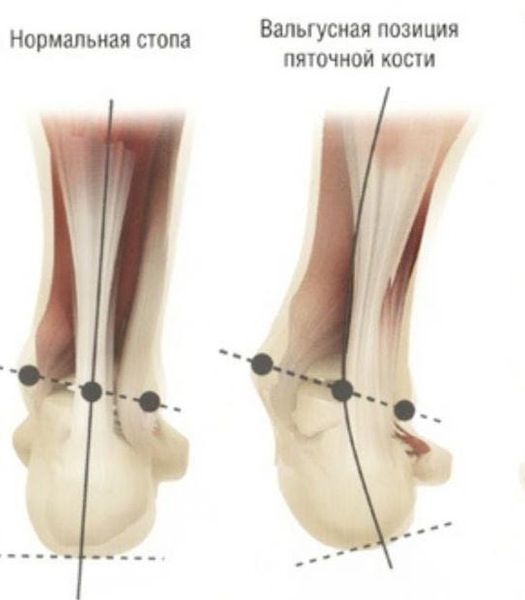
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. [11] [15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. [2] [7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
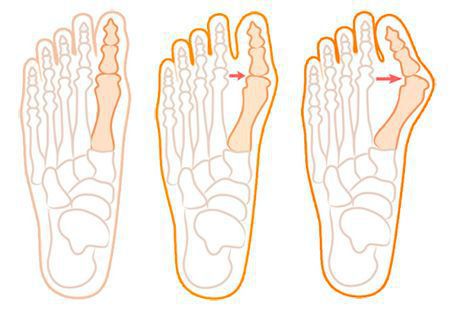
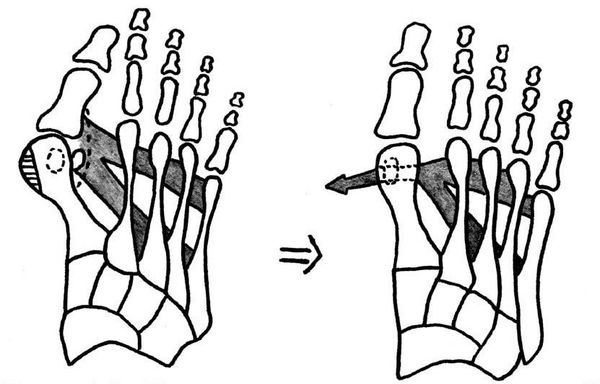
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы. [4] [15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака. [6] [13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V. [5] [8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах. [12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава. [10] Данная патология встречается нечасто и обычно является следствием травм.
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
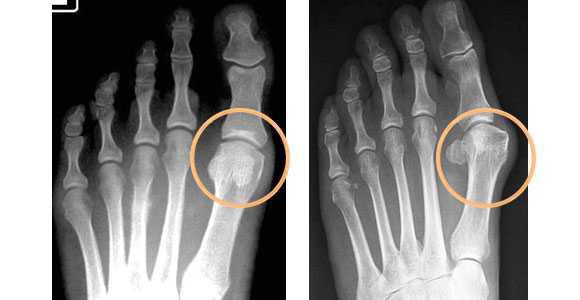
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
| I степень | II степень | III степень |
|---|---|---|
| Межплюсневый угол |